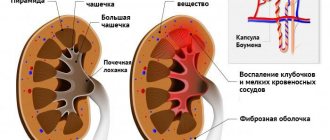
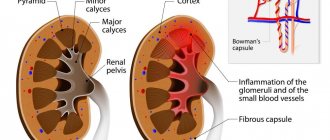
Двустороннее воспаление тканей почек, при котором, в первую очередь, поражается клубочковый аппарат, а в дальнейшем развивается склероз органа, называют хроническим гломерулонефритом. На месте отмирающих гломерул образуются рубцы, а почечная ткань в этих местах уплотняется и замещается клетками соединительной ткани. Заболевание носит аутоиммунный характер и считается перешедшим в хроническую форму, если не было вылечено в течение года. При отсутствии лечения поражение почечных клубочков неуклонно распространяется и в конце концов приводит к развитию почечной недостаточности.
Формы заболевания и другие особенности
Наиболее часто хроническим гломерулонефритом страдают мужчины в возрасте до 40 лет, причем переход в хроническую форму происходит примерно в 15% случаев острого заболевания. На ранней стадии обнаружить болезнь довольно сложно, так как ее симптомы почти незаметны. Постепенное ухудшение состояния продолжается в течение нескольких лет, при этом периоды обострения болезни чередуются с ремиссиями, во время которых человек чувствует себя практически здоровым. Однако в анализах мочи характерные изменения присутствуют независимо от периода.
Согласно медицинской классификации, хронический гломерулонефрит подразделяется на:
- гематурический, для которого характерно присутствие в моче огромного числа эритроцитов, придающих ей характерный красноватый оттенок (до 5% от всех случаев);
- нефротический, проявляющийся постоянными отеками и уменьшением количества выделяемой почками мочи с одновременным повышением артериального давления (до 25% случаев);
- гипертонический, при котором артериальное давление постоянно повышено и не снижается лекарствами, мочевыделение тоже повышено по сравнению с нормой, присутствуют ночные позывы к мочеиспусканию (до 20% всех случаев);
- комбинативный, при котором в симптоматике присутствуют признаки гипертонической и нефротической формы заболевания;
- латентный, для которого характерна слабая выраженность симптомов – небольшая отечность, легкое повышение давления, а обнаружить болезнь можно лишь по результатам клинического анализа мочи (до 45% случаев).
Несмотря на наличие либо отсутствие симптоматики, все формы хронического гломерулонефрита опасны своими последствиями, так как при отсутствии лечения неизбежно приводят к инвалидизации пациента.
Причины и механизм развития мезангиопролиферативного гломерулонефрита
Мезангиопролиферативный гломерулонефрит чаще поражает детей и юношей, именно он, как правило, является причиной нефротического синдрома при почечных болезнях. Этот вид гломерулонефрита возникает вследствие несовершенного иммунного ответа организма, как реакция на действие различных вирусных и бактериальных агентов. В крови появляются иммунные комплексы — антиген-антитело, они закрепляются в почечных тканях и оказывают на них повреждающее действие.
В ответ на это из почечной ткани высвобождаются аутоантигены, которые призваны защищать ткани от влияния агентов разной природы, но одновременно с этим, аутоантигены оказывают стимулирующее действие для поддержания иммунных процессов и дальнейшего развития заболевания.
В целом, механизм развития патологии сложный, поэтому достаточно понимать, что вследствие аутоиммунной природы недуга возникает внутренняя борьба организма с самим собой. Вырабатываемые им антитела защищают почки, но при этом, они же и поддерживают заболевание и способствуют его прогрессированию.
Наиболее часто патология возникает на фоне таких заболеваний, как:
- геморрагический васкулит;
- хронический вирусный гепатит В;
- болезнь Крона;
- синдром Шегрена;
- анкилозирующий спондилоартрит;
- аденокарцинома.
В результате поражения почек происходит разрастание и деление подоцитов — особых клеток в капсуле Боумена, которые выстилают капилляры клубочков. В них начинают интенсивно откладываться и накапливаться IgA, IgG, IgM или СЗ-фракция комплемента и развиваются очаги склероза.
В целом, система комплементов необходима для защиты клеток и тканей от иммунных комплексов, она состоит из протеинов с различными компонентами (С1, С2, С3…С9 и еще некоторых факторов), которые в обычных условиях не представляют опасности для организма, но при патологических состояниях комплементы активизируются комплексами антиген-антитело. Активизация системы комплементов — каскадная реакция, ключевое место в которой занимает С3-комплемент, он активизируется с помощью С3-конвертазы.
Как распознать заболевание?
Как правило, симптомы хронического гломерулонефрита заключаются в:
- повышении артериального давления;
- отечности тканей лица и конечностей;
- болезненных ощущениях в области поясницы и в суставах;
- постепенном нарастании слабости, ухудшении работоспособности;
- появлении на коже сыпи в виде красноватых пятнышек.
Однако большинство перечисленных признаков у большинства пациентов появляются далеко не сразу. Нередко на начальных стадиях заподозрить заболевание можно лишь по изменениям в составе мочи: в ней появляются белок, эритроциты и лейкоциты.
Почему возникает хронический гломерулонефрит?
Патогенез хронического гломерулонефрита заключается в поступлении из крови иммунных комплексов, состоящих из белковых пар антитело-антиген, после чего эти белки оседают на внутренних поверхностях клубочковых микрососудов, вызывая их непроходимость. В результате клетки перестают получать питание и гибнут, развивается воспалительный процесс иммунного генеза. Спусковым крючком здесь чаще всего служит инфекционное заболевание, результатом которого становится появление в крови большого количества антигенов возбудителя, на которые, в свою очередь, реагирует иммунная система. Среди причин, приводящих к развитию болезни, следует упомянуть:
- нефритогенные разновидности стрептококка;
- хронические инфекции – кариес, тонзиллит, гайморит, фарингит и др.;
- генетическую расположенность к гипериммунной реакции;
- врожденную дисплазию почечных тканей;
- негативные факторы окружающей среды – тяжелые физические нагрузки, холод, сырость, чрезмерную инсоляцию;
- длительный прием лекарств с токсичным действием;
- отравление организма, в том числе алкогольное либо наркотическое;
- системные аутоиммунные заболевания – красную волчанку, васкулиты и т.д.
В группу риска входят не только взрослые мужчины 20-40 лет, но и дети в возрасте от 3 до 7 лет.
Острый гломерулонефрит: подробная характеристика
В структуре почечных патологий по частоте выявления гломерулонефрит занимает третье место и развивается преимущественно у маленьких пациентов 2-12 летнего возраста и взрослой категории до 40 лет. Среди мужского населения заболевание диагностируется в 1,5-2 раза чаще, нежели у представительниц слабого пола, в том числе и у беременных женщин. В последние годы возникла тенденция к увеличению численности пациентов с острым нефритическим синдромом, что обусловлено ухудшением экологической обстановки, ослаблением иммунной защиты вследствие стрессов, переутомления, неправильного образа жизни.
Список причин и провоцирующих факторов
Основная причина острого гломерулонефрита – развивающийся в почечных клубочках воспалительный процесс. Его возникновение обусловлено постстрептококковой инфекцией:
- ангиной;
- тонзиллитом;
- фарингитом;
- скарлатиной;
- рожистым воспаление кожных покровов.
В некоторых случаях формированию острого нефритического синдрома предшествует вирусная инфекция:
- грипп;
- герпес;
- гепатит В;
- краснуха;
- ветряная оспа;
- эпидемический паротит;
- мононуклеоз;
- синдром Гудпасчера.
Существует вероятность развития нефротического синдрома на фоне перенесенной дифтерии, бруцеллеза, малярии, пневмококковых пневмоний, брюшного тифа. Одновременно встречаются неифекционно-иммунные гломерулопатии, формирование которых обусловлено одной из причин:
- введение вакцин и переливание крови;
- укусы насекомых или змей;
- прием нефротоксичных препаратов;
- индивидуальная непереносимость пыльцы растений;
- воздействие токсинов: свинца, ртути, мышьяка;
- алкогольная интоксикация.
Еще одной причиной считается переохлаждение. Длительное пребывание в условиях повышенной влажности и низкой температуры вызывает рефлекторное нарушение кровоснабжения, что негативно влияет на протекание иммунологических реакций.
Проявления острого гломерулонефрита
Острый гломерулонефрит согласно классификации МКБ-10 имеет код N00 «Острый нефритический синдром». Ведущими признаками развития патологии может являться классическая триада симптомокомплексов.
- отечный;
- мочевой;
- гипертензивный.
Ранние клинические признаки возникают спустя 1-2 недели после воздействия этиологического фактора. Внешне острый гломерулонефрит проявляется такими симптомами:
- повышение температуры тела;
- болезненность в поясничной области;
- ощущение постоянной жажды;
- нарушение процесса мочеиспускания;
- выраженные отеки;
- изменение цвета мочи (розовая, красная) и ее плотности.
Важно знать! Главным проявлением заболевания является отечность, которая наиболее выражена в утренние часы и локализуется в области лица, а к вечеру наблюдается на голенях и лодыжках. Нередко она сопровождается асцитом, гидротораксом. На фоне отека мозга у пациента возникают церебральные нарушения – головная боль, тошнота, рвота, ухудшение зрения или слуха.
Почечный (ренальный) синдром проявляется олигурией, реже анурией, которая сопровождается непроходящим чувством жажды. В зависимости от стадии течения патологии суточный объем выделяемой мочи может увеличиваться или уменьшаться, причем цвет и характер ее также изменяется.
Гипертензивный синдром проявляется в стойком, но умеренном увеличении кровяного давления. Показатели не превышают 160/100 мм. рт. ст., но у больного отмечается тахикардия, одышка, затрудненное дыхание.
Возникающие осложнения
Поскольку заболевание характеризуется острым течением и стремительным развитием, то, соответственно, требует незамедлительного и целенаправленного лечения. Это обусловлено быстрым возникновением различных осложнений. Основными из них являются: пиелонефрит, диффузное поражение клубочкового аппарата, хронизация процесса и серьезное нарушение функциональности почек – тубулоинтерстициальный нефрит, который приводит к развитию почечной недостаточности.
Формирование тромбов, закупорка сосудов приводят к острым нарушениям сердечной функции, увеличению миокарда и гипертрофии левого желудочка. В редких случаях развивается геморрагический инсульт, эклампсия, проявляющаяся цианозом кожных покровов, потерей сознания, судорогами, распуханием шейных вен, а также временная слепота. В случае высвобождения тромбопластических веществ может развиться ДВС-синдром, именуемый часто тромбогеморрагическим синдромом, то есть нарушением свертываемости крови.
Диагностические методы
Наиболее информативными методами диагностики хронического гломерулонефрита сегодня являются:
- общий лабораторный анализ мочи, который выявляет отклонения в ее плотности, наличие белка, цилиндров, эритроцитов и лейкоцитов;
- биохимический лабораторный анализ крови, который показывает уровень белка, альбуминов, креатинина, холестерина, мочевины, а также всех жировых фракций;
- биопсия почечной ткани, выявляющая структурные и морфологические изменения в гломерулах.
Кроме того, в соответствии с имеющимися симптомами лечащий врач может назначить другие виды лабораторных анализов и аппаратных исследований, чтобы составить максимально полную картину состояния пациента. К примеру, практически всегда назначают УЗИ почек, чтобы установить отклонения в их размерах, плотности тканей и определить скорость фильтрации.
Терапивтические процедуры
На сегодняшний день нет специфического лечения хронической формы мезангиопролиферативного гломерулонефрита. Это обусловлено множеством вариантов исходов болезни и сложностями предсказания прогноза в каждом индивидуальном случае.
Если функции почек не нарушены, потребности в радикальных лечебных методиках нет. На главный план выходит диетическое питание с максимальным ограничением соли и белковой пищи. Диагностированное впервые заболевание требует терапии в условиях стационара. Хронический гломерулонефрит успешно поддается лечению в домашних условиях.
Среди медикаментозных средств используются этиотропные препараты, которые оказывают воздействие на возбудителя. Для этого прописываются антибиотики и делается исследование на чувствительность к препаратам. Антибактериальное лечение приводит к замедлению патологического процесса, уменьшает количество крови в моче.
Хронический гломерулонефрит, который протекает медленно, не требует использования иммуносупрессивных средств для подавления иммунных процессов в организме. При большом риске стремительного развития патологии, диагностируют высокую протеинурию и прописывают цитостатические медикаменты. Может быть назначена особая пульс-терапия, включающая в себя метилпреднизолон около 20–30 мг/кг в сутки три раза в день. В дальнейшем его назначают в форме таблеток с уменьшением дозы.
Если симптомы мезангиопролиферативного гломерулонефрита ярко выражены, следует принимать препараты, понижающие артериальное давление, блокаторы кальциевых каналов и мочегонные средства. На сегодняшний день существует множество схем терапии. Доктор должен выбрать самую подходящую, учитывая развитие болезни, формы течения недуга и состояния больного.
Устранение патологических очагов
Сегодня обсуждается эффективность других мероприятий, которые нацелены на исключение рецидивов инфекции. Речь идет об удалении поврежденных участков и продолжительном лечении антибиотиками. Тонзиллэктомия уменьшает число эпизодов макрогематурии, протеинурию и содержание IgA в крови. Существует мнение о вероятном тормозящем воздействии вмешательства на развитие почечного патологического процесса. Тонзиллэктомия часто рекомендуется пациентам с рецидивами тонзиллита.
Комплексная методика
Этот способ включает в себя прием Циклофосфамида на протяжении шести месяцев, Дипиридамол и Варфарин принимается три года. Методика разработана для специального исследования в Сингапуре. В ходе ее проведения были замечены улучшения состояния больных: снижалась протеинурия и возобновлялись функции почек.
Учитывая тяжесть прогноза и разных форм заболевания, рекомендуют следующие лечебные методики:
- Пациентам с изолированной гематурией, незначительной протеинурией и при сохранении функционирования органа, радикальные лечебные меры не рекомендуются. Могут применяться ингибиторы АПФ, Дипиридамол.
- Больным с высокой вероятностью прогрессирования патологического процесса назначаются АПФ-ингибиторы, рыбий жир, кортикостероиды для внутреннего применения через день.
- Пациентам с выраженной протеинурией прописывается активная терапия глюкокортикостероидами и цитостатиками.
Выбор оптимальной терапии
Лечение хронического гломерулонефрита в периоды обострений проводится в стационаре. Больной должен соблюдать постельный режим, чтобы уменьшить нагрузку на почки. В зависимости от формы заболевания ему назначают препараты для улучшения текучести крови, противовоспалительные лекарства, иммуносупрессоры, мочегонные средства и препараты для снижения артериального давления. В периоды обострений возможно назначение антибиотиков с последующей санацией очагов хронических воспалений, если они есть, – лечением кариозных зубов, удалением аденоидов либо миндалин и т.д.
Перечень клинических рекомендаций при хроническом гломерулонефрите достаточно обширен. При развитии почечной недостаточности пациенту назначают гемодиализ, в самых тяжелых случаях может понадобиться трансплантация почки.
Важное значение придается соблюдению специальной диеты при хроническом гломерулонефрите, основные принципы которой заключаются в:
- отказе от слишком горячих и холодных блюд;
- исключении соленой пищи, продуктов с консервантами, красителями и усилителями вкуса;
- жестком контроле состава пищи: не более 40 граммов белков и 500 граммов углеводов в сутки;
- контроле количества жидкости;
- исключении алкоголя и курения.
Соблюдение этих правил благоприятно скажется на состоянии больного и его самочувствии, позволит свести к минимуму обострения болезни.
Классификация гломерулонефрита
Распространена клинико-морфологическая классификация хронического гломерулонефрита, в основу которой положены морфологические изменения клубочков почек, она включает в себя пять форм.
Минимальные изменения клубочков выявляются лишь при электронной микроскопии, при световой микроскопии клубочки кажутся интактными. Эта морфологическая форма наблюдается чаще у детей, но встречается и у взрослых. Характерен выраженный нефротический синдром (НС) с массивными отеками; эрит-роцитурия и артериальная гипертензия редки. Именно при этой форме наиболее эффективны глюкокортикоиды, приводящие иногда за 1 неделю к исчезновению отеков. Прогноз достаточно благоприятный, хроническая почечная недостаточность (ХПН) развивается редко.
1. Фокально-сегментарный гломерулосклероз (ФСГС) иногда при световой микроскопии трудно отличим от предыдущей формы, однако в части клубочков выявляется склероз отдельных капиллярных петель; может развиваться при ВИЧ-инфекции, внутривенном введении наркотиков. Клиническая картина характеризуется персистирующей протеинурией или НС, обычно в сочетании с эритроцитурией и артериальной гипертензией. Течение прогрессирующее, прогноз серьезный, это один из самых неблагоприятных морфологических вариантов, достаточно редко отвечающий на активную иммунодепрессивную терапию.
2. Мембранозный гломерулонефрит (ГН) (мембранозная нефропатия) характеризуется диффузным утолщением стенок капилляров клубочков с их расщеплением и удвоением, массивным отложением иммунных комплексов на эпителиальной стороне клубочковой базальной мембраны. У 1/3 больных удается установить связь с известными антигенами — вирусом гепатита В, опухолевыми, лекарственными. Поэтому больных с мембранозной нефропатией следует особенно тщательно обследовать с целью выявления опухоли или инфицирования вирусом гепатита. Заболевание чаще развивается у мужчин, характеризуется протеинурией или НС, у 15—30% наблюдаются гематурия и артериальная гипертензия. Течение относительно благоприятное, особенно у женщин, почечная недостаточность развивается лишь у половины больных.
3. Мезангиопролиферативный ГН — самый частый морфологический тип ГН, отвечающий (в отличие от предыдущих вариантов) всем критериям ГН как иммуновоспалительного заболевания; характеризуется пролиферацией мезангиальных клеток, расширением мезангия, отложением иммунных комплексов в мезангии и под эндотелием. Клиническая картина характеризуется протеинурией и (или) гематурией, в части случаев отмечаются НС и гипертония. Течение относительно благоприятное.
4. Как отдельный вариант выделяют мезангиопролиферативный ГН с отложением в клубочках иммуноглобулина A: IgA-нефрит, или болезнь Берже. Заболевание развивается в молодом возрасте, чаще у мужчин, ведущий симптом — гематурия. У 50% больных отмечается рецидивирующая макрогематурия, возникающая в первые дни или даже часы лихорадочных респираторных заболеваний. Прогноз благоприятный, однако значительно ухудшается при присоединении НС и (или) гипертонии. В некоторых странах (например, в Японии) IgA-нефрит — преобладающий тип нефрита.
5. Последний морфологический вариант хронического ГН — мезангиокапиллярный ГН, характеризующийся выраженной пролиферацией мезангиальных клеток с их распространением и проникновением в клубочек, что создает характерную дольчатость клубочков с удвоением базальных мембран. Может быть связан с вирусом гепатита C, а также с криоглобулинемией. Характерны протеинурия и гематурия, часты НС и гипертония. Это неблагоприятный вариант ГН с прогрессирующим течением и развитием ХПН, плохо отвечающий на терапию. Одним из факторов хронизации воспалительного процесса в почках может служить так называемая гипопластическая дисплазия, т. е. отставание развития почечной ткани от хронологического возраста ребенка.