Пиелонефрит- инфекционное воспаление почечной ткани (паренхимы) и чашечно-лоханочной системы. Это одно из самых распространенных воспалительных заболеваний, которое уступает по частоте только инфекциям дыхательных путей. Пиелонефрит можно классифицировать по-разному, однако несмотря на многообразие различных форм болезни, все они в итоге приводят к нарушению функции почек и необратимым последствиям. Особую опасность в отношении осложнений имеет острый пиелонефрит, при котором воспаление в почках развивается стремительно и в короткие сроки «выводит почку из строя».
Особенности заболевания
Вне зависимости от этиологии и клиники пиелонефрита, это заболевание относится к распространенным урологическим патологиям, характеризующихся протеканием инфекционно-воспалительных процессов в почках. При проникновении болезнетворных микроорганизмов из нижних отделов мочевыделительной системы развивается воспаление.
Возбудителем заболевания в основном является кишечная палочка, которая обнаруживается в моче. Несмотря на этиологию, симптомы пиелонефрита у женщин гораздо более выражены, чем у мужчин, так как возникающие болезненные ощущения очень быстро становятся острыми и тяжело переносятся. Стоит отметить, что заболевание подразделяется на острую, хроническую или обостренную хроническую форму. Помимо этого, этиология, патогенез, клиника и лечение пиелонефрита зависят не только от его формы, но и от полового признака.
Достаточно часто болезнь встречается в детском возрасте, что происходит при проникновении в организм малыша различных болезнетворных микроорганизмов. Этиология пиелонефрита у беременных связана с гормональной перестройкой, передавливанием мочеточников, а также снижением тонуса мочевыводящих путей. Все эти факторы создают благоприятные условия для обострения хронического типа заболевания или возникновения острого.
Лечение острого пиелонефрита у беременных
У женщин во время беременности частота бактериурии составляет 2—25%. При этом во избежание развития ОП необходима пероральная антибактериальная терапия:
- амоксициллин 250 мг 3 р/день в течение 3–7 дней;
- цефалексин 2 или 3 г однократно;
- нитрофурантоин 200 мг однократно или 100 мг 4 р/день в течение 3–7 дней.
ОП регистрируется у 1—3% беременных и в 20—50% приводит к преждевременным родам. Любая беременная пациентка с ОП подлежит госпитализации. Лечение начинают с внутривенного введения антибиотиков. Через 48 часов после стабилизации температуры тела можно переключаться на пероральный прием. Пероральные препараты выбора для беременных — это бета-лактамы. Длительность лечения 10–14 дней.
Во время беременности не следует назначать фторхинолоны и аминогликозиды (из‑за потенциального риска ототоксичности).
Через одну-две недели после завершения терапии делают посев мочи для исключения остаточной инфекции. После этого рекомендуется ежемесячно проводить посев вплоть до родоразрешения.
Для профилактики повторной инфекции возможно посткоитальное применение цефалексина или нитрофурантоина. Если первоначальная инфекция требует подключения второго антибиотика или происходит реинфицирование, в качестве супрессивной терапии показан нитрофурантоин по 500–100 мг перед сном вплоть до родов.
Периодические инфекции мочевых путей или постоянная бактериурия у беременных требуют тщательного урологического обследования через три-шесть месяцев после родов.
Классификация заболевания
Несмотря на развитие медицины, точной классификации пиелонефрита не существует. Подобное заболевание провоцируется множеством различных причин, а также характеризуется различного рода изменениями в структуре почечной ткани. Однако зачастую доктора классифицируют пиелонефрит по:
- характеру протекания – острый и хронический;
- локализации – односторонний и двусторонний;
- причине развития – первичный и вторичный.
Кроме того, выделяют осложненную и неосложненную форму заболевания в зависимости от общего самочувствия больного.
Острая форма
При протекании острой формы заболевания почка увеличивается в размерах, а ее капсула утолщается. Этиология острого пиелонефрита связана с проникновением болезнетворных микроорганизмов в почечную ткань. Встречается заболевание в совершенно любом возрасте у лиц обоих полов. Однако наиболее часто от него страдают дети и женщины молодого и среднего возраста.
Этиология острого пиелонефрита связана с проникновением в организм стафилококков, а клиническая картина характеризуется сочетанием местных и общих признаков болезни. К общим проявлениям можно отнести ухудшение общего самочувствия, повышение температуры, сильный озноб и потоотделение, а также признаки общей интоксикации. Определить наличие болезни можно по наличию изменений показателей крови и мочи.
Местные признаки проявляются в виде болезненных ощущений, мышечного перенапряжения, а иногда наблюдается учащенное и болезненное мочеиспускание.
Диагностика и лечение пиелонефрита
Диагноз ставится на основании жалоб (высокая температура, болезненность в пояснице), лабораторных исследований крови и мочи (лейкоцитоз, лейкоцитурия, бактериурия) и УЗИ почек.
Лабораторные исследования:
- общий анализ крови — выявляется лейкоцитоз (увеличение числа нейтрофильный лейкоцитов), увеличение СОЭ;
- биохимический анализ крови — при нарушении функции почек будут отмечаться увеличение уровня креатинина и мочевины;
- общий анализ мочи — обильное количество бактерий в моче (бактериурия) и лейкоцитов (лейкоцитурия). Также могут определяться лейкоцитарные цилиндры, эритроциты и кристаллы солей (при МКБ). Появление в моче белка свидетельствует о тяжелом течении заболевания и нарушении почечной функции;
- пробы Зимницкого и Нечипоренко — специфические пробы мочи, которые применяют для подтверждения диагноза при неоднозначности других лабораторных исследований.
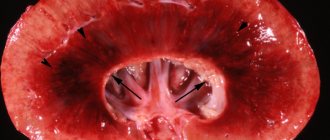
На УЗИ врач увидит расширение лоханки, изменения в паренхиме почки, наличие камня. При карбункуле и абсцессе будет отчетливо видно очаговое изменение в паренхиме.
Хроническая форма
Этиология хронического пиелонефрита в основном связана с недолеченной острой формой болезни. Это происходит в случае, когда удалось устранить воспаление, но возбудители заболевания остались в почке, а также не получилось нормализовать отток мочи. Хронический пиелонефрит может постоянно доставлять дискомфорт пациенту и проявляться в виде ноющих тупых болей в области поясницы. Особенно остро они дают о себе знать в холодную и сырую погоду. Кроме того, периодически происходит обострение хронического процесса.
Доктора выделяют общие и местные признаки протекания болезни. Местные симптомы более выражены у больных, этиология хронического пиелонефрита у которых связана с другими заболеваниями, в частности, такими как:
- доброкачественное или злокачественное разрастание простаты;
- опущение почки;
- мочекаменная болезнь;
- фибромиома матки.
Больные отмечают наличие периодически возникающих болей в области поясницы, которые зачастую односторонние. Их возникновение в основном происходит в состоянии покоя и никак не связано с активными движениями больного. В некоторых случаях отмечаются нарушения мочеиспускания.
Симптомы острого пиелонефрита
Клинические проявления ОП обычно развиваются в течение нескольких часов — одного дня. Классические симптомы включают:
- постоянную или послабляющую лихорадку. Симптом присутствует в большинстве случаев, и температура нередко превышает 39,4 градуса;
- боль в области реберно-позвоночного угла. Интенсивность боли разная: от легкой до тяжелой. Чаще всего боль ощущается на стороне пораженной почки, однако возможен и двухсторонний болевой синдром;
- тошноту и/или рвоту. Симптом различается по частоте и интенсивности. Как правило, при ОП ярко выражена анорексия;
- макрогематурию (кровь в моче, которую можно определить визуально. Регистрируется у 30—40% молодых женщин. Для мужчин мало характерна.
Мужчинам, детям и пожилым пациентам, у которых присутствуют симптомы острого пиелонефрита почек на протяжении более шести дней, ставят диагноз осложненного ОП, пока не доказано обратное.
У гериатрических больных наряду с характерными признаками ОП могут иметь место ухудшение общего состояния, декомпенсация сопутствующих заболеваний и изменение психического статуса.
Особенности заболевания у детей
Подобное урологическое заболевание достаточно часто возникает в детском возрасте, а также имеет достаточно характерные признаки протекания. Если своевременно установить этиологию острого пиелонефрита у детей, а также поставить правильный диагноз и провести лечение, то можно избежать в будущем возникновения опасных патологических отклонений в организме ребенка.
У новорожденных и детей грудничкового возраста заболевание выражается в общих признаках интоксикации, в частности, таких как:
- вялое сосание или отказ от груди;
- рвота и срыгивание после кормления;
- повышение температуры, которая может провоцировать судороги.
Классическим проявлением может быть побледнение кожных покровов с признаками цианоза, проявляющегося в виде посинения кожи вокруг рта или над верхней губой. Этиология пиелонефрита у грудничка базируется на изменении условно патогенной микрофлоры, провоцирующей признаки дисбактериоза, что происходит в результате проникновения кокковых поражающих инфекций. В более старшем возрасте, когда ребенок может указывать на боль, распознать протекание болезни можно по наличию характерных признаков.
В зависимости от этиологии пиелонефрита у детей и особенностей его протекания лечение может проводиться в условиях стационара или амбулаторно. Госпитализация проводится в случае ярко выраженных признаков интоксикации. Основной целью проведения терапии является:
- определение этиологии пиелонефрита у детей и устранение провоцирующего фактора;
- удаление болезнетворных микроорганизмов из мочевых путей ребенка;
- проведение антибактериальной терапии;
- устранение клинической симптоматики;
- коррекция имеющихся уродинамических нарушений.
В период протекания обострения, ребенку рекомендуется строгое соблюдение постельного режима, а также диетотерапия с соблюдением ограниченного потребления соли, а также белка. Кроме того, рекомендуется потребление жидкости в больших количествах.
Лекция 67. Хронический пиелонефрит
1. Определение
Хронический пиелонефрит – инфекционный неспецифический воспалительный процесс чашечно-лоханочной системы и канальцев почек с последующим поражением клубочков и сосудов почек. Хронической пиелонефрит может быть следствием неизлеченного острого пиелонефрита или первично-хроническим, т. е. может протекать без острых явлений с начала заболевания. У большинства больных хронический пиелонефрит возникает в детском возрасте, особенно у девочек. В последние годы все чаще отмечаются случаи комбинированного заболевания хроническим пиелонефритом и гломерулонефритом.
2. Этиология
Наиболее часто хронический пиелонефрит вызывают кишечная палочка, микоплазма, вульгарный протей, стафилококк, энтерококк, синегнойная палочка, в редких случаях – вирусы, грибки, сальмонеллы. Обострению и развитию заболевания способствуют охлаждение, нарушение уродинамики, камни мочевыводящих путей, аденом, предстательной железы, сахарный диабет, урологические манипуляции, перенесенный острый пиелонефрит.
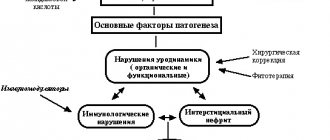
3. Патогенез
Основные патогенетические факторы:- внедрение инфекции в почку урогенным (восходящим) путем, лимфогенным, гематогенным путем, при повреждении почечной ткани бактериальной флорой, эндотоксинами, развитии инфекционного воспаления (инфицированию способствуют нарушение уродинамики оттока мочи, патологические рефлюксы);- в последнее время в развитии хронического пиелонефрита стали придавать значение вторичной сенсибилизации организма, развитию аутоиммунных реакций.
4. Клинические симптомы
Больных беспокоят: общая слабость, головная боль, снижение аппетита, боли в пояснице постоянного ноющего характера (нередко односторонние), болезненное учащенное мочеиспускание, познабливание и даже ознобы при выраженном обострении, повышение температуры тела. Также отмечаются бледность, болезненность при ощупывании или поколачивании поясничной области (нередко одностороннее), повышение артериального давления, увеличение левой границы сердца, симптом Тафило – в положении на спине больной сгибает ногу в тазобедренном суставе и прижимает бедро к животу, при наличии пиелонефрита усиливается боль в поясничной области, особенно если при этом глубоко вдохнуть.Лабораторные данные.* Общий анализ крови: признаки анемии, лейкоцитоз, сдвиг формулы крови влево и токсическая зернистость нейтрофилов (при выраженном обострении), увеличение скорости оседания эритроцитов.* Общий анализ мочи: щелочная реакция (в норме – кислая), моча мутная, снижение плотности, умеренная протеинурия, микрогематурия, выраженная лейкоцитурия, возможна цилиндрурия, бактериурия (более 100 000 микробных тел в 1 мл мочи).* Проба по Нечипоренко – преобладание лейкоцитурии над эритроцитурией. Для диагностики существенное значение имеет обнаружение в моче активных лейкоцитов. При латентном течении пиелонефрита целесообразно проведение пирогеналового или преднизолонового теста (30 мг преднизолона, растворенного в 10 мл изотонического раствора хлорида натрия, вводят внутривенно в течение 5 мин; через 1, 2, 3 ч и через сутки после этого мочу собирают для исследования). Преднизолоновый тест положителен, если после введения, преднизолона за 1 ч мочой выделяется 400 000 лейкоцитов, значительная часть которых активные. Обнаружение в моче клеток Штернгеймера-Мальбина свидетельствует только о наличии в мочевой системе воспалительного процесса, но еще не доказывает существование пиелонефрита.* Проба по Зимницкому – снижение плотности в порциях мочи в течение суток.* Биохимия крови: увеличение содержания сиаловых кислот, фибрина, серомукоида, 2 и – иглобулинов, креатинина и мочевины (при развитии хронической почечной недостаточности, появление С-реактивного белка.Инструментальные исследования.* Обзорная рентгенография области почек: уменьшение размеров почек с обеих сторон или с одной стороны.* Рентгеноурологическое исследование (выделительная или ретроградная пиелография): изменения и деформации чашечно-лоханочной системы.* Хромоциотоскопия: нарушение выделительной функции почек с обеих сторон или с одной стороны.* Радиоизотопная ренография: снижение секреторно-экскреторной функции почек с обеих сторон или с одной стороны.* Радиоизотопное сканирование почек: асимметрия размеров почек, диффузный характер изменений.* Ультразвуковое исследование почек: асимметрия размеров почек, деформация чашечно-лоханочной системы, диффузная акустическая неоднородность паренхимы почек.С развитием почечной недостаточности появляются бледность и сухость кожных покровов, тошнота и рвота, носовые кровотечения. Больные худеют, нарастает анемия. Из мочи исчезают патологические элементы. Осложнения пиелонефрита: нефролитиаз, пионефроз, некроз почечных сосочков.
5. ЛечениеЛечение
хронического пиелонефрита должно проводиться годами. Начинать лечение следует с нитрофуранов (фурадонин), налидиксовой кислоты (неграм, невиграмон), 5-НОК, сульфаниламидов (уросульфан, этазол и др.), попеременно чередуя их. При неэффективности этих препаратов и частых обострениях болезни применяют антибиотики широкого спектра действия. Назначению антибиотика каждый раз должно предшествовать определение чувствительности к нему микрофлоры. Большинству больных достаточны ежемесячные 10-дневные курсы лечения. Однако у части больных при такой терапевтической тактике продолжает высеваться из мочи вирулентная микрофлора. В таких случаях рекомендуется длительная, непрерывная актибиотикотерапия со сменой препаратов каждые 5-7 дней.При развитии почечной недостаточности эффективность антибактериальной терапии снижается (из-за снижения концентрации антибактериальных препаратов в моче). При содержании в сыворотке крови остаточного азота более 0,7 г/л терапевтически действенной концентрации в моче антибактериальных препаратов достичь практически не удается.При отсутствии почечной недостаточности показано курортное лечение в Трускавце, Ессентуках, Железноводске, Сарме, Байрам-Али.
Причины возникновения
На сегодняшний день полностью определить этиологию пиелонефрита пока что невозможно. Именно поэтому считается, что причиной развития болезни могут быть собственные микроорганизмы больного или проникнувшие извне. Зачастую это возможные кокки или кишечная палочка. В основном пиелонефрит возникает в случае наличия смешанной инфекции в организме. Доктора выделяют такие пути проникновения болезнетворных микроорганизмов:
- через инфицированную мочу;
- через лимфу, поступающую от рядом расположенных органов;
- вместе с током крови.
Существуют определенные факторы, провоцирующие развитие пиелонефрита, к которым можно отнести:
- хронический стресс;
- недостаток витаминов;
- слабость;
- хроническое переутомление;
- понижение иммунитета.
Помимо этого, можно выделить наличие патологических состояний, при протекании которых возникает определенное препятствие для нормального оттока мочи. Этиологию и патогенез хронического пиелонефрита кратко можно описать так: у пациента происходят периодические рецидивы острой формы заболевания. В результате его протекания происходит постепенное замещение нормальной почечной ткани на соединительную. В некоторых случаях хронический пиелонефрит осложняется в результате присоединения артериальной гипертензии или почечной недостаточности.
Патогенез развития
Этиология и патогенез острого пиелонефрита связаны с проникновением болезнетворных микроорганизмов вместе с током крови в сосудистую систему почечных клубочков. В результате этого происходит развитие воспалительно-дегенеративных изменений. Около пораженных тромбов образуется лейкоцитарный инфильтрат, последующее протекание которого во многом зависит от особенностей проводимого лечения, а также общего самочувствия пациента.
В случае благоприятного протекания заболевания возникшие инфильтраты замещаются соединительной тканью с последующим рубцеванием. При прогрессировании патологического процесса образуется множество гнойников. Этиологию и патогенез пиелонефрита можно также связать с такой патологией, как образование обратного тока мочи, в результате чего болезнетворные микроорганизмы проникают в почечные лоханки, откуда попадают в общий кровоток.
В последующем патогенная микрофлора по стенке мочевых путей проникает в интерстициальную ткань почки, где при наличии благоприятных условий развивается воспаление. Этиология пиелонефрита может быть связана с общими и местными провоцирующими факторами. К общим можно отнести такие, как:
- иммунологическое состояние организма;
- наличие болезней, снижающих иммунитет;
- переутомление;
- общее переохлаждение.
К местным факторам можно отнести нарушение оттока мочи и наличие мочеточникового рефлюкса. Рассматривая патогенез и этиологию пиелонефрита, часто в качестве провоцирующего фактора и причины появления заболевания выделяют проведение инструментального обследования мочевыводящих путей и многие другие факторы. В зависимости от этого заболевание подразделяется на первичное и вторичное.
Под первичным пиелонефритом подразумевается воспаление, при котором не обнаруживается нарушение уродинамики или другие болезни почек. Вторичная форма поражения возникает на фоне наличия различных заболеваний почек и мочевыводящих путей.
Симптомы первичного пиелонефрита
Первичный пиелонефрит, как правило, всегда необструктивный,односторонний, с серозным воспалением. Инфекция проникает в почку с током крови, реже — из внешней среды (у детей, молодых женщин).
Для этой формы характерны следующие симптомы:
- ноющая, тупая боль в пояснице;
- высокая температура, интоксикация организма (головная боль, недомогание, слабость,потливость, озноб, боли в мышцах);
- изменение цвета мочи (становится темная, мутная, пенистая, образует осадок);
- изменение лабораторных показателей крови (повышение числа лейкоцитов, увеличение СОЭ) и мочи (наличие в моче бактерийи лейкоцитов).
Высокая температура (до 40,0 С)— первый признак пиелонефрита. Очень часто болезнь путают с ОРЗ и начало лечения значительно оттягивается. Однако при ОРЗ на фоне температуры всегда будут местные симптомы воспаления (насморк, чихание, першение и боль в горле). При пиелонефрите их нет, беспокоит только температура.
Основные симптомы
Если была обнаружена инфекция в мочевом пузыре, и не было проведено соответствующего лечения, то через некоторое время могут возникнуть характерные признаки воспаления паренхимы в почках. Среди наиболее распространенных признаков протекания пиелонефрита нужно выделить такие:
- покалывающие боли в спине или в паху;
- повышение температуры;
- сильные боли в животе;
- примеси крови или гноя в моче;
- частые и сильные мочеиспускания;
- боль и жжение во время мочеиспускания.
Все эти признаки обязательно нужно рассматривать более внимательно, так как если не провести своевременное обследование и лечение, то могут возникнуть различного рода осложнения.
Симптомы вторичного пиелонефрита
Острый вторичный пиелонефрит чаще всего носит обструктивный характер. Такая форма встречается при МКБ, простатите и аденоме простаты. Симптомы обструктивного пиелонефрита более сильно выражены, чем при необструктивном.
При обструктивной форме может быть почечная колика — сильная, нестерпимая боль в пояснице фоне высокой температуры, больной не может найти для себя удобного положения. Боль усиливается даже при незначительном движении и часто отдает в паховую область, в бедро, в подреберье.
Почечная колика — результат нарушения оттока мочи из почки и лоханки (препятствием могут стать камень, опухоль).
В отличие от первичного пиелонефрита, в данном случае первым признаком болезни будет нарастающая болезненность в пояснице, а затем повышение температуры и интоксикация.
Проведение диагностики
При возникновении первых признаков заболевания нужно сразу обратиться за помощью к опытному специалисту. Обязательно нужно учитывать при проведении диагностики пиелонефрита этиологию, патогенез и клинику. Лечение назначается на основе полученных данных, оно обязательно должно быть комплексным, чтобы предотвратить вероятность развития рецидива.
Для постановки диагноза нужно будет провести исследование мочи. При наличии пиелонефрита в анализах может обнаруживаться белок и примеси крови. Это связано с тем, что воспаление нарушает нормальный процесс реабсорбции, в результате чего кровяные тельца и белковые соединения проникают в мочу. На основе полученных результатов можно определить возбудителя заболевания, а также подобрать наиболее эффективные препараты.
Помимо этого, требуется проведение инструментальной диагностики с применением рентгенологических, ультразвуковых и радионуклидных методик. В некоторых случаях может потребоваться цистоскопия.
При проведении УЗИ у больных пиелонефритом наблюдается расширение почечной лоханки, области рубцевания. К более поздним проявлениям можно отнести изменение контура почки, уменьшение ее размеров, что также может наблюдаться и при протекании других болезней. Еще одним способом диагностики являются рентгеноконтрастные методики, которые позволяют визуализировать мочевыводящие пути и обнаружить наличие нарушений.
Особенности дифференциальной диагностики
Дифференциальная диагностика острого пиелонефрита сложна тем, что болезнь необходимо дифференцировать от туберкулеза почек и многих других похожих по симптомам заболеваний. При исследовании мочи нужно обращать внимание на следующие факторы:
- Изменения осадка мочи могут отсутствовать в течение первых дней болезни при гематогенном пиелонефрите
- В моче могут определиться патологические элементы, если больной страдает острогнойным заболеванием. Также это может быть вызвано локализацией другого воспалительного процесса.
Диф диагностика направлена на различие пиелонефрита от инфекционных заболеваний, отличить его можно по отсутствию локальных проявлений болезни (это касается малярии, сепсиса или брюшного тифа).
Геморрагическая лихорадка с почечным синдромом является острой вирусной болезнью, сопровождающейся широкой интоксикацией, поражением почек и лихорадкой. Дифференцировать ГЛПС от пиелонефрита поможет исследование нижних мочевых путей и предстательной железы.
Хроническую форму течения болезни нужно дифференцировать с амилоидозом почек, гипертонической болезнью, с хроническим гломерулонефритом. Амилоидоз почек легко спутать с латентной формой пиелонефрита. Однако при амилоидозе нет активных лейкоцитов, бактериурии, рентген в пределах нормы, лейкоцитурия отсутствует. Если после всех вышеприведенных исследований не удается поставить диагноз со стопроцентной уверенностью, стоит прибегнуть в пункционной биопсии почек.
Особенности терапии
Очень важное значение имеет при проведении диагностики этиология и клиника. Лечение пиелонефрита назначается только на основе поставленного диагноза. Рекомендуется комплексный подход к проведению терапии. Для этого назначаются медикаментозные препараты, в частности, такие как:
- антибиотики;
- противомикробные;
- мочегонные средства;
- лекарства, улучшающие кровообращение в почках;
- витаминные и общеукрепляющие препараты;
- лекарства растительного происхождения.
Помимо этого, хороший эффект дает применение народных средств и методик в качестве дополнительных терапевтических мероприятий. На протяжении всего периода проведения терапии требуется строгое соблюдение диеты. Стоит помнить, что при применении антибактериальных препаратов нужно строго соблюдать их дозировку и выдерживать назначенный курс терапии, даже в случае значительного улучшения самочувствия.
Все лекарственные средства, а также народные методики можно применять только после консультации с лечащим доктором. Вторичная форма пиелонефрита подразумевает под собой устранение болезни, которая спровоцировала возникновение воспаления.
Медикаментозное лечение
В зависимости от этиологии и симптомов пиелонефрита принципы лечения и уход за пациентом подбираются строго индивидуально. Прежде всего для проведения терапии доктора рекомендуют применять антибактериальные препараты. Они помогают устранить болезнетворные микроорганизмы, провоцирующие инфекцию почек.
В основном через несколько дней после начала проведения антибактериальной терапии нормализуется общее самочувствие пациента. В некоторых случаях курс продолжается на протяжении недели и более. Очень важно не прекращать терапию после купирования острой симптоматики, так как это может спровоцировать рецидивы. При тяжелом протекании болезни требуется внутривенное введение антибактериальных препаратов. В основном назначаются такие антибиотики, как:
- аминогликозиды – «Тобрамицин», «Амикацин», «Гентамицин»;
- хинолоны – «Офлоксацин», «Ципрофлоксацин»;
- бета-лактамы – «Зиназ», «Амоксициллин»;
- макролиды;
- полимиксины.
Чтобы устранить имеющиеся проблемы с почками, обязательно нужно применять и другие лекарственные средства. В частности, к ним относятся химиотерапевтические лекарства. Наиболее популярным средством этой группы считается препарат «Бисептол». Он зачастую используется при острой форме заболевания. Этот препарат назначается также в том случае, когда однокомпонентная терапия нерезультативна. Кроме того, это лекарственное средство применяют и после проведения терапии антибактериальными препаратами, так как мочевые пути могут быть все еще уязвимыми для проникновения инфекции.
К химиотерапевтическим средствам относится препарат «Нитрокс». Он применяется для проведения лечения болезней почек, включая пиелонефрит, спровоцированный грибковыми или вирусными инфекциями. Помимо этого, его назначают для предотвращения рецидива.
При болезнях мочевыделительной системы также могут назначаться гомеопатические средства, особенно при наличии почечной инфекции. Для устранения боли и дискомфорта во время мочеиспускания назначается «Апис». Эффект проведения заключается в более быстром мочеиспускании. Помимо этого, для лечения пиелонефрита применяется «Берберис». Важно, чтобы назначенные лекарства не провоцировали возникновения побочных эффектов и были результативны в отношении бактерий, спровоцировавших заболевание.
Лечение острого пиелонефрита
Амбулаторное
Традиционно пациентов с ОП госпитализируют и подвергают внутривенной терапии антибиотиками, однако амбулаторное пероральное лечение успешно у 90% больных неосложненным пиелонефритом.
Основные кандидаты на амбулаторное лечение — это молодые здоровые женщины с признаками неосложненного заболевания. Перед принятием решения необходимо убедиться в отсутствии беременности, при которой необходима срочная госпитализация.
При подозрении на ОП до назначения антибиотика рекомендуется провести посев мочи с определением чувствительности к антибиотикам. Однако однократный посев в 20% случаев дает ложноположительный результат. В связи с этим обычной практикой является последовательный троекратный посев, результатов которого придется ждать не меньше недели. Поэтому обычно назначают эмпирическую антибиотикотерапию, не дожидаясь результатов посева. При необходимости лечение корректируют после получения результатов анализа.
Длительность антибактериальной терапии ОП обычно составляет не менее двух недель. Эти рекомендации поддерживает и Американское общество инфекционных болезней — Infectious Diseases Society of America.
Тем не менее при лечении молодых здоровых женщин фторхинолонами (включая ципрофлоксацин и левофлоксацин) курс антибиотикотерапии может быть сокращен до одной недели, а при назначении левофлоксацина — до пяти дней. (Nicolle L et al., 2008 год).
При резистентности к фторхинолонам свыше 10%, а также при неустановленной чувствительности, Американское общество нефрологов (The American Society of Nephrology, ASN) и Европейская ассоциация микробиологии и инфекционных болезней (European Society of Clinical Microbiology and Infectious Diseases, ESCMID) рекомендуют начать лечение с однократного внутривенного введения аминогликозидов или цефалоспоринов III поколения с последующим переходом на пероральную терапию. В таких случаях необходим контроль состояния пациента в течение первых 48 часов антибиотикотерапии.
Стационарное лечение
Решение о госпитализации пациента с острым пиелонефритом принимается на основании факторов, отягчающих течение заболевания, в том числе:
- возраста;
- хронических заболеваний;
- аномалий мочевыводящих путей;
- почечнокаменной болезни;
- сахарного диабета;
- снижения иммунного ответа;
- беременности.
Стационарное лечение включает антибактериальную терапию, контроль анализов мочи и крови, предотвращение осложнений, парентеральное поддержание вод-но-солевого баланса в случае невозможности перорального введения достаточного количества жидкости.
Стационарным больным ОП показано внутривенное введение антибиотиков в течение первых 24–48 часов или до появления клинических признаков улучшения. После этого переходят на пероральную антибиотикотерапию в течение 10–14 дней, включая период внутривенного курса лечения.
Систематический обзор восьми рандомизированных контролируемых исследований у стационарных больных с ОП подтвердил одинаковую эффективность исключительно внутривенного курса антибиотикотерапии и схемы, предполагающей раннее переключение на пероральный прием (Vouloumanou EK, Rafailidis PI, Kazantzi MS, Athanasiou S, Falagas ME, 2008).
Народные методики
Хорошими мочегонными, антисептическими и противовоспалительными качествами обладают лекарственные растения, в частности, такие как:
- бузина;
- горец птичий;
- береза;
- василек;
- толокнянка;
- можжевельник;
- петрушка;
- пырей.
Применять лекарственные сборы, приготовленные из целебных растений, нужно до еды. Курс терапии проводится до полного исчезновения симптоматики.
Соблюдение диеты
Всем пациентам, независимо от стадии и особенностей протекания заболевания, рекомендуется употребление большого количества жидкости. Можно пить фруктовые и травяные отвары, морсы, соки, некрепкий чай. Особенно полезными для пациентов будут брусничный или клюквенный морс и минеральная вода. Общее количество потребляемой жидкости в день должно составлять примерно 2 литра.
При соблюдении диеты в привычный рацион обязательно нужно включать бахчевые культуры, так как они имеют хорошие мочегонные качества. Потребляемая пища должна содержать большое количество белка, однако в период обострения рекомендуются исключительно только молочно-растительные и разгрузочные фруктовые дни. При отсутствии почечной недостаточности и гипертонии не требуется существенного ограничения потребления соли. Обязательно нужно полностью исключить спиртные напитки, кофе, острые блюда, консервы, пряности, крепкие бульоны.
При хронической форме заболевания диета примерно такая же, как и при остром пиелонефрите. Рацион питания нужно составлять таким образом, чтобы не допустить возникновения авитаминоза. В привычном меню обязательно должны присутствовать нежирные рыба и мясо, кисломолочные продукты, фрукты и овощи. Вместо сахара рекомендуется потреблять мед. Идеальным вариантом считается дробное питание.
Лечение
Лечение острого пиелонефрита проводится в условиях стационара. Для максимального исцеления необходим комплекс мероприятий, который включает в себя применение медикаментозных средств и лечебного питания.
Медикаментозное
В первые 5-6 суток с момента поступления в стационар, назначают антибиотики широкого спектра действия. Например, Амоксициллин, Ампиокс, Ампициллин.
После получения результатов бак посева назначают препараты по чувствительности. Обычно при терапии пиелонефрита применяют:
- Препараты пенициллинового ряда: Ампиокс, Ампициллин, и другие.
- Цефалоспорины: Цефуроксим, Цефтриаксон и прочие.
- Антибиотики фторхинолонового ряда: Ципрофлоксацин, Офлоксацин, Абактал.
- Аминогликозиды: Гентамицин, Амикацин.
- Нитрофурановые антибиотики: Фурадонин, Фосфомицин, Нитроксолин.
Лечение острого пиелонефрита антибиотиками должно проводиться строго под контролем врача. Выбор препарата, в каждом конкретном случае, зависит от состояния пациента и результата бак посева мочи.
Самовольный выбор антибактериального препарата может привести к негативным последствиям. Под воздействием неправильно подобранного антибиотика инфекция, спровоцировавшая воспалительный процесс, может ослабнуть, но не исчезнуть до конца. Соответственно, острый пиелонефрит перейдёт в хронический.
Кроме того неправильное использование противобактериальных средств может привести к дисбактериозу кишечника, снижению иммунитета и развитию грибковой инфекции.
Для снятия болевого синдрома назначают спазмолитические препараты: Но-Шпа, Дротаверин, Спазмалгон.
Для снятия симптомов интоксикации назначают внутривенно-капельное введение препаратов (Глюкоза + аскорбиновая кислота, Гемодез и т.д.).
Питание
Специальный тип питания необходим для максимального облегчения работы почек. Что можно есть при остром пиелонефрите? При лечении пиелонефрита применяют диету или лечебный стол № 7, с возможными вариациями №7а, №7б.
Запрещено:
- Исключить из рациона: минеральные и газированные напитки; крепкий кофе, какао, чёрный чай.
- Избегать приготовления в пищу супов и каш, салатов из всех видов бобовых (соя, горох, бобы).
- Избегать употребления: репчатого и зелёного лука, чеснока, редьки и редиски, щавеля и шпината, грибов (всех видов); квашенных и консервированных продуктов.
- Под запрет попадают: мучные и кондитерские изделия, шоколад.
- Полностью исключить жирные сорта мяса, рыбы, а также всевозможные вариации этих продуктов в копчёном, солёном, сушёном и жареном виде.
- Отказаться от молочных продуктов: сыра, жирного солёного творога.
Разрешено:
- Сухари, диетические хлебцы.
- Постное мясо и нежирная рыба, которые нужно готовить методом варки, на пару или запекать.
- Куриные отварные яйца.
- Сливочное масло (несолёное), растительные масла.
- Молочные каши, кисломолочные продукты (сметана, простокваша).
- Разрешены все овощи, кроме перечисленных в запрещённом списке.
- Рекомендуется: фрукты и ягоды. В приоритете: тыква, арбуз, дыни; сухофрукты (изюм, курага и пр.).
- Жидкости: зелёный чай, чистая вода, не кислые соки, компоты. Специалисты рекомендуют употреблять специальные фиточаи.
- В разумных пределах можно употреблять ягодные и фруктовые варенья, джемы; мёд, желе.
В каждом индивидуальном случае, специалист проводит ограничение (исключение) соли из употребления в пищу, необходимую норму белковых продуктов и количество жидкости. При пиелонефрите, для скорейшего вымывания инфекции из почек, рекомендуют употреблять до 2,5 литров жидкости в сутки (включая супы, компоты, чаи).
При диете №7 пищу приготавливают без добавления соли, а положенную норму, до 3 грамм соли, выдают пациенту. При ярко выраженном остром воспалении, соль исключают полностью, а норму белковых продуктов резко сокращают.
Хирургическое вмешательство
В зависимости от этиологии и симптомов пиелонефрита лечение может проводиться при помощи хирургического вмешательства. В случае если консервативные методики проведения терапии с применением антибактериальных препаратов не принесли требуемого результата и самочувствие больного продолжает ухудшаться, показано проведение операции.
Хирургическое вмешательство назначается в основном при протекании гнойной формы заболевания, в частности наличия карбункулов и апостемы почек. Степень проведения вмешательства определяется строго индивидуально и в момент самой операции. Все это зависит не только от области поражения, но и имеющегося патогенеза.
Основной целью проведения операции является предотвращение образования гнойно-воспалительного процесса в пораженном органе и предупреждение возникновения рецидивов, а также повторения аналогичной ситуации в здоровой почке. Если у больного отмечается нарушение нормального оттока мочи, то во время проведения хирургического вмешательства оно также устраняется.
Хирургическое лечение
Хирургические методы используют довольно часто для лечения гнойного пиелонефрита (апостематозный пиелонефрит, карбункул, абсцесс) и его осложнений (паранефрит, забрюшинный абсцесс). Если пиелонефрит появился в результате аномалий почки и мочеточников, хирургическое вмешательство выполняют уже после выздоровления пациента.
При мочекаменной болезни удаление камней тоже проводят хирургически, но в сейчас для этого не требуется полостных операций — вмешательство выполняют трансуретрально (через мочеиспускательный канал). Трансуретральные эндоскопические операции не повреждают целостности органов, поэтому они более щадящие и эффективные.
Возможные осложнения
Сам по себе пиелонефрит не настолько опасен, как его осложнения. Прежде всего, острая недолеченная форма заболевания может переходить в хроническую стадию с периодическими рецидивами. Хронический пиелонефрит может доставлять значительный дискомфорт.
Кроме того, стоит отметить, что к инфекционному процессу может присоединиться нагноение, а это способно привести к потере почки, именно поэтому к проведению лечения нужно подойти со всей ответственностью. Коварство пиелонефрита заключается в том, что зачастую он протекает без явных признаков, или же симптоматика достаточно размыта. Среди основных осложнений нужно выделить такие:
- образование абсцесса;
- острая инфекция почечной лоханки;
- образование рубцовой ткани;
- почечная недостаточность;
- гипертония;
- шок, сепсис.
В некоторых случаях пиелонефрит может привести к папиллярному некрозу.
Проведение профилактики и прогноз
Профилактические мероприятия заключаются в своевременной санации очагов инфекции, особенно при наличии хронических заболеваний мочеполовой системы. Также требуется своевременное лечение диабета.
Профилактика подразумевает под собой проведение мероприятий, направленных на повышение иммунитета. Основным условием для нормализации оттока мочи является соблюдение правил гигиены и ведение здорового образа жизни. В период ремиссии очень хорошей профилактикой возникновения рецидива станет санитарно-курортное лечение. Благотворное воздействие на почки оказывают грязелечебные ванны, минеральная вода, а также другие методики физиотерапии.
Особое значение имеет диетическое питание. Стоит ограничить потребление жирной и острой пищи. Питание должно быть дробным и кушать нужно небольшими порциями. Чтобы предотвратить возникновение рецидива, нужно своевременно проходить назначенное обследование.
При неосложненном протекании пиелонефрита прогноз достаточно хороший и редко приводит к поражению почек. Повторное протекание заболевания может привести к переходу его в хроническую форму, а также спровоцировать развитие различных осложнений.
Профилактика
Профилактика пиелонефрита включает в себя:
- устранение очагов хронической инфекции (хронический тонзиллит, назофарингит, отит, кариозные зубы);
- лечение сопутствующих заболеваний (мочекаменная болезнь, аденома простаты, сахарный диабет, гинекологические заболевания);
- повышение иммунитета, избегание переохлаждений;
- ежедневная тщательная гигиена наружных половых органов, гигиена после полового акта;
- ежегодная диспансеризация (обязательно делать лабораторные исследования мочи и УЗИ почек).
Пиелонефрит — болезнь, отличающаяся упорным течением. Даже при адекватном лечении острой формы всегда есть риск рецидива (повтора) заболевания и риск перехода в хронический процесс. Поэтому необходимо тщательно следить за здоровьем и при первых признаках болезни не заниматься самолечением, а незамедлительно обращаться к врачу.