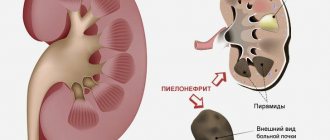
Хронический пиелонефрит – это хроническое неспецифическое бактериальное воспаление, протекающе преимущественно с вовлечением интерстициальной ткани почек и чашечно-лоханочных комплексов.
Главным отличием острого пиелонефрита от хронической формы является то, что во втором случае патологический процесс распространяется на обе почки, тогда, как острое воспаление наблюдается преимущественно только с одной стороны (чаще в правой почке). Для хронической формы заболевания характерны периоды ремиссии и обострения, во время которого симптоматика выражена ярко, как и при остром пиелонефрите.
Если при остром пиелонефрите выздоровление не наступает в течение 3 месяцев, то заболевание постепенно затихает и переходит в хроническую форму. Далее любой предрасполагающий фактор будет вызывать обострение, а каждое обострение в свою очередь – паренхиматозные изменения в структуре почек. Постепенно изменения структуры органа полностью нарушают его работу, что является прямой дорогой к почечной недостаточности и инвалидности.
Что это такое?
Простыми словами, хронический пиелонефрит – это заболевание инфекционно-воспалительного характера, характеризующееся вовлечением в патологический процесс чашечно-лоханочной системы, канальцев почки и поражением клубочков и сосудов в дальнейшем.
По данным медицинской статистики, пиелонефрит почек в хронической форме диагностируется в 60% случаев среди возможных инфекционных болезней мочеполовой системы и занимает лидирующее место, как одна из причин инвалидизации больного.
Уязвимые группы населения
Придерживаться профилактики пиелонефрита нужно группам населения:
- женщинам, имеющим измененное строение мочеполовой системы;
- женщинам во время вынашивания малыша;
- мужчинам преклонного возраста, страдающим от простатита или мочекаменной болезни;
- детям до 8 лет ввиду ослабленной иммунной системы, несформированного организма;
- пациентам после операции на мочеполовых органах;
- людям с пороками мочеполовой системы врожденного характера;
- пациентам с нарушенным функционированием мочевого;
- людям, ведущим сидячий образ жизни, с вредными привычками.
В группу риска попадают люди, подвергающиеся радиационному, химическому или токсическому воздействию, подвергающие организм переохлаждению, травмированию, заболеваниям вирусной или бактериальной этиологии.
Причины возникновения
Причина хронического пиелонефрита этиологически может быть только одна – это поражение почек микробной флоры. Однако, для того, чтобы она попала в орган и начала активно размножаться, нужны провокационные факторы. Чаще всего к воспалению приводит заражение паракишечной или кишечной палочкой, энтерококками, протеем, синегнойной палочкой, стрептококками, а также ассоциациями микробов.
Особую значимость в развитии хронической формы болезни имеют L-формы бактерий, которые размножаются и проявляют патогенную активность по причине недостаточной антимикробной терапии, либо при изменении кислотности мочи. Такие микроорганизмы проявляют особую устойчивость к лекарственным препаратам, трудно идентифицируются, могут на протяжении продолжительного отрезка времени просто существовать в межуточной ткани почек и проявлять активность под воздействием благоприятных для них факторов.
Дополнительными стимулирующими причинами к хронитизации процесса являются:
- В детском возрасте болезнь нередко развивается после перенесенных ОРВИ, скарлатины, ангины, пневмонии, кори и пр.
- Наличие хронической болезни. Сахарный диабет, ожирение, тонзиллит, заболевания ЖКТ.
- У женщин в молодом возрасте стимулом к развитию хронической формы болезни может стать регулярная половая жизнь, ее начало, период беременности и родов.
- Вовремя не выявленные и не леченные причины, приводящие к нарушению оттока мочи. Это может быть мочекаменная болезнь, стриктуры мочевых путей, аденома предстательной железы, нефроптоз, пузырно-мочеточниковый рефлюкс.
- Нарушение сроков лечения острого пиелонефрита, либо неправильно подобранная терапия. Отсутствие системного диспансерного контроля за больным, который перенес острое воспаление.
- Образование L-бактерий и протопластов, которые могут длительное время существовать в ткани почек.
- Снижение иммунных сил организма. Иммунодефицитные состояния.
- Возможная причина развития заболевания – не выявленные врожденные аномалии развития: дивертикулы мочевого пузыря, уретероцеле, которые нарушают нормальную уродинамику.
- Последние исследования указывают на значительную роль в развитии болезни вторичной сенсибилизации организма, а также развитию аутоиммунных реакций.
- Иногда толчком к развитию хронической формы болезни становится переохлаждение организма.
Чаще всего развитию хронического пиелонефрита предшествует острое воспаление почек.
Что такое пиелонефрит?
Одной из патологий мочевыделительной системы является пиелонефрит, который может иметь острый или хронический характер течения. Острая форма патологии развивается сразу, сопровождаясь повышением температуры до 39-40 градусов. Воспалительный процесс сопровождается симптоматикой:
- головные боли;
- повышенная потливость;
- слабость;
- тошнота, рвота;
- боли во время мочеиспускание;
- болезненные ощущения тупого характера с одной стороны поясницы, иррадиирующие в пах или низ живота;
- мутная урина со зловонным запахом, примесями крови, гноя.
Заболевание может иметь острый или хронический характер течения
Встречается хроническая форма пиелонефрита, которая проявляется характерными симптомами:
- боли в пояснице разной интенсивности. Боли возникают на стороне, противоположной пораженному органу;
- дискомфорт, тяжесть в пояснице, усиливающаяся во время ходьбы, длительного стояния;
- мерзнет поясница;
- учащенное мочеиспускание;
- артериальная гипертензия;
- вечерняя гиперемия;
- отеки конечностей, лица;
- слабость.
Патология возникает самостоятельно или вследствие болезней. Причиной развития пиелонефрита является поражение почек бактериями. В роли возбудителя воспаления могут выступать микроорганизмы, живущие в организме человека, а также патогенные бактерии, попадающие из внешней среды.
Возбудителями становятся кишечные палочки, стрептококки, пневмококки и прочие кокки. Болезнь способна возникнуть вследствие нарушенного функционирования мочевого пузыря, иммунодефицитных патологий, цистита, мочекаменной болезни или гиперплазии простаты.
Классификация и стадии
Хронический пиелонефрит характеризуется протеканием трех стадий воспаления в почечной ткани.
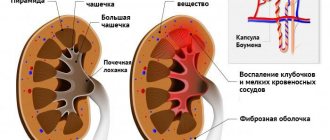
- На I стадии обнаруживается лейкоцитарная инфильтрация интерстициальной ткани мозгового вещества и атрофия собирательных канальцев; почечные клубочки интактны.
- При II стадии воспалительного процесса отмечается рубцово-склеротическое поражение интерстиции и канальцев, что сопровождается гибелью терминальных отделов нефронов и сдавлением канальцев. Одновременно развиваются гиалинизация и запустевание клубочков, сужение или облитерация сосудов.
- В конечной, III стадии почечная ткань замещается рубцовой, почка имеет уменьшенные размеры, выглядит сморщенной с бугристой поверхностью.
По активности воспалительных процессов в почечной ткани в развитии хронического пиелонефрита выделяют фазы активного воспаления, латентного воспаления, ремиссии (клинического выздоровления). Под влиянием лечения или в его отсутствие активная фаза сменяется латентной фазой, которая, в свою очередь, может переходить в ремиссию или вновь в активное воспаление. Фаза ремиссии характеризуется отсутствием клинических признаков болезни и изменений в анализах мочи. По клиническому развитию выделяют стертую (латентную), рецидивирующую, гипертоническую, анемическую, азотемическую формы патологии.
Пиелонефрит у детей
Профилактика воспаления почек важна в детском возрасте. Заболевание таит в себе немалую опасность, поскольку происходит разрушение почечных тканей, что в итоге приводит к развитию почечной дисфункции, инвалидности или даже смерти.
Профилактика воспаления почек важна в детском возрасте
Чтобы этого избежать, нужно придерживаться рекомендаций:
- Ребенка нужно с детства приучать к дробному питанию, в котором обязательно должна быть белковая и растительная пища.
- Во время обострения заболевания малыш должен соблюдать постельный режим.
- Если у ребенка развился пиелонефрит, то его необходимо правильно лечить. Терапевтическая схема должна состоять из антибиотиков и противовоспалительных средств. Терапия хронической формы должна быть продолжительней. Лекарства и их дозировка подбираются врачом.
- Ребенок должен регулярно находиться на свежем воздухе, вести активный образ жизни.
- Нужно своевременно лечить различные инфекционные заболевания.
- Не допускать переохлаждения.
Для профилактики пиелонефрита у детей можно прибегнуть к средствам нетрадиционной медицины. Но не стоит этим заниматься без разрешения врача. Регулярные профилактические осмотры и своевременная сдача анализов позволит диагностировать недуг на ранней стадии, не допустив развития осложнений.
Симптомы
В период обострения симптомы хронического пиелонефрита похожи на клиническую картину острой формы заболевания с незначительными отличиями. Часто болезнь маскируется под другие воспалительные процессы мочевыводящих путей: цистит, уретрит, атаку мочекаменной болезни.
Только детальное исследование выявляет хронический пиелонефрит. Симптомы, возникающие при обострении, можно разделить на местные и общие.
Общие:
- слабость, утомляемость;
- тошнота, рвота;
- отсутствие аппетита;
- лихорадка, незначительное повышение температуры, субфебрилитет, ознобы;
- кожный зуд, головные боли, изменение цвета кожи.
Местные:
- боли в пояснице, животе, возникающие в покое;
- полиурия в начале заболевания и олигоурия при возникновении почечной недостаточности;
- никтурия;
- дизурические явления (боли, жжение при мочеиспускании, учащение позывов на мочеиспускание).
Кожный зуд, изменение цвета кожи, анемия, артериальная гипертензия возникают при наличии нефросклероза и хронической почечной недостаточности.
Нередко заболевание протекает бессимптомно. Единственный способ выявить заболевание — провести общий анализ мочи и анализ мочи по Нечипоренко, Аддис-Каковскому. К сожалению, клиническим исследованием мочи часто пренебрегают и врачи, и пациенты. Бессимптомная бактериурия и пиурия у таких пациентов являются единственными признаками, позволяющими заподозрить хронический пиелонефрит. Симптомы почечной недостаточности у таких больных, возникающие на фоне видимого здоровья, являются основанием для детального обследования, выявляющего заболевание.
Хронический пиелонефрит у женщин
Женщин чаще всего беспокоит заболевание мочеполовой системы – цистит, при котором инфицируется мочевой пузырь. Если его неправильно, несвоевременно лечить, все закончится хронической формой пиелонефрита. В период постменопаузы женщина мучается от гормонального дисбаланса, у нее ослабевает иммунитет, поэтому развивается почечная патология.
Какие факторы можно выделить?
- Особое строение уретры (женское и мужское значительно отличается).
- В наружной части мочеиспускательного канала оказываются бактерии.
- Несвоевременное опорожнение мочевого пузыря.
- Отказ от контрацепции во время секса. Из-за этого бактерии из влагалища начинают перемещаться в мочевой пузырь.
- Осложнение ОРВИ, ангины.
- Период беременности.
- Длительное применение антибиотиков, нарушающих микрофлору в половых органах.
- Периодическое переохлаждение поясницы. Как известно, женщина всегда хочет выглядеть прекрасно, поэтому зимой может в мороз надеть безразмерные колготки, короткую юбку, демисезонные сапожки, даже не подумав о последствиях. Затем сначала может развиться цистит, а со временем и хроническая форма пиелонефрита.
Симптоматика пиелонефрита сильно напоминает цистит. Здесь важно вовремя отличить два разных заболевания. Для этого не стоит заниматься самодиагностикой, лучше все-таки посетить врача. Насторожить должны такие неприятные признаки:
- Повышение температуры без причины.
- Тянущая боль в области больной почки.
- Мутная моча.
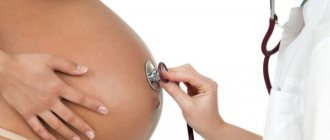
Особенности течения у беременных
Хронический пиелонефрит не является противопоказанием для беременности, но его наличие существенно осложняет течение беременности.
Пиелонефрит при беременности может приводить к выкидышу, замершей беременности, внутриутробному инфицированию плода, позднему гестозу с отеками и гипертензией. Развитию обострений способствует снижение иммунитета, особенности уродинамики при растущей матке, гормональная перестройка организма. Чаще всего обострение возникает во втором триместре, с 22-28 недели.
Симптомы пиелонефрита будут такими же как вне беременности, но при этом существенно осложняется сама беременность. Если выявлен пиелонефрит, лечение обязательно – необходима госпитализация и постельный режим, проведение антимикробной терапии препаратами, допустимыми во время беременности, применяется фитотерапия и спазмолитики, обильное питье, препараты для улучшения фетоплацентарного кровотока и витамины. Обязателен контроль мочи во время болезни и после нее до самых родов каждые 5-7 дней.
В дальнейшем необходим щадящий режим и предварительная госпитализация в роддом для подготовки к родам, и профилактики осложнений.
Гестационный пиелонефрит: тактика антибактериальной терапии
Несмотря на достигнутые в последние годы успехи в диагностике и лечении инфекций мочевыводящих путей, они продолжают оставаться одной из наиболее важных областей современной медицины и являются одними из наиболее распространенных заболеваний во время беременности (в том числе у практически здоровых женщин при наличии нормальной функции почек и отсутствии структурных изменений в мочевыводящих путях) [1, 2].
В последнее время отмечается рост частоты диагностирования воспалительных процессов мочеполовых органов, в частности пиелонефрита, который прочно занимает 1-е место в структуре заболеваний почек во всех возрастных группах, в том числе у женщин репродуктивного возраста [3, 4]. Данный инфекционно-воспалительный процесс затрагивает лоханочно-чашечную систему почки и ее тубулоинтерстициальную зону.
Среди взрослого населения пиелонефрит встречается с частотой 1 случай на 1000. По данным российских авторов, частота диагностирования пиелонефрита у женщин молодого возраста достигает 15%, что в 5-7 раз выше, чем у мужчин [1, 3, 5]. Последнее объясняется не только анатомо-морфологическими особенностями мочеполовой системы женщины, но и частой манифестацией пиелонефрита в период беременности (6-12%). Проблема пиелонефрита не теряет своей актуальности в акушерстве, так как острый пиелонефрит и обострение хронического пиелонефрита — наиболее частые показания для госпитализации при гестации [6].
Гестационный пиелонефрит может наблюдаться как во время беременности, родов, так и в послеродовом периоде.
Частота выявления пиелонефрита в I триместре беременности относительно низкая (около 5%), гораздо чаще он выявляется во II и III триместрах (около 65-80%) либо в послеродовом периоде (около 25% случаев). При этом в 65-75% случаев поражается правая почка [2, 7, 8, 9]. Беременные женщины с пиелонефритом находятся в группе повышенного риска развития острого респираторного дистресс-синдрома, сепсиса и септического шока [10, 11].
Если ранее беременность сама по себе рассматривалась как фактор риска развития инфекций мочевыводящих путей, то в настоящее время доказано, что развитию данного вида патологии способствуют анатомические и физиологические изменения, происходящие в мочевыводящих путях во время гестации, которые, кроме прочего, способствуют прогрессированию инфекции от бессимптомной бактериурии до стадии острого пиелонефрита [1, 12]. При беременности отмечается расширение, удлинение, искривление мочеточников с перегибами и петлеобразованием, увеличение полости лоханок, нарушается уродинамика верхних мочевыводящих путей и кровообращение в почках.
У 70% беременных отмечается глюкозурия, способствующая размножению бактерий в моче. Повышение в моче уровня прогестина и эстрогена ведет к снижению устойчивости уроэпителия к бактериальной инвазии. При таких данных создаются благоприятные условия для распространения инфекции восходящим путем из уретры, мочевого пузыря по субэпителиальному слою ткани в почечные лоханки. Препятствия оттоку мочи (камни, аномалии развития, перегибы мочеточника) усугубляют развитие инфекции мочевых путей и создают благоприятные условия для активации латентно протекающей инфекции в почках. Кроме того, дизурия, нарушение функции мочевого пузыря и увеличение его объема в результате снижения тонуса ухудшает эвакуацию мочи из верхних мочевых путей, что способствует ее задержке и развитию воспаления в почках [2, 3, 13-15].
В этиологии гестационного пиелонефрита превалируют условно-патогенные микроорганизмы. Наиболее частые возбудители внебольничного пиелонефрита — бактерии семейства Enterobacteriaceae
, из которых на долю
Escherichia coli
приходится до 70-90% случаев заболевания [1, 4, 16]. Этиологическое значение других микроорганизмов — как грамотрицательных (
Proteus,Klebsiella,Enterobacter,Pseudomonas, Serratia
), так и грамположительных (
Enterococcus faecalis,Staphylococcussaprophyticus
и
Staphylococcusaureus
) бактерий — существенно увеличивается в случае госпитальной инфекции, повышается резистентность к терапии.
В развитии инфекции мочевыводящих путей выделяют несколько последовательных звеньев: колонизация микроорганизмами периуретральной области; проникновение микроорганизмов в уретру; пролиферация микроорганизмов в мочевом пузыре; адгезия микроорганизмов к уроэпителию мочеточников; нарушение нормальной цистоидной функции мочеточников; проникновение микроорганизмов в почечные лоханки и почечную ткань. Условиями реализации воспалительного процесса верхних мочевых путей у беременных являются: инфицирование мочевых путей и почек; проявление вирулентных свойств бактерий; неадекватность иммунного ответа организма; нарушение уродинамики и внутрипочечной гемодинамики; гормональные и анатомические изменения [1, 5, 6, 15].
Гестационный пиелонефрит может способствовать развитию различных осложнений в период беременности: анемии, тромбоцитопении, преждевременных родов, плацентарной недостаточности, задержки развития плода, рождению детей с низкой массой тела, заболеваниям мочевыделительной системы, респираторному дистресс-синдрому новорожденных, преэклампсии, артериальной гипертензии, увеличению частоты гнойно-септических осложнений у матери и плода. При рецидивирующем хроническом пиелонефрите беременность гораздо чаще осложняется преэклампсией, а у новорожденных повышен риск развития инфекционно-воспалительных заболеваний [2, 4, 13, 14, 17].
Следует отметить, что не только пиелонефрит осложняет течение беременности, но и последняя негативно влияет на течение воспалительного процесса в почках и может спровоцировать обострение пиелонефрита, учащение приступов почечной колики и ухудшение функции единственной почки у женщин, перенесших нефрэктомию. При этом частота рецидивов хронического пиелонефрита у беременных составляет, по данным литературы, от 10 до 30%. Сочетание пиелонефрита и беременности повышает риск развития послеродовых воспалительных осложнений, которые диагностируются у 20-30% родильниц [3, 6, 9, 11, 15].
По существующим критериям диагноз инфекций мочевыводящих путей является микробиологическим и устанавливается в случае обнаружения в посеве мочи, произведенном двукратно, одного и того же вида микроорганизма в диагностически значимом диапазоне. К лабораторнодиагностическим признакам острого пиелонефрита относятся: бактериурия (≥104 КОЕ/мл); лейкоцитурия; олигурия, высокая относительная плотность мочи; протеинурия не выше 1 г/л; цилиндрурия, микрогематурия; лейкоцитоз в клиническом анализе крови, сдвиг лейкоцитарной формулы влево; умеренное снижение уровня гемоглобина, повышение СОЭ; увеличение уровней билирубина, креатинина, мочевины и печеночных ферментов [1, 5, 8, 18].
Для диагностики пиелонефрита можно использовать дополнительные методы исследования, такие как УЗИ, магнитно-резонансная томография, допплерометрия почечного кровотока, хромоцистоскопия, обзорная и экскреторная урография, ренография, динамическая компьютерная реносцинтиграфия. Признаками воспалительного процесса в почках, по данным МРТ, являются: снижение дифференцировки коркового и мозгового слоев; истончение коркового слоя; расширение чашечно-лоханочной системы, наличие отека паранефральной клетчатки [3, 13, 17].
Дискуссионным остается вопрос о влиянии лечения пиелонефрита при беременности на улучшения перинатальных исходов. По различным данным, своевременно пролеченная инфекция мочевых путей не влияет на исходы беременности [12, 16, 19]. Y.K. Chen и соавт. [20] показали, что нет значимых отличий в частоте преждевременных родов и рождения детей с низкой массой тела среди здоровых женщин, пациенток с инфекцией мочевыводящих путей в анамнезе и женщин с пролеченным пиелонефритом во время беременности.
Доказано, что лечение бессимптомной бактериурии снижает частоту пиелонефрита и преждевременных родов.
При этом отсутствие терапии бессимптомной бактериурии во время беременности более чем в 40% случаев приводит к развитию острого пиелонефрита со всеми последующими негативными последствиями не только для матери, но и, особенно, для плода [12, 18, 21].
Лечение беременных и родильниц с гестационным пиелонефритом следует проводить в стационаре. К принципам терапии пиелонефрита относятся: устранение причин, вызывающих нарушение пассажа мочи или почечного крово- обращения; антибактериальная терапия; лечение коагуляционных нарушений; симптоматическая терапия; профилактика рецидивов и обострений [2, 5, 8, 22].
Базовые основы антибактериальной терапии пиелонефрита заключаются в этиотропности воздействия; своевременности начала и оптимальной продолжительности лечения; быстрой смене антибиотиков и коррекции схем лечения при получении новых данных о возбудителе; выборе рациональной комбинации антибактериальных препаратов при проведении терапии; переходе на монотерапию после идентификации возбудителя. Начало лечения пиелонефрита всегда носит эмпирический характер и не может быть отложено до получения данных посева мочи и чувствительности к антибактериальным препаратам [5, 19, 23, 24].
Продолжительность антибактериальной терапии гестационного пиелонефрита у беременных составляет не менее 10-14 дней. При отсутствии клинического эффекта в течение 48 ч необходимо провести уточнение диагноза для исключения обструкции мочевых путей. В случае выявления обструкции показана катетеризация мочеточников. Предпочтительнее проводить ступенчатую терапию: парентеральное введение препаратов — в течение всего периода фебрилитета и в течение первых суток отсутствия повышенной температуры, далее возможна антибактериальная терапия пероральными препаратами [8, 13, 22, 24].
Показанием к смене антибиотиков служит отсутствие клинического улучшения через 48-72 ч, а также получение данных о чувствительности возбудителя по результатам бактериологического исследования мочи.
При выборе антимикробного препарата для терапии пиелонефрита у беременных должны учитываться следующие факторы: спектр антимикробной активности в отношении возбудителей инфекций мочевыводящих путей; фармакокинетика антибиотика, позволяющая обеспечить его высокие концентрации в моче (при оптимальной кратности приема 1-2 раза в сутки); высокий профиль безопасности антибиотика; приемлемая стоимость [5, 23].
Одним из факторов, значительно осложняющих выбор антибиотика, является ограниченный спектр высокоэффективных препаратов, безопасных для матери и плода.
Рекомендуемые антибактериальные средства для терапии пиелонефрита: ингибиторозащищенные аминопенициллины, цефалоспорины, монобактамы. Амоксициллин/клавуланат рекомендован FDA в качестве препарата выбора у беременных [22, 24].
При лечении
пациенток в I триместре беременности, т.е. в период органогенеза, для предотвращения повреждающего влияния на эмбрион применяются только малотоксичные природные и полусинтетические пенициллины, которые подавляют рост многих грамотрицательных и грамположительных бактерий. Помимо этого, применяются растительные уросептики. Оптимальные антимикробные средства, по результатам исследований, — ингибиторозащищенные аминопенициллины, применение которых позволяет преодолевать резистентность энтеробактерий, продуцирующих хромосомные β-лактамазы широкого и расширенного спектра класса А, а также стафилококков, вырабатывающих плазмидные β-лактамазы класса А [4, 23, 24]. Перечень антибактериальных препаратов и режим их введения для лечения гестационного пиелонефрита в I триместре беременности приведен в таблице 1.
Во II и III триместрах беременности (закончен органогенез плода и начинает функционировать плацента, выполняя барьерную функцию по отношению к некоторым антибактериальным и противовоспалительным препаратам) спектр препаратов может быть расширен: природные и полусинтетические пенициллины, цефалоспорины, макролиды, также в качестве II этапа лечения могут применяться нитрофураны (табл. 2) [10, 12, 19].
В послеродовом периоде, помимо препаратов из таблиц 1 и 2, в случаях их непереносимости или неэффективности применяются карбапенемы, фторхинолоны, ко-тримоксазол, нитрофураны. При этом на период проведения антибактериальной терапии необходимо временно прекратить грудное вскармливание (табл. 3) [3, 4, 23].
Аминопенициллины не рекомендуются к назначению как препараты выбора при данной патологии в связи с доказанными общемировыми и высокими региональными показателями резистентности. Цефалоспорины I поколения (цефазолин, цефалексин и цефрадин) обладают слабой активностью в отношении E. coli
. Нецелесообразно применять эритромицин, ровамицин, мидекамицин, норфлоксацин, так как они накапливаются в малой концентрации в мочевых путях [4, 8, 19, 22].
При выборе доз антибактериальных препаратов необходимо учитывать их безопасность для плода: нельзя использовать фторхинолоны в течение всего периода беременности; сульфаниламиды противопоказаны в I и III триместрах; аминогликозиды допустимо применять только по жизненным показаниям [4, 18]. Доказанная тератогенность тетрациклинов, пробелы в чувствительности линкозамидов, рифампицина, гликопептидов (не действуют на грамотрицательные бактерии) изначально исключают данные антимикробные средства из списка препаратов выбора [22].
Продолжительность курса антибактериальной терапии зависит от формы инфекции мочевыводящих путей. При легком течении гестационного пиелонефрита антибиотики назначаются перорально в течение 7-10 дней, при тяжелом течении пиелонефрита с выраженными симптомами интоксикации проводится парентеральная антибактериальная терапия до устранения выраженной клинической симптоматики, затем возможен переход на пероральный прием антибиотика в течение как минимум 10-14 дней [1, 6, 19, 23].
Следует отметить, что в комплексное лечение необходимо включать инфузионную, дезинтоксикационную, седативную, десенсибилизирующую, метаболическую терапию, а также растительные и салуретические (дробно, малыми дозами) мочегонные препараты [3, 5, 13]. Показано тщательное наблюдение за состоянием плода, проведение профилактики гипоксии и гипотрофии плода. При выявлении задержки развития плода необходимо проводить соответствующее лечение.
В связи с тем что основные возбудители инфекций мочевыводящих путей — бактерии семейства Enterobacteriaceae
, при выборе антибиотика для эмпирической терапии следует опираться на локальные данные по антибиотикорезистентности возбудителей, учитывать тяжесть состояния пациентки и безопасность препарата для плода. Препарат выбора для лечения инфекций мочевыводящих путей у беременных в настоящее время — амоксициллин/клавуланат, который можно с высокой степенью безопасности применять начиная с ранних сроков гестации. Амоксициллин/клавуланат обладает высокой активностью как в отношении
E. coli
(частота резистентности менее 3,5%), так и в отношении
K. pneumoniae
(5,9% устойчивых штаммов) [24]. Низкая частота развития резистентности к данному препарату наиболее частых возбудителей обусловливает его применение в качестве препарата первой линии.
В моче и паренхиме почек создаются высокие концентрации препарата, что важно для эффективного лечения пиелонефрита.
Обострение хронического пиелонефрита и гестационный пиелонефрит встречаются и в послеродовом периоде, лечение также начинают с парентерального введения амоксициллина/клавуланата в стационаре с переходом на пероральный прием в амбулаторных условиях. При этом важным является то, что возможно проведение терапии без прекращения лактации, так как препарат в незначительном количестве всасывается в грудное молоко и практически не вызывает побочных явлений у новорожденных, что оказывает высокую приверженность к лечению родильниц [3, 13].
При частых обострениях пиелонефрита вне беременности общепринятым подходом является назначение ежемесячных профилактических курсов антибактериальных препаратов. Но в настоящее время нет достоверных данных, свидетельствующих об эффективности и целесообразности профилактических курсов антибактериальных препаратов при пиелонефрите [16, 18]. Кроме того, профилактическое применение антибиотиков способствует селекции устойчивых штаммов микроорганизмов, что позволяет признать профилактическое назначение антибиотиков у беременных необоснованным.
Наиболее оправданны немедикаментозные мероприятия по профилактике обострений пиелонефрита, которые включают адекватный питьевой режим (1,2-1,5 л в день), позиционную терапию (коленно-локтевое положение для улучшения оттока мочи), применение фитотерапии [1, 4, 25].
К фитотерапии следует относиться благоприятно, так как она способствует улучшению мочевыведения, регрессу клинической симптоматики заболевания и не приводит к развитию серьезных нежелательных явлений [26].
Суммируя вышесказанное, применение антибиотиков для терапии гестационного пиелонефрита предполагает выполнение следующих условий: использование препаратов только с установленной безопасностью, особенно тщательный подход к назначению антибактериальных препаратов в I триместр гестации, клинико-лабораторный контроль за состоянием матери и плода во время лечения.
Эти требования значительно сужают перечень препаратов, которые можно применять во время беременности.
Именно поэтому особенно важно знать, какие препараты, разрешенные во время беременности, обладают достаточной антимикробной активностью. Этим требованиям вполне соответствуют ингибиторозащищенные аминопенициллины, которые можно назначать в течение всей беременности и в послеродовом периоде без прекращения лактации.
Сведения об авторах
Анна Андреевна Балушкина
— аспирант ФГБУ «Научный центр акушерства, гинекологии и перинатологии им. акад. В.И. Кулакова» Минздрава России, Москва; e-mail: [email protected]
Мария Ивановна Грачева
— врач акушер-гинеколог акушерского обсервационного отделения ФГБУ «Научный центр акушерства, гинекологии и перинатологии им. акад. В.И. Кулакова» Минздрава России, Москва; e-mail: [email protected]
Елена Александровна Сироткина
— аспирант ФГБУ «Научный центр акушерства, гинекологии и перинатологии им. акад. В.И. Кулакова» Минздрава России, Москва; e-mail
Диагностика хронического пиелонефрита
Постановка диагноза включает в себя комплекс методов исследования и осуществляется на основе анамнеза, клинической картины болезни и лабораторной диагностики.
Для определения хронического пиелонефрита может быть использован один или несколько из нижеуказанных методов:
- Общий анализ крови, мочи.
- Бактериальный посев мочи (чаще всего совместно с этим методом врач назначает анализ на чувствительность к антибиотикам для назначения эффективного антибактериального лечения).
- Количественное определение клеток.
- Рентгенологическое исследование.
- Биопсия (при затруднении диагностики).
- Исследование осадка мочи.
- Определение содержания электролитов в лабораторных материалах.
- Радиоизотопная ренография.
- УЗИ-исследование почек.
Диагностика также может быть проведена на предмет причин пиелонефрита: камней в почках, инфекционных заболеваний половой сферы и т.д.
Следует помнить о том, что не все диагностические методы являются безопасными для женщин, находящихся в ожидании ребенка, поэтому перед проведением процедур следует предупредить лечащего врача о возможной беременности.
Стандарт специализированной медицинской помощи при хроническом пиелонефрите
Приложение N 4к приказу Министерства здравоохраненияОренбургской области
от 8 апреля 2009 г. N 831
Региональный стандартмедицинской помощи больным с хроническимтубулоинтерстициальным нефритом, хроническим пиелонефритом,другими болезнями почек и мочеточника, кистозной болезнью почек
(при оказании специализированной помощи)
Категория возрастная: взрослые
Нозологическая форма: хронический тубулоинтерстициальный нефрит (включено: хронический: — инфекционный интерстициальный нефрит, — пиелит, — пиелонефрит). Необструктивный хронический пиелонефрит, связанный с рефлюксом. Другие хронические тубулоинтерстициальные нефриты.
Тубулоинтерстициальные и тубулярные поражения, вызванные лекарственными средствами и тяжелыми металлами.Тубулоинтерстициальное поражение почек неуточненное. Тубулоинтерстициальные поражения почек при болезнях, классифицированных в других рубриках. Другие болезни почки и мочеточника.
Кистозная болезнь почек.
Осложнения: вне зависимости от осложнений
Условия оказания: стационарная помощь.
| Код | Наименование | Частотапредостав- ления | Среднее количество |
| А01.28.001 | Сбор анамнеза и жалоб при патологиипочек и мочевыделительного тракта | 1 | 1 |
| А02.31.001 | Термометрия общая | 1 | 1 |
| А01.31.012 | Аускультация общетерапевтическая | 1 | 1 |
| А02.06.001 | Измерение объема лимфоузлов | 1 | 1 |
| А01.28.002 | Визуальное исследование при патологиипочек и мочевыделительного тракта | 1 | 1 |
| А01.31.011 | Пальпация общетерапевтическая | 1 | 1 |
| А01.31 016 | Перкуссия общетерапевтическая | 1 | 1 |
| А02.01.001 | Измерение массы тела | 1 | 1 |
| А02.03.005 | Измерение роста | 1 | 1 |
| А02.12.001 | Исследование пульса | 1 | 1 |
| А02.12.002 | Измерение артериального давления напериферических артериях | 1 | 1 |
| А11.05.001 | Взятие крови из пальца | 1 | 1 |
| А08.05.004 | Исследование уровня лейкоцитов в крови | 1 | 1 |
| А08.05.006 | Соотношение лейкоцитов в крови (подсчетформулы крови) | 1 | 1 |
| А09.05.003 | Исследование уровня общего гемоглобинав крови | 1 | 1 |
| А12.05.001 | Исследование оседания эритроцитов | 1 | 1 |
| А08.05.003 | Исследование уровня эритроцитов в крови | 1 | 1 |
| А08.05.009 | Определение цветового показателя | 1 | 1 |
| А08.05.005 | Исследование уровня тромбоцитов в крови | 1 | 1 |
| А09.05.023 | Исследование уровня глюкозы в крови | 1 | 1 |
| А11.12.009 | Взятие крови из периферической вены | 1 | 1 |
| А09.05.010 | Исследование уровня общего белка вкрови | 0,1 | 1 |
| А09.05.011 | Исследование уровня альбумина в крови | 0,1 | 1 |
| А09.05.014 | Исследование уровня глобулиновыхфракций в крови | 0,1 | 1 |
| А09.05.026 | Исследование уровня холестерина в крови | 0,1 | 1 |
| А09.05.017 | Исследование уровня мочевины в крови | 1 | 1 |
| А09.05.018 | Исследование уровня мочевой кислоты вкрови | 0,1 | 1 |
| А09.05.019 | Исследование уровня креатинина в крови | 1 | 1 |
| А09.05.021 | Исследование уровня общего билирубина вкрови | 0,01 | 1 |
| А09.05.041 | Исследование уровняаспартат-трансаминазы в крови | 0,01 | 1 |
| А09.05.042 | Исследование уровня аланин-трансаминазыв крови | 0,01 | 1 |
| А12.06.016 | Серологические реакции на различныеинфекции и вирусы | 0,5 | 1 |
| А12.06.011 | Реакция Вассермана (RW) | 1 | 1 |
| А09.05.030 | Исследование уровня натрия в крови | 0,01 | 1 |
| А09.05.031 | Исследование уровня калия в крови | 0,01 | 1 |
| А12.28.002 | Исследование функции нефронов (клиренс) | 1 | 1 |
| А26.06.035 | Определение антигенов НbeAg Hepatitis Ввирус | 0,01 | 1 |
| А26.06.036 | Определение антигенов НbsAg Hepatitis Ввирус | 0,01 | 1 |
| А26.06.037 | Определение антигенов НbсAg Hepatitis Ввирус | 0,01 | 1 |
| А09.28.053 | Визуальное исследование мочи | 1 | 1 |
| А09.28.017 | Определение концентрации водородныхионов (рН мочи) | 1 | 1 |
| А09.28.011 | Исследование уровня глюкозы в моче | 1 | 1 |
| А09.28.001 | Микроскопическое исследование осадкамочи | 1 | 1 |
| А09.28.003 | Определение белка в моче | 1 | 1 |
| А09.28.020 | Тест на кровь в моче | 1 | 1 |
| А09.28.023 | Определение удельного веса(относительной плотности) мочи | 1 | 1 |
| А26.28.003 | Микробиологическое исследование мочи нааэробные и факультативно-анаэробныеусловно-патогенные микроорганизмы | 1 | 1 |
| А26.31.004 | Определение чувствительностимикроорганизмов к антибиотикам и другимпрепаратам | 1 | 1 |
| А05.10.001 | Регистрация электрокардиограммы | 0,1 | 1 |
| А05.10.007 | Расшифровка, описание и интерпретацияэлектрокардиографических данных | 1 | 1 |
| А04.10.002 | Эхокардиограия | 0,01 | 1 |
| А04.28.001 | Ультразвуковое исследование почек | 1 | 1 |
| А03.16.001 | Эзофагогастродуоденоскопия | 0,01 | 1 |
| А06.28.004 | Внутривенная урография | 0,1 | 1 |
| А06.09.008 | Рентгенография легких | 0,01 | 1 |
| А06.31.ххх | Описание и интерпретациярентгенографических изображений | 0,01 | 1 |
| А07.28.002 | Клиренс изотопа | 0,01 | 1 |
1.2. Лечение из расчета 30 дней
| Код | Наименование | Частотапредостав- ления | Среднее количество |
| А01.28.001 | Сбор анамнеза и жалоб при патологиипочек и мочевыделительного тракта | 1 | 15 |
| А02.31.001 | Термометрия общая | 1 | 60 |
| А01.31.012 | Аускультация общетерапевтическая | 1 | 15 |
| А01.31.010 | Визуальный осмотр общетерапевтический | 1 | 15 |
| А01.31.011 | Пальпация общетерапевтическая | 1 | 15 |
| А01.31.016 | Перкуссия общетерапевтическая | 1 | 15 |
| А02.12.001 | Исследование пульса | 1 | 15 |
| А02.12.002 | Измерение артериального давления напериферических артериях | 1 | 15 |
| А11.05.001 | Взятие крови из пальца | 1 | 3 |
| А08.05.004 | Исследование уровня лейкоцитов в крови | 1 | 3 |
| А08.05.006 | Соотношение лейкоцитов в крови (подсчетформулы крови) | 1 | 3 |
| А09.05.003 | Исследование уровня общего гемоглобинав крови | 1 | 3 |
| А12.05.001 | Исследование оседания эритроцитов | 1 | 3 |
| А08.05.003 | Исследование уровня эритроцитов в крови | 1 | 3 |
| А08.05.005 | Исследование уровня тромбоцитов в крови | 1 | 3 |
| А11.12.009 | Взятие крови из периферической вены | 1 | 3 |
| А09.05.010 | Исследование уровня общего белка вкрови | 0,1 | 1 |
| А09.05.011 | Исследование уровня альбумина в крови | 0,1 | 1 |
| А09.05.012 | Исследование уровня общего глобулина вкрови | 0,1 | 1 |
| А09.05.017 | Исследование уровня мочевины в крови | 1 | 2 |
| А09.05.019 | Исследование уровня креатинина в крови | 1 | 2 |
| А12.28.002 | Исследование функции нефронов (клиренс) | 1 | 2 |
| А09.28.001 | Исследование осадка мочи | 1 | 4 |
| А09.28.017 | Определение концентрации водородныхионов в моче | 1 | 4 |
| А09.28.003 | Определение белка в моче | 1 | 4 |
| А09.28.020 | Тест на кровь в моче | 1 | 4 |
| А09.28.023 | Определение удельного веса(относительной плотности) мочи | 1 | 4 |
| A11.12.003 | Внутривенное введение лекарственныхсредств | 0,5 | 7 |
| А11.02.002 | Внутримышечное введение лекарственныхсредств | 0,5 | 7 |
| А14.31.011 | Пособие при парентеральном введениилекарственных средств | 1 | 7 |
| А06.28.004 | Внутривенная урография | 0,1 | 1 |
| А05.10.001 | Регистрация электрокардиограммы | 0,1 | 1 |
| А05.10.007 | Расшифровка, описание и интерпретацияэлектрокардиографических данных | 1 | 1 |
| А25.28.002 | Назначение диетической терапии призаболеваниях почек и мочевыделительноготракта | 1 | 1 |
| А25.28.001 | Назначение лекарственной терапии призаболеваниях почек и мочевыделительноготракта | 1 | 1 |
| Фармакотера-певтическая группа | АТХ группа* | Международноенепатентованное наименование | Частота назначения | ОДД** | ЭКД*** |
| Гормональные препараты системного действия | 0,1 | ||||
| Кортикостероиды системногодействия | 1 | ||||
| Преднизолон | 0,3 | 60 мг | 600 мг | ||
| Метилпреднизолон | 0,7 | 60 мг | 600 мг | ||
| Противомикробные препараты системногодействия | 0,9 | ||||
| Антибактериальные препаратысистемного действия | 0,9 | ||||
| Азитромицин | 0,1 | 575 мг | 5250 мг | ||
| Амоксициллин +клавулановая кислота | 0,1 | 2 г | 28 г | ||
| Кларитромицин | 0,1 | 1 г | 14 г | ||
| Цефтриаксон | 0,3 | 1 г | 10 г | ||
| Норфлоксацин | 0,2 | 800 мг | 8 г | ||
| Амикацин | 0,2 | 1 г | 5 г | ||
| Метронидазол | 0,05 | 1,5 г | 10,5 г | ||
| Фуразидин | 0,2 | 0,3 | 3 г | ||
| Ципрофлоксацин | 0,2 | 1,5 г | 10,5 г | ||
| Противогрибковые препаратысистемного действия | 0,1 | ||||
| Нистатин | 1 | 20000 ЕД | 1 млн ЕД | ||
| Средства, влияющие на сердечно-сосудистуюсистему | 0,5 | ||||
| Средства, действующие наренин-ангиотензиновую систему | 0,9 | ||||
| Эналаприл | 0,4 | 20 мг | 480 мг | ||
| Эналаприл +гидрохлортиазид | 0,2 | 20 мг/50 мг | 400 мг/1000 мг | ||
| Спираприл | 0,2 | 3 мг | 72 мг | ||
| Фозиноприл | 0,2 | 10 мг | 240 мг | ||
| Блокаторы кальциевых каналов | 0,3 | ||||
| Амлодипин | 0,5 | 10 мг | 240 мг | ||
| Нифедипин | 0,5 | 40 мг | 960 мг | ||
| Бета-адреноблокаторы | 0,3 | ||||
| Метопролол | 1 | 12,5 мг | 250 мг | ||
| Диуретики | 0,1 | ||||
| Индапамид | 0,2 | 2,5 мг | 75 мг | ||
| Торасемид | 0,4 | 5 мг | 25 мг | ||
| Фуросемид | 0,5 | 40 мг | 1200 мг | ||
| Гидрохлоротиазид | 0,4 | 25 мг | 750 мг | ||
| Аминофиллин | 0,4 | 120 мг | 1200 мг | ||
| Спиронолактон | 0,1 | 75 мг | 2250 мг | ||
| Средства, влияющие на пищеварительныйтракт и обмен веществ | 0,1 | ||||
| Препараты для леченияфункциональных нарушений ЖКТ | 1 | ||||
| Дротаверин | 1 | 120 мг | 840 мг | ||
| Средства, влияющие на кровь | 0,3 | ||||
| Антитромботические средства | 1 | ||||
| Дипиридамол | 0,5 | 150 мг | 1575 мг | ||
| Пентоксифиллин | 0,5 | 600 мг | 14400 мг | ||
| Антианемические препараты | 0,05 | ||||
| Железа сульфат | 1 | 320 мг | 6400 мг | ||
| Растворы, электролиты, средства коррекциикислотного равновесия | 0,01 | ||||
| Кровезаменители и перфузионныерастворы | 1 | ||||
| Натрия хлорид | 1 | 200 мл | 600 мл |
Откройте актуальную версию документа прямо сейчас или получите полный доступ к системе ГАРАНТ на 3 дня бесплатно!
Если вы являетесь пользователем интернет-версии системы ГАРАНТ, вы можете открыть этот документ прямо сейчас или запросить по Горячей линии в системе.
источник
Пиелонефрит
(ПН) – это неспецифическое инфекционно-воспалительное заболевание почечного интерстиция с последовательным поражением всех почечных структур, которое приводит к формированию очагового нефросклероза.
Источник: https://mdroit.com/pielonefrit/standart-spetsializirovannoy-meditsinskoy-pomoschi-pri-hronicheskom-pielonefrite/
Последствия
Возможными последствиями хронического пиелонефрита могут быть вторичное сморщивание почки, либо пионефроз. Пионефроз представляет собой заболевание, развивающееся на заключительной стадии гнойного пиелонефрита. В детском возрасте такой исход болезни наблюдается крайне редко, он в большей степени характерен для людей в возрасте от 30 до 50 лет.
Осложнения хронического пиелонефрита могут быть следующими:
- Хроническая почечная недостаточность. Это состояние представляет собой постепенное угасание работы органа на фоне пиелонефрита, вызывается гибелью нефронов.
- Острая почечная недостаточность. Это состояние, которое есть возможность обратить, наступает внезапно, характеризуется выраженным нарушением, либо полным прекращением работоспособности почки.
- Паранефрит. Это осложнение представляет собой процесс гнойного воспаления расположенной околопочечной клетчатки.
- Уросепсис. Одно из самых тяжелых осложнений заболевания при котором инфекция из почки распространяется по всему организму. Это состояние несет прямую угрозу для жизни больного и часто заканчивается летальным исходом.
- Некротический папиллит. Это тяжелое осложнение, которое чаще всего встречается у стационарных урологических пациентов, преимущественно у женщин. Сопровождается почечной коликой, гематурией, пиурией и иными серьезными расстройствами организма (лихорадкой, артериальной гипертонией). Может завершиться почечной недостаточностью. (
Возможна ли беременность при пиелонефрите?
Пиелонефрит не является противопоказанием к беременности. Но беременеть при инфекционном воспалении почек рекомендуется лишь при наличии стабильно положительного состояния здоровья. Зачать малыша можно лишь когда патологический процесс не сопровождается артериальной гипертензией, а обострений не наблюдается на продолжении длительного времени.
Заболевание не является противопоказанием к беременности
Если женщина забеременеет при наличии не вылеченного пиелонефрита или другого почечного заболевания, то будет вероятность акушерских осложнений, необходимости в проведении кесарева сечения.
Лечение хронического пиелонефрита
Основа лечения хронического пиелонефрита – ликвидация возбудителя болезни. Для этого используются антибиотики и уросептики. Главные требования к препаратам: минимальная нефротоксичность и максимальная эффективность в отношении наиболее типичных возбудителей инфекции: E.coli, протей, клебсиелла, стафилококк, синегнойная палочка и др.
Оптимально до начала лечения провести посев мочи с определением чувствительности к антибиотикам – тогда выбор станет более точным.
Чем лечить: список препаратов
Если диагностируют характерные для хронического пиелонефрита симптомы лечение у женщин и мужчин не обходится без антибиотиков, которые, к сожалению, не всегда являются эффективными, особенно, если патологический процесс выявлен на запущенной осложненной стадии. Как лечить каждого отдельного больного решает уролог, в зависимости от тяжести течения болезни.
Согласно клиническим рекомендациям для лечения хронического воспалительного процесса в почках используются следующие группы антибактериальных препаратов:
- Пенициллины с клавулановой кислотой – Амоксициллин, Амоксиклав, Флемоксин солютаб. Отличительной особенностью этих препаратов от обычных пенициллинов является их способность растворять защитную капсулу резистентных к пенициллинам возбудителей. Эти препараты могут назначаться в форме уколов или таблеток, в зависимости от тяжести течения заболевания.
- Цефалоспорины – Цефтриаксон, Лораксон, Цефиксим, Цепорин. Препараты этой группы иногда могут сочетать с антибиотиками аминопенициллинового ряда при тяжелом течении воспалительного процесса.
- Аминогликозиды – Гентамицин, Амикацин. Назначают инъъекционно в сочетании с цефалоспоринами или пенициллинами при осложненном течении пиелонефрита.
- Препараты нитрофуранового ряда – Фурадонин, Фуразолидон. Представляют собой уросептики и усиливают действие антибиотиков.
- Сульфаниламиды – Бисептол. Эти препараты сочетают с антибиотиками, они обладают бактериостатическим действием, то есть замедляют процессы роста и размножения болезнетворных микроорганизмов.
Для поддержания иммунной системы пациента обязательно назначают Аскорбиновую кислоту инъекционно и витамины А и Е, которые являются мощными антиоксидантами и борются со свободными радикалами.
Важно! При хроническом пиелонефрите курс антибиотикотерапии назначают до 21 дня – в первые 7 суток лекарства вводят инъекционно, а при улучшении показателей анализов больного переводят на таблетированный прием.
Об успешности лекарственной терапии можно судить по следующим признакам:
- налаживается отток мочи и исчезают дизурические явления;
- нормализуются анализы мочи и крови;
- температура тела в пределах нормы;
- исчезают отеки и нормализуется артериальное давление.
Вспомогательные препараты
- для предупреждения аллергический реакций на многочисленные лекарственные препараты больному обязательно назначают антигистаминные средства – Супрастин, Лоратадин, Диазолин;
- для лечения анемии, которая является частым спутником хронического поражения почек, назначают препараты железа и витамины В12 в форме уколов;
- для нормализации показателей артериального давления назначают препараты из группы гипотензивных средств – Клофелин, Резерпин, Ко-пренесса.
Профилактика хронической формы
После того, как было произведено лечение острого пиелонефрита, необходимо позаботиться о профилактике рецидивов заболевания, предотвратив переход воспаления в хроническую форму. Обязательно нужно пройти продолжительную антибактериальную терапию, после которой наблюдаться в диспансере.
Курс лечения антибиотиками нельзя прекращать раньше, чем скажет врач. Часто именно незавершенное лечение становится причиной перехода болезни в хроническую форму. По завершению антибактериальной терапии пациент должен еще 1 год состоять на диспансерном учете, сдавая анализы.
Питание должно быть сбалансированным
С целью профилактики хронической формы пиелонефрита нужно придерживаться следующих рекомендаций:
- сбалансированно питаться, соблюдая бессолевую диету;
- соблюдать личную гигиену;
- перейти с тяжелой работы на более легкий труд;
- при появлении любых инфекционных источников, от них следует немедленно избавляться.
При необходимости нужно проходить дополнительные курсы лечения, представляющие собой поочередный прием антибактериальных средств и сульфаниламидов.
После того, как острый пиелонефрит был вылечен, важно не допустить рецидива заболевания, поскольку вылечить его повторно будет уже сложнее.
Санаторно-курортное лечение
В нем есть смысл, так как лечебный эффект минеральной воды быстро утрачивается при бутилировании. Трускавец, Железноводск, Обухово, Кука, Карловы Вары – какой из этих (или других) бальнеологических курортов выбрать – это вопрос географической близости и финансовых возможностей.
Сырой холод, курение и алкоголь неблагоприятно сказываются на течении пиелонефрита. А регулярные обследования с контролем анализов мочи, и профилактические курсы лечения способствуют длительной ремиссии и предотвращают развитие почечной недостаточности.
Диета
Основа диеты при пиелонефрите – это отказ от раздражающих, соленых и пряных продуктов, достаточное количество белков, витаминов и минералов. Прописывают молочно-растительную диету, стол №7.
Основные требования:
- Употребление большого количества жидкости, до 3 литров в день;
- Пищу можно обрабатывать любыми способами, однако не следует ее слишком сильно измельчать;
- Прием пищи частый – до 5 раз в день;
- Пище должна готовиться без соли, в день пациенту выдается на руки максимум 6 гр. соли, которой он и досаливает пищу;
- Категорически запрещено употребление алкоголь содержащих напитков;
- Температурный режим пищи не ограничен.
Какие продукты категорически нельзя употреблять:
- наваристые бульоны;
- хлеб;
- жирную рыбу, морепродукты, икру;
- мясные полуфабрикаты: сосиски и колбасы;
- консервы;
- любые бобовые продукты;
- шавель;
- редька;
- чеснок;
- лук;
- шпинат;
- редис;
- любые грибы в любом виде;
- острые сыры;
- специальные острые соусы;
- какао и шоколад;
- сало.
Соблюдение диеты является обязательным, так как таким образом Вы снижаете нагрузку на почки и мочевыделительный тракт. Стол №7 нормализует АД, способствует выведению жидкости, препятствует образованию отеков, сохраняет водно-электролитный баланс и оказывает противоаллергическое действие.
Диета при пиелонефрите может длиться от одного-двух месяцев до нескольких лет.
Особенности питания при острой фазе пиелонефрита
Что можно есть при остром пиелонефрите. В первые дни врачи советуют придерживаться фруктово-сахарного питания. Также необходимо не забывать выпивать как минимум 2 литра воды за день. В качестве остальных напитков можно использовать некрепкий сладкий чай, травяной слабый чай, отвары, овощные и фруктовые соки. Желательно в первые 2 дня употреблять дыню и арбуз.
Если состояние больного улучшилось, диета при обострении пиелонефрита уже не будет такой жесткой. Здесь можно начинать потреблять цитрусовые и овощи. Категорически не рекомендуется использовать соль в любых проявлениях, она будет разрешена только после 2 недель успешного лечения.
На 12-14-й день пациент сможет принимать в пищу мясо, исключительно в отварном виде, как и рыбу. Но в этот период лучше оградить себя от острой еды. Солёные и копченые изделия будут доступны только через год, если за этот период болезнь больше не давала о себе знать.
Народные средства
Дополнительным видом лечения является использование народных методов лечения. Отмечаем, что травяные сборы необходимо принимать в течение длительного времени, курсом терапии в один месяц. В профилактических целях хорошо это делать дважды в год. Конечно, нельзя использовать народные рецепты, если вы склонны к аллергической реакции, поллинозу.
Какие сборы наилучшее?
- Солодка + василек + толокнянка. Берется столовая ложка сбора, заливается кипятком (250 мл). Нужно подождать полчаса и принять все внутрь.
- Полевой хвощ + кукурузные рыльца + березовые листья – возьмите все по одной части, добавьте плоды шиповника. Все необходимо залить кипятком (500 мл).
В том случае, если не повышается артериальное давление, а также нет отечности, необходимо выпивать около трех литров чистой воды в сутки. Кроме воды, разрешено пить морсы, сок. Повысилась температура и беспокоят симптомы интоксикации? Необходимо принимать Цитроглюкосолан и Регидрон.
Прогноз для жизни
При латентном хроническом варианте воспаления пациенты длительное время сохраняют трудоспособность. При других формах трудоспособность резко снижается или утрачивается. Сроки развития хронической почечной недостаточности вариабельны и зависят от клинического варианта хронического пиелонефрита, частоты обострений, степени нарушения функций почек.
Гибель пациента может наступить от уремии, острых нарушений мозгового кровообращения (геморрагический и ишемический инсульт), сердечной недостаточности.
Классификация
Сегодня не существует единой точки зрения относительно классификации инфекций мочевой системы вообще и ПН вчастности. Приводим классификацию, предложенную Институтом нефрологии АМН Украины и принятую II Национальным съездом нефрологов Украины (Харьков, 23-24 сентября 2005 г.). Она согласована с МКБ-10.
- Острый пиелонефрит: а) затрудненный, б) неосложненный.
- Хронический пиелонефрит: осложненный, неосложненный; фаза обострения, фаза ремиссии, активность I, II и III степени.
Критерии неосложненного и осложненного пиелонефрита
| Критерии | Неосложненный | Осложненный |
| Демографические | Молодые, небеременные женщины | Мужской пол, пожилой и старческий возраст |
| Состояние мочевых путей | Нормальный | Врожденные и приобретенные анатомические аномалии и функциональные нарушения |
| Инвазионные урологические процедуры | Нет | Цистоскопия, уретроскопия, катетеризация мочевого пузыря, бужирование уретры, стентирование мочеточника, трансуретные оперативные вмешательства |
| Сопутствующие заболевания | Отсутствуют | Сахарный диабет, мочекаменная болезнь, хроническая сердечная недостаточность, кисты почек, гиперплазия предстательной железы, беременность, почечная недостаточность |
| Возбудители | Преимущественно один | Может быть микст-инфекция |
| Лечение | Амбулаторное | Стационарное |
Образцы формулировки диагноза
- Острый неосложненный левосторонний пиелонефрит.
- Острый осложненный (после цистоскопии) двусторонний пиелонефрит, I ст. активности.
- Хроническая болезнь почек, I ст.: неосложненный пиелонефрит, преимущественно правостороннего, обострения, I ст. активности, артериальная гипертензия I ст.
- Хроническая болезнь почек, II ст.: Осложненный (мочекаменная болезнь, рецидивные камни обеих почек), пиелонефрит, рецидивирующее течение, обострение, I ст. активности, артериальная гипертензия II ст.
- Поликистоз почек. Хронический осложненный пиелонефрит, фаза обострения, активность II ст.
Профилактика
Для профилактики возникновения пиелонефрита следует, в первую очередь, особое внимание обращать на лечение тех болезней, которые становятся причиной этого недуга. Это камни в почках, аденома предстательной железы.
Также необходимо грамотно подходить к терапии цистита, инфекция иногда переходит в почки из воспаленного мочевика. Чтобы предупредить пиелонефрит у беременных женщин, им показано регулярно сдавать анализы мочи на протяжении всего срока беременности.
Пиелонефрит – симптомы диагностика и лечение Что означает мутная моча: причины, диагностика и лечение Киста правой или левой почки: симптомы и лечение Панкреатит: симптомы, лечение и диета при панкреатите
Первичная профилактика
К первичным мерам профилактики относится лечение заболеваний, способных спровоцировать воспаление почек. К ним относятся болезни, нарушающие отток мочи:
- цистит;
- уретрит;
- мочекаменная болезнь;
- аденома простаты.
К первичным мерам профилактики относится лечение заболеваний, способных спровоцировать воспаление почек
Любая болезнь мочевыделительной системы способна осложниться появлением пиелонефрита. Поэтому следует периодически обследоваться на наличие патологий. Для предупреждения воспаления почек нужно вовремя диагностировать, лечить такие заболевания, как: кариес, гастрит, язву, а также различные болезни горла, носа, уха или органов пищеварительной системы.
Еще важным моментом является укрепление иммунитета.