Нефрит является обобщенным названием заболеваний почек, при которых в обеих или одной из них появляется воспалительный процесс. В среднем 5-10 % малышей страдают от этой почечной патологии, которая у девочек встречается немного чаще, чем у мальчиков, учитывая их некоторые отличия в анатомической структуре мочеполовой системы. Заболевание необычайно опасно для здоровья детей, поэтому так важно диагностировать его на раннем этапе развития для назначения эффективного лечения и снижения риска осложнений.
Виды
Воспаление почек у детей классифицируется по целому ряду признаков. Так, в случае наличия воспаления в одном органе, речь идет об одностороннем заболевании. Если патология обнаружена в обеих почках, то диагностируется двусторонний нефрит.
По глубине поражения тканей органа существуют следующие виды болезни:
- Гломерулонефрит. При этом состоянии воспаляются самые маленькие структурные образования почечной ткани, в которых происходит формирование первичной мочи – клубочки, представляющие собой скопления густо разветвленной капиллярной сети, заключенной в капсулы. Через такие клубочки в сутки проходит до 180 литров жидкости, подвергающейся фильтрации. При развитии воспаления, процесс очищения крови нарушается, и организм начинает страдать от избытка жидкости, а также продуктов метаболизма и других токсинов. Подробнее про гломерулонефрит→
- Интерстициальный нефрит поражает нефроны и прилегающую соединительную ткань. Патология развивается на фоне отсутствия патогенной микрофлоры с сохранением микро- и макроструктуры тканей. Также это состояние еще называют тубулоинтерстициальный нефрит.
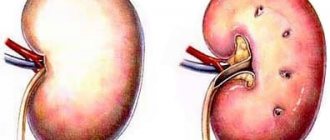
- Пиелонефрит. Заболевание, вызываемое патогенной микрофлорой. В процессе развития болезни происходят органические изменения и нарушения функции практически всех структур почек – канальцев, чашечек, лоханок и самой паренхимы органа. Подробнее про пиелонефрит→
- Шунтовый нефрит. Характеризуется аутоиммунным процессом, сопровождающимся осложнением комплексов антиген-антитело, скапливающихся в почечных клубочках.
Также нефрит классифицируется по причинным факторам. При развитии болезни на фоне полного благополучия, воспаление почек является первичным. Если патология появилась как осложнение заболеваний других органов и систем, нефрит называется вторичным.
По характеру течения болезни различают острое и хроническое воспаление почек у детей.
Разновидности болезни
К первому типу относят наличие доминантного наследуемого ювенильного нефрита. При таком заболевании начинаются проблемы со слухом, зрительным аппаратом, почками. Такой тип диагностируют большинству больных. Следствием прогрессирования болезни является развитие острой почечной недостаточности.
Второй тип характеризуется появлением гематурии. При этом не происходит поражение органов чувств. Это является аутосомно-рецессивной формой патологии. Если говорить о распространённости такого типа болезни, то он встречается приблизительно у 20% всех больных. Аналогично предыдущему варианту развивается почечная недостаточность.
К третьему типу относят семейную доброкачественную гематурию. Отсутствует характерная симптоматика и прогрессирующее развитие. У такой формы болезни присутствует благоприятный исход, не произойдет ухудшения качества и продолжительности жизни.
Причины
Причины развития нефрита у детей не установлены не до конца. На сегодняшний день происхождение патологии может быть в силу действия следующих факторов:
- нередко причиной этого заболевания является генетическая предрасположенность. Наследственный нефрит у детей в трети случаев наблюдается при наличии патологии почек у одного из родителей. Если заболевание мочеобразующей системы имеется у обоих родителей, то этот показатель увеличивается до 70%;
- воспаление почек у грудничка может вызываться тяжелым течением беременности у матери. Это могут быть гестозы, нефропатии, обострения сердечно-сосудистых заболеваний и другие патологии. Также увеличивают риск выявления нефрита у грудного ребенка после осложненных родов, сопровождающихся удушьем малыша;
- в большинстве случаев причиной бактериального нефрита является стафилококк.
Развитие вторичной патологии провоцирует наличие у ребенка тяжелых хронических заболеваний. Чаще всего нефрит развивается как осложнение таких болезней, как сахарный диабет, туберкулез, онкологические процессы во внутренних органах, острые инфекции вирусной или бактериальной этиологии. Также привести к воспалению почек могут патологии крови и кровеносных сосудов, системная красная волчанка и другие аутоиммунные заболевания.
Нефрит развивается и вследствие общего переохлаждения организма, травматического поражения почек. Иногда болезнь начинается на фоне проведения плановой вакцинации.
Как проявляется болезнь
Признаки наследственного нефрита разделены на две группы:
- Почечная симптоматика. Главный признак – появление гематурии. Характеризуется наличием капель крови в урине. Если проникла инфекция или присутствуют физические нагрузки, происходит увеличение её интенсивности. Часто во время болезни встречают протеинурию, то есть в моче появляется белок. Кроме этого, по результатам анализа мочи можно выявить большое количество лейкоцитов. Протеинурию, в большинстве случаев, наблюдают у пациентов мужского пола. Первые этапы болезни могут протекать с отсутствием каких-либо симптомов. Это называют микрогематурией.
- Внепочечная симптоматика. Начальная стадия заболевания характеризуется снижением остроты зрения, нарушением слуха. С течением патологии происходит нарастание симптомов, они становятся более выраженного характера. Также выявляют анемию и серьезную интоксикацию всего организма. На данном этапе болезни происходит повышение утомляемости, появление головных и мышечных болей. У больного скачет артериальное давление. Он замечает появление одышки, нарушение сна (ночью отсутствует желание спать, зато оно появляется в дневное время).
Прогрессирование болезни у маленьких пациентов может проявляться следующими признаками:
- Запаздывает физическое развитие. Может иметь различную степень выраженности.
- Появляется тугоухость, То есть отсутствие у ребенка способности различать высоту звуков. В дальнейшем ним не распознаётся даже обычная речь.
- Повышается артериальное давление. В большинстве случаев этот признак можно встретить у подростков.
- Нарастает миопия, развиваются аномалии хрусталика.
- Появляются анатомические аномалии. То есть наличие высокого неба, сросшихся пальцев, нарушенного прикуса, деформированных ушных раковин.
- В редких случаях наблюдается появление лейомиоматоза бронхов, пищевода. Это означает, что сильно разрастаются гладкомышечные волокна.
Когда заболевание развивается, появляется хроническая форма. Она характеризуется такими симптомами:
- Присутствие постоянной слабости.
- Сокращается количество выделяемой ежедневной мочи.
- Больной теряет аппетит, снижается его масса тела.
- Появление кожного зуда.
- Кожные покровы становятся бледными, сухими.
- Больной чувствует постоянную жажду, слизистая полости рта становится сухой.
- Появляется тошнота, которая может окончиться рвотой.
- Присутствие излишней заторможенности или перевозбуждения.
Если отсутствует должное лечение, будут нарастать симптомы почечной недостаточности. То есть отекает лицо, руки, ноги, понижается температура тела, голос становится хриплым. Кроме этого, происходит снижение выработки мочи. Если прекратилось мочеобразование, это грозит отравлением организма продуктами распада. В такой ситуации появляется угроза жизни пациенту.
Симптомы
Воспаление почек у детей раннего возраста часто начинается без выраженных симптомов, что приводит к запущенным формам патологии из-за поздней диагностики. Довольно часто родители связывают повышение температуры тела малыша с прорезыванием зубов или респираторной инфекцией.
Хотя воспаление почек у грудничка имеет ярко выраженные симптомы, определить их в этом возрасте не так просто. Так, например, изменения мочи при использовании памперса родителям просто не заметны. А отеки на маленьком личике тоже сложно определить из-за нехватки опыта и нужных знаний.
И все же, воспаление почек у ребенка до года имеет свои симптомы, на которые надо обращать внимание. К проявлениям болезни в этом возрасте в первую очередь относятся:
- пересыхание слизистой оболочки рта, которую можно определить визуально. Также обращает на себя внимание частое проявление жажды. Заболевший ребенок употребляет намного больше воды, чем здоровый;
- неприятный запах изо рта, появляющийся вследствие недостаточного выведения токсинов из организма;
- потеря аппетита и снижение массы тела;
- общая слабость и вялость младенца;
- при остром начале резко поднимается температура тела.
Воспаление почек у ребенка в 1 год и старше сопровождается уже большим количеством симптомов. В этом возрасте родители могут заметить, что у малыша учащается мочеиспускание. При этом количество выделяемой мочи небольшое. Дети старшего возраста уже могут показать или сказать родителям, что у них боли в области поясницы. Чем старше становится ребенок, тем легче заметить у него отечность на лице и мешки под глазами. Эти симптомы наиболее выражены в утреннее время сразу после ночного сна. Также малыша может беспокоить болезненное мочеиспускание.
Нефрит у детей также имеет такие симптомы, как повышение артериального давления и головные боли, спровоцированные гипертензией. В тяжелых случаях наблюдаются диспепсические нарушения – тошнота, метеоризм, изменения стула. Также отмечаются отеки на ногах, проявляющиеся глубокими следами на голенях при ношении носков или гольфов.
Наследственная патология сопровождается и другими аномалиями внутриутробного развития. Это может быть особая «монгольская» складка во внутренних углах глаз (эпикантус), асимметричная грудная клетка, нарушения слуха и другие отклонения.
Осложнения нефритов
Нарушения в работе почек нередко приводят к осложнениям, лечение которых становится еще более серьезной проблемой. К ним относятся:
- Почечная недостаточность, при которой развивается тяжелая форма интоксикации детского организма.
- Энцефалопатия. Появляется как ответ на отек головного мозга. У ребенка случаются потери сознания и судороги, сопровождающиеся ухудшением зрения.
- Ранняя предрасположенность к атеросклерозу, а также инсульту.
- Склонность к частым инфекционным заболеваниям в будущем — бронхиту, пневмонии.
- Хроническая форма.
Какой врач лечит нефрит у детей?
Нефрит у детей лечит нефролог детской поликлиники или стационара. Также этой патологией может заниматься уролог. При отсутствии этих узких специалистов терапию заболевания может проводить педиатр.
Для уточнения степени поражения почек и выбора оптимального метода лечения доктор может привлечь для консультаций и других специалистов. Это такие врачи, как:
- сонолог. Используя методы ультразвукового исследования, медик этой квалификации точно определит глубину и размеры патологического заболевания, а также вовлечение в процесс других тканей;
- рентгенолог. Лучевая диагностика определит размер воспалительного процесса, наличие в почках конкрементов. Также этот специалист проводит обследование ребенка методами магнитно-резонансной и компьютерной томографии;
- радиолог. Проводит радионуклеидную диагностику для определения состояния сосудистой системы и функциональной сохранности тканей почек, оценки состояния клубочковой фильтрации;
- врач клинико-диагностической лаборатории. Выполняет качественную оценку анализов крови и мочи.
Для точного определения очага поражения почек ребенка нефритом и получения адекватного лечения надо обязательно пройти всех узких специалистов, рекомендованных лечащим врачом.
Диагностика
Чтобы определить воспаление почек у ребенка, врач не только проводит осмотр и опрос родителей, но и собирает семейный анамнез. Также для постановки точного диагноза используются методы лабораторной и аппаратной диагностики.
Врач делает следующие назначения:
- общеклиническое исследование крови. При нефрите определяется увеличение количества лейкоцитов и эозинофилов, а также ускорение оседания эритроцитов;
- общий анализ мочи. На патологию укажет повышение содержания в материале лейкоцитов, цилиндров, наличие белковых комплексов. Также будут обнаружены измененные эритроциты;
- анализ мочи по Нечипоренко, имеющий большую диагностическую точность, для выявления маркеров воспалительного процесса в почках;
- анализ мочи на стерильность с последующим определением чувствительности выявленного патогена к антибиотикам;
- биохимическое исследование крови, так называемый «почечный комплекс». Этот анализ определит повышение креатинина и снижение показателей общего белка. Также будут увеличены значения мочевой кислоты и азота мочевины.
Из дополнительных методов применяются ультразвуковое исследование почек, рентгенография с контрастным веществом.
Фото с сайта likarni.com
Крайне редко, в самых сложных случаях лечащий врач назначает пункционную биопсию. Помимо изучения материала под микроскопом, проводится и иммунофлюоресцентное исследование, помогающее выявить специфический атипичный коллаген.
Лечение
В острых случаях назначается постельный режим, ограничение выпиваемой жидкости.
При появлении характерных для воспаления почек у ребенка симптомов после проведения всех необходимых диагностических процедур врач назначает лечение, учитывающее этиологию заболевания. Комплексная терапия включает специфическое и симптоматическое воздействие, а также общеукрепляющие средства.
Врач назначает медикаментозные препараты, относящиеся к следующим группам:
- антибиотики при обнаружении в анализе мочи бактерий (Цефтриаксон, Цефотаксин, Цефоперазон);
- противопротеинурические средства, в том числе и стероиды;
- дезинтоксикационные инфузионные препараты (Реосорбилакт и Ксилат);
- гипотензивные медикаменты;
- для подавления аутоиммунных процессов назначаются лекарства из группы супрессоров;
- витаминные комплексы.
Также используются методы физиотерапии: постоянные, ультра- и сверхвысокочастотные токи, амплипульс, водолечение.
При необходимости врач может назначить гемо- и перитонеальный диализ, процедуру гемофильтрации.
В случае наследственного нефрита применение глюкокортикоидов не оправдано. В этом случае используют витаминные комплексы, проводят терапию, устраняющую явления интоксикации. Антибиотики используются только в случае наличия сопутствующих заболеваний, вызванных патогенной микрофлорой. В крайней тяжелых случаях наиболее радикальным лечением является пересадка почки.
Большое значение в терапии нефритов играет и диетическое питание. При этом исключаются все продукты, содержащие соль, маринады, а также прошедшие обработку копчением. Ограничивается употребление блюд, содержащих протеины. В ежедневном рационе увеличивается доля свежих фруктов и овощей.
Синдром Альпорта: причины, симптомы, классификация, лечение, прогнозы
Наследственный нефрит (более известное название – синдром Альпорта) – патология достаточно редкая.
По официальным данным, в России на 100 000 новорожденных малышей приходится 17 с такой аномалией развития.
В Европе 1% всех больных хронической почечной недостаточностью (ХПН) – это именно люди с наследственным нефритом. А 2,3% операций по пересадке почки делают пациентам с этим диагнозом.
Синдром Альпорта?
Наследственный нефрит – это постоянно прогрессирующее заболевание почек, которое часто идет параллельно с потерей слуха и серьезными проблемами со зрением. В справочниках можно найти определение синдрома Альпорта (СА) как неиммунной наследственной формы гломерулопатии, то есть поражения клубочкового аппарата почек.
Врожденное расстройство почечной функции проявляется у детей уже в 3-5 лет, возникает из-за мутаций одного их трех генов, которые отвечают за выработку коллагена IV типа.
Четвертая коллагеновая разновидность составляет основу базальных мембран почечных клубочков, кохлеарного аппарата (часть внутреннего уха), а также капсулы хрусталика. Отсюда – и одновременные нарушения работы почек, слуха и зрения.
Международная классификация болезней 10-го пересмотра (МКБ-10) – главный нормативный документ, систематизирующий все существующие нарушения здоровья, – относит детское заболевание к классу врожденных аномалий, деформаций и хромосомных нарушений.
Поскольку при СА страдает целый ряд органов, то болезнь входит в группу врожденных пороков, затрагивающих сразу несколько систем. И маркируется кодом Q87.8 – это «другие уточненные синдромы врожденных аномалий, не классифицированные в других рубриках».
Причины
и единственная причина, по которой дети рождаются с синдромом Альпорта, – это генетическая мутация. Повреждается один из трех генов — COL4A5, COL4A4, COL4A3. Ген COL4A5 находится на Х-хромосоме и кодирует коллагеновую цепь а5-цепь. «Место жительства» генов COL4A3 и COL4A4 – 2-я хромосома. Они, соответственно, хранят информацию о цепочках коллагена а3- и а4-.
Чаще всего поврежденный ген передается малышу от родителей. Когда болезнь почек переходит по Х-хромосоме, то мать может стать передатчиком аномалии и сыну, и дочери. Отец – только дочери. Вероятность того, что малыш родится с поражением почек, увеличивается в разы, если в роду есть люди с болезнями мочевыделительной системы (в первую очередь ХПН).
Но в 20% случаев дети с синдромом Альпорта рождаются в семьях, где у всех родственников идеально здоровые почки. Здесь речь идет о случайных, спонтанных генетических мутациях.
Симптомы
Врожденный наследственный нефрит развивается при недостатке коллагена, одного из главнейших структурных элементов соединительной ткани. В результате коллагенового дефицита базальные мембраны почечных клубочков, внутреннего уха и глазного аппарата истончаются и расщепляются, а сами органы перестают полноценно справляться со своей функцией.
Все симптомы синдрома Альпорта распределяются на два группы – почечные и внепочечные проявления. В числе почечных диагностируются два главных признака: гематурия (следы крови в моче) и протеинурия (белки в моче). Нередко их объединяют под названием «изолированный мочевой синдром».
Изолированный мочевой синдром у ребятишек можно заметить не сразу. Видимые сигналы появляются только на 3-5-м году жизни, бывает и в 7-10 лет. Но мельчайшие капельки крови в моче присутствуют всегда, даже если поначалу их не видно – это бессимптомная микрогематурия. Поэтому гематурия считается основным специфическим признаком синдрома Альпорта.
Примерно в половине случаев спусковым крючковым для появления крови в детской моче служит инфекция. Почечные симптомы появляются через 1-2 дня после ОРВИ. У мальчиков также развивается протеинурия, но позже, обычно после 10 лет. У девочек этот симптом или сглажен, или его вовсе нет.
Внепочечные симптомы врожденного нефрита проявляются позднее. Это:
- тугоухость (сначала ребенок перестает различать высокие звуки, потом обычную речь);
- различные глазные нарушения;
- отставание в физическом развитии;
- врожденные аномалии (деформированные уши, высокое небо, сращенные или дополнительные пальчики – не более 7 признаков);
- редко – лейомиоматоз (разрастание гладких волокон мышц) пищевода, трахеи, бронхов.
По мере прогрессирования недуга появляются классические признаки почечной недостаточности: желтоватая и сухая кожа, сухость во рту, уменьшение количества мочи и т.д. Увеличивается давление в почечных сосудах – гипертензия.
Классификация
Существует две классификации синдрома Альпорта у детей. Первая – генетическая, по типу наследования аномалии.
В соответствии с этой классификацией выделяют три типа врожденного нефрита:
- Х-сцепленный доминантный, или классический (около 80% всех пациентов с СА);
- аутосомно-рецессивный (15% детей с врожденной аномалией);
- аутосомно-доминантный (самый редкий тип, около 5% пациентов).
Вторая, основная классификация называет три варианта почечного заболевания:
- Нефрит, сопровождающийся гематурией, тугоухостью и проблемами со зрением (поражения глаз). Это Х-доминантный тип врожденного порока.
- Нефрит с гематурией, но без поражения органов чувств. Соответствует аутосомно-рецессивной форме.
- Доброкачественная семейная гематурия.
Первые два варианта – это прогрессирующее почечное заболевание, неизбежный итог которого – хроническая почечная недостаточность. При доброкачественной семейной гематурии ХПН не развивается, а качество и продолжительность жизни никак не страдают.
Диагностика
Согласно клиническим рекомендациям по диагностике синдрома Альпорта у ребятишек, вероятность врожденного нефрита высока, если присутствуют три из пяти признаков.
К таким признакам относят:
- В семье есть случаи гематурии, в роду встречались случаи летального исхода от хронической почечной недостаточности.
- В семье у ребенка диагностирована гематурия и/или протеинурия.
- Специфические изменения у пациента базальной мембраны почечных клубочков (по результатам биопсии).
- Врожденная патология зрения.
- Падение слуха (выявляется по данным аудиометрии).
При подозрении на синдром Альпорта используется ряд традиционных диагностических методов:
- сбор анамнеза (сведения о наличии тех же симптомов и смертей от ХПН у кровных родственников);
- физикальные способы (пальпация, простукивание);
- лабораторные анализы (клинический анализ мочи и др.);
- УЗИ и биопсия почки.
Специалисты также рекомендуют ДНК-тест для членов семьи юного пациента с использованием ДНК-зондов. Это позволяет определить носителя мутантного гена. Кроме того, существует возможность применения ДНК-зондов и для предродовой диагностики синдрома Альпорта, еще во время беременности мамы. Это особенно важно, если в семье ждут мальчика, – у мужчин СА протекает тяжелее.
В обязательном порядке требуется и дифференциальная диагностика: для отграничения врожденного нефрита от нефропатии и приобретенного гломерулонефрита.
Лечение
На начальном этапе врожденного нефрита мощная комплексная терапия не требуется. При постановке почечного диагноза необходимы следующие терапевтические меры для детей:
- отсутствие серьезных физических нагрузок (освобождение от уроков физкультуры);
- постоянные прогулки;
- сбалансированное питание;
- фитотерапия при появлении крови в детской моче (настой крапивы и тысячелистника, сок черноплодной рябины);
- витамины А и Е, В6 (пиридоксин) для улучшения обмена веществ (курсами по 2 недели);
- для этих же целей – инъекции кокарбоксилазы.
Мальчикам для снижения протеиноурии рекомендуются ингибиторы АТФ (ангиотензин-превращающего фермента) и блокаторы рецепторов ангиотензина.
Когда хроническая почечная недостаточность переходит в самую опасную, терминальную, стадию, требуется постоянный гемодиализ. В самых тяжелых случаях – пересадка почки.
Прогноз при синдроме Альпорта зависит от двух факторов: варианта болезни и пола ребенка. Быстрее всего прогрессирует классическая, Х-доминантная форма синдрома Альпорта у мальчиков.
В этом случае ХПН диагностируют у всех больных до 60 лет, а у 50% — до 25 лет. Если в семье есть мужчины с таким же вариантом нефрита, то время наступления терминальной стадии почечной недостаточности можно легко спрогнозировать, оно будет таким же. У женщин такой зависимости нет.
При аутосомно-рецессивном типе почечная недостаточность развивается немного медленнее, но есть риск того, что ХПН перейдет в терминальную стадию уже к 30 годам.
При аутосомно-доминантной форме течение и прогнозы наиболее благоприятные: хронической почечной недостаточности ситуация не доходит. Эта форма соответствует доброкачественной семейной гематурии. Специфическая терапия в этом случае не проводится, наличие крови в моче не угрожает жизни человека. Необходим лишь постоянный врачебный контроль за состоянием пациента.
Источник: https://gidmed.com/nefrologiya/zabolevaniya-nefr/nefrity/sindrom-alporta.html
Профилактика
Предупреждение развития нефрита или его осложнений у детей бывает первичной и вторичной.
К первичной профилактике относятся мероприятия, направленные на общее оздоровление организма ребенка:
- закаливание;
- полноценное сбалансированное питание;
- режим сна;
- ежедневные прогулки на свежем воздухе;
- регулярные занятия гимнастикой или спортом;
- благоприятный микроклимат в квартире.
Первичная профилактика включает регулярные визиты к участковому педиатру, своевременную сдачу общих и других анализов, рекомендованных врачом. Также надо избегать переохлаждения ребенка, а в случае возникновения инфекционных заболеваний проводить своевременную терапию.
Если уже проявились признаки воспаления почек у детей, то проводится вторичная профилактика с целью предупреждения развития рецидивов или, в случае хронического течения, обострений заболевания. Для этого надо регулярно проходить курс терапии, назначенный лечащим врачом, соблюдать рекомендованное диетическое питание – стол №7, а также периодически посещать нефролога.
Нефрит у детей протекает достаточно остро и быстро прогрессирует. Отсутствие надлежащего лечения может привести к серьезным последствиям: почечной или сердечной недостаточности, атеросклерозу и инвалидности. Своевременное реагирование родителей на жалобы малыша, изменение его поведения и, конечно же, выполнение всех предписаний и рекомендаций врача помогут избежать этих негативных последствий.
Автор: Ирина Рамазанова, врач, специально для Nefrologiya.pro