Гломерулонефрит у детей – острое или хроническое воспаление почечных клубочков, которое может быть вызвано как инфекционными, так и алиментарными факторами. Диагноз устанавливается на основе данных анамнеза и гистологического исследования ткани почек. Современные методы терапии различаются и зависят от клинического течения, а также морфологического типа гломерулонефрита. Прогноз в большинстве случаев благоприятный.
В международной классификации болезней 10-го пересмотра (МКБ-10) гломерулонефрит обозначается кодами N00-N08.
Причины гломерулонефрита у детей
Причину возникновения гломерулонефрита у детей удаётся выявить примерно в 80 — 90% случаев острой формы заболевания и в 5 — 10% случаев хронической. Основными провоцирующими факторами развития болезни являются инфекционные агенты — вирусы (кори, краснухи, гепатита В, ветряной оспы), бактерии (β-гемолитический стрептококк группы А, а также стафилококки, энтерококки, пневмококки), паразиты (возбудители токсоплазмоза, малярии), грибы (кандида), а также неинфекционные факторы (аллергены — пыльца растений, токсины, чужеродные белки, лекарства).
Развитию острого гломерулонефрита чаще всего предшествует недавно перенесённая стрептококковая инфекция в виде фарингита, ангины, скарлатины, пневмонии и др.
Хроническое же течение реже бывает следствием недолеченной острой формы заболевания. Главную роль в его развитии играет генетически обусловленный иммунный ответ на воздействие антигена, присущий данному пациенту. Иммунные комплексы, образующиеся при этом, повреждают капилляры почечных клубочков, что в свою очередь приводит к нарушению местного кровообращения, а также развитию воспалительных и дистрофических изменений в почках.
Гломерулонефрит у детей также может встречаться при заболеваниях соединительной ткани (ревматизме, геморрагическом васкулите, системной красной волчанке, эндокардите).
Предрасполагающими факторами развития данного заболевания могут служить повышенная чувствительность к стрептококковой инфекции, отягощённая наследственность, наличие очагов хронической инфекции на коже и в носоглотке или носительство нефритических штаммов стрептококка группы А. Активации латентной (скрытой) стрептококковой инфекции и развитию гломерулонефрита способствуют острые респираторные заболевания, переохлаждение организма, а также излишняя инсоляция.
Гломерулонефрит у детей довольно часто является осложнением бактериального фарингита, стрептококковой ангины и скарлатины.
Этиология
В подавляющем большинстве случаев источником гломерулонефрита у детей выступают такие болезнетворные микроорганизмы:
- гемолитический стрептококк;
- стафилококк;
- пневмококк;
- энтерококк;
- возбудители таких недугов, как вирусный гепатит В, корь и краснуха, а также ветряная оспа и герпес;
- паразиты, например, виновники малярии и токсоплазмы;
- грибки из семейства Кандида.
Причины гломерулонефрита у детей, имеющие под собой не инфекционную, а аллергическую основу:
- укусы ядовитых насекомых или змей;
- чужеродные белки;
- передозировка лекарственными препаратами;
- отравление химическими веществами, а именно ртутью или свинцом;
- введение вакцин или сывороток;
- пыльца растений.
Помимо этого, повлиять на развитие воспаления в почечных клубочках могут:
- наследственная предрасположенность;
- аутоиммунные заболевания;
- системная красная волчанка;
- резкая смена климата;
- длительное переохлаждение или, наоборот, перегрев детского организма;
- цистит, пиелонефрит и иные инфекции в органах мочеполовой системы;
- геморрагический васкулит;
- детский ревматизм;
- перенесённые ранее острые респираторно-вирусные патологии, в частности, пневмония и ангина, импетиго и скарлатина, фарингит и стрептодермия;
- гиповитаминоз;
- бессимптомное носительство стрептококков, например, на кожном покрове.
Необходимо учитывать, что в некоторых случаях не удаётся выяснить, что стало провокатором гломерулонефрита у ребёнка.
Механизм развития гломерулонефрита
В основную группу риска входят дети дошкольной и младшей школьной возрастной категории, реже болезнь диагностируется у малышей первых 2-х лет жизни. Примечательно то, что мальчики страдают от недуга в несколько раз чаще девочек.
Патогенез
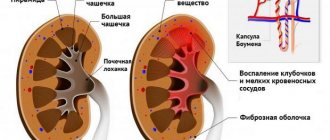
Почки состоят из нефронов, каждый из которых образуется из клубочков мельчайших сосудов, покрытых капсулой (гломерул), и сложной системы канальцев, которые сообщаются с собирательными трубочками, ведущими в почечные лоханки.
В клубочках первоначально фильтруется кровь, поступающая в почки, и отделяется так называемая первичная моча. Она становится конечной, пройдя через систему канальцев, в результате чего все необходимые организму вещества (электролиты, витамины, молекулы белков) всасываются обратно, а сама жидкость с растворёнными в ней ненужными элементами стекает в лоханочную систему по собирательным трубкам, а затем выводится из организма.
Воспаление клубочков при гломерулонефрите приводит к тому, что они не способны очищать кровь от вредных веществ, то есть выполнять свою фильтрующую функцию.
При этом в них происходят следующие патологические изменения:
- повышается проницаемость стенок капилляров для клеток крови, из-за чего происходит закупорка кровяными элементами почечных канальцев и полости клубочковой капсулы;
- происходит образование микроскопических тромбов, которые перекрывают просветы сосудов;
- замедляется или вовсе прекращается движение крови по капиллярам гломерул;
- полностью нарушается процесс фильтрования крови в почке;
- стенки сосудов со временем замещаются соединительной тканью, в результате чего нефроны погибают;
- из-за их гибели происходит выраженное уменьшение объёма очищающейся крови и развитие синдрома почечной недостаточности, который выражается в том, что необходимые вещества не возвращаются в кровеносное русло и выводятся с мочой, а токсины, напротив, накапливаются в организме.
Общая информация
Гломерулонефрит развивается у детей в возрасте от 2-х до 9-ти лет, протекает в латентной или в острой форме. Нередко приводит к возникновению специфической симптоматики.
Чаще всего наблюдается острый гломерулонефрит, хронический диагностируется реже, и имеет другие причины возникновения. От патологических процессов в тканях клубочков чаще всего страдают мальчики. У девочек это заболевание диагностируется значительно реже.
В процессе развития патологии нарушается работа клубочков, изменяется размер почек, нарушаются процессы фильтрации. Если своевременно не обратиться к доктору, то патология может стать причиной хронической почечной недостаточности.
Хронический клубочковый нефрит считается патологией почек, он приводит к сморщиванию органа, развитию тяжелых осложнений. В таком случае спасти ребёнку жизнь сможет только трансплантация.
К развитию заболевания может привести гнойник на теле, ангина, или другое заболевание. Но чтобы на фоне инфекции развился гломерулонефрит, необходимо стечение неблагоприятных обстоятельств. Это может быть ослабление иммунитета, переохлаждение или повторное инфицирование стафилококковой инфекцией.
Если болезнь имеет острую форму течения, то ее основные признаки проявляются через 2-3 недели после перенесенной ангины, скарлатины, ларингита или тонзиллита.
Если же клубочковый нефрит носит хроническую форму, то его симптоматика выражена слабо, признаки болезни начинают беспокоить через 15-24 дня с момента начала течения патологических изменений.
Классификация
Гломерулонефрит у детей имеет довольно обширную классификацию. Заболевание может быть первичным, то есть развиваться непосредственно при воздействии патологического фактора на ткань почек, или вторичным, возникая на фоне аутоиммунной патологии.
По клиническому течению выделяют острый, подострый (злокачественный) и хронический гломерулонефрит.
Формы острого гломерулонефрита таковы.
1. Циклическая (с ярко выраженными проявлениями) — в зависимости от преобладания того или иного симптомокомплекса может протекать в следующих видах:
- с нефротическим синдромом (характеризуется отёками и белком в моче — протеинурией);
- с нефритическим синдромом (проявляется выраженными отёками, повышением в моче уровня белка, эритроцитов и цилиндров, снижением белковых фракций в крови, а также анемией и гипертензией);
- с гипертоническим синдромом (стабильно высокое артериальное давление).
2. Ациклическая (стёртая или латентная) — имеет малосимптомное или вовсе бессимптомное течение, которое опасно незаметным переходом в прогрессирующее хроническое воспаление.
Хронический процесс может протекать у детей в трёх вариантах:
- нефротический;
- гематурический (эритроциты в моче);
- смешанный.
По распространённости патологического процесса выделяют очаговую (фокальную), диффузную и форму незначительных клубочковых изменений.
По локализации воспаления гломерулонефрит бывает экстракапиллярный (в полости клубочковой капсулы) и интракапиллярный (в самих сосудах клубочка).
Характер воспаления при патологии может быть пролиферативный, экссудативный и смешанный.
Методы диагностики
Вначале проводится физический осмотр и собирается анамнез (история болезни). Нефротический синдром при гломерулонефрите может сопровождаться следующими признаками:
- появление эритроцитов и белков в моче;
- изменение цвета, запаха и консистенции мочи;
- отеки на лице, руках и ногах;
- артериальная гипертензия (нехарактерная для детей).
Если симптомы отсутствуют, расстройство можно выявить только с помощью инструментальных и лабораторных методов. Анализ мочи у детей при гломерулонефрите помогает обнаружить признаки инфекционных заболеваний.
В определении заболевания может помочь ультразвуковое исследование, биопсия почки (образец ткани) и другие методы визуализации – компьютерная томография. Дифференциальная диагностика должна проводиться квалифицированным нефрологом. Иногда требуется провести анализ на специфические антитела.
Симптомы гломерулонефрита у детей
Обычно острый гломерулонефрит у детей развивается спустя две-три недели после перенесённой инфекции (чаще всего стрептококковой). При типичном варианте он имеет циклический характер, бурное начало и выраженные клинические проявления: озноб, повышение температуры, головная боль, плохое самочувствие, тошнота, рвота, боль в пояснице.
С самых первых дней заболевания заметно уменьшается объём выделяемой жидкости, появляется протеинурия, микро- и макрогематурия (белок и кровь в моче). Последняя приобретает ржавый цвет («мясных помоев»). Развиваются отёки, особенно заметные на лице, из-за чего вес ребёнка может превышать норму на несколько килограммов. Артериальное давление повышается до 140 — 160 мм рт. ст, приобретающее в тяжёлых случаях длительный характер.
Как правило, при своевременном и адекватном лечении острой формы заболевания функции почек достаточно быстро восстанавливаются, а полное выздоровление наступает через 4 — 6 недель. В редких случаях гломерулонефрит у детей перетекает в хроническую форму, которая имеет весьма разнообразную симптоматику.
Наиболее распространённым в детском возрасте является гематурический хронический гломерулонефрит. Он характеризуется медленным прогрессированием, умеренной гематурией, а при обострениях — макрогематурией. Отёки слабо выражены или вовсе отсутствуют, гипертензия не отмечается.
У детей довольно часто обнаруживается склонность к скрытому течению гломерулонефрита с незначительными мочевыми симптомами, без отёков и артериальной гипертензии; в данном случае заболевание может выявляться лишь при тщательном обследовании ребёнка.
Для нефротической формы гломерулонефрита характерно волнообразное, постоянно рецидивирующее течение. Отмечается преобладание мочевых симптомов: выраженные отёки, олигурия (уменьшение объёмов выделяемой мочи), асцит (водянка живота), гидроторакс (жидкость в плевральной полости). Артериальное давление в пределах нормы или немного повышено. Наблюдается незначительная эритроцитурия и массивная протеинурия.
Гипертоническая форма хронического гломерулонефрита у детей встречается достаточно редко. Ребёнка беспокоит общая слабость, головокружение, головная боль. Характерно стойкое, прогрессирующее повышение артериального давления. Мочевой синдром слабо выражен, отёки незначительные или отсутствуют.
Возникновение гломерулонефрита в детском возрасте
Гломерулонефрит у детей – собирательный термин для обозначения острых или хронических воспалительных заболеваний почек. В промышленно развитых странах ежегодно 1 из каждых 100000 человек страдает гломерулонефритом. Многие формы поддаются лечению в детском возрасте, другие – приводят к кратковременной или хронической почечной недостаточности.
Гломерул – компонент фильтрующего аппарата почки. В дополнение к печени, она является самым важным фильтром и выделительным органом у людей. В нефронах вредные вещества, которые попадают с пищевыми продуктами и лекарствами в человеческое тело, отфильтровываются из крови. В почках также контролируется водно-солевой баланс. Если в организме содержится слишком много воды, орган может удалить ее. При дегидратации или сильной кровопотере жидкость сохраняется. Моча является конечным продуктом комплексного процесса фильтрации почек; она собирается в почечной лоханке и выводится через мочеточник
Фильтрующий аппарат почки состоит из более 1 млн субъединиц, называемых «нефронами». Они состоят из почечного тельца и тонкой канальной системы, через которую моча течет в направлении почечной лоханки. Гломерул имеет форму малого сосуда диаметром около 0,1 мм. Капилляры содержат нормальную кровь. Не все компоненты кровеносного русла преодолевают фильтр. В нефронах существует барьер, который позволяет пропускать только вещества определенного размера и заряда.
Гемато-почечный барьер нередко нарушается из-за воспалительных заболеваний различной этиологии. Гломерулонефрит также может иметь несколько причин и развиваться на разных структурах. Патогенез зависит от морфологического типа воспаления почечных клубочков и состояния пациента.
Факторы риска и причины
Гломерулонефрит встречается не только у взрослых, но также у младенцев и детей. Почечное воспаление не является прямым результатом инфекции. Оно нередко возникает после перенесенной стрептококковой инвазии. В медицине выделяют постстрептококковую и нестрептококковую формы гломерулонефрита. Принципы лечения и предупреждения заболеваний отличаются.
Важно знать! Наиболее часто расстройство возникает вследствие аутоиммунных заболеваний. Во многих случаях гломерулонефрит является идиопатическим – причина не может быть установлена с помощью лабораторных или инструментальных методов.
Нефроны утилизируют метаболические отходы, которые затем удаляются с мочой. Но структурные единицы почки также отфильтровывают белки, соли и другие вещества или возвращают их в человеческое тело. Если почечная функция нарушена, в организме остаются отходы и токсины.
Классификация
Гломерулонефрит классифицируется по нозологии (первичный, вторичный) и этиологии. Выделяют постинфекционный и интерстициальный гломерулонефрит. Постинфекционный является результатом незавершенного лечения. Бактерии, вирусы и другие патогены усиливают иммунный ответ и приводят к воспалению. Тонзиллит или скарлатина – типичные факторы риска развития болезни. Часто через несколько недель после начала первого заболевания устанавливаются молекулярные комплексы антител и других белковых структур в почках и возникают воспалительные процессы. Дети с постинфекционным гломерулонефритом часто страдают от усталости, лихорадки, тошноты, рвоты и головных болей.
Другой вариант воспаления почек, который обычно встречается в детстве, – это минимальный гломерулонефрит. Он заражает детей главным образом между 2 и 10 годами жизни. У взрослых эта форма заболевания возникает реже. В случае минимального гломерулонефрита с мочой выделяется много протеинов, но не кровяных клеток. Артериальное давление и выведение обычных метаболических отходов не изменяются. Эта форма нефрита часто проходит спонтанно и без терапии. Тем не менее, существует тенденция к рецидивам у 30% детей. Позже у пациентов развивается тяжелая дисфункция почек.
Интерстициальный нефрит влияет на ткань между почечными тельцами и протекает либо в острой, либо в хронической форме. Иногда причиной расстройства являются лекарства – антибиотики. Интерстициальный гломерулонефрит нередко вызывает серьезные симптомы: лихорадку, изменение цвета мочи (из-за скрытой крови) или чрезмерную жажду.
Классификация гломерулонефрита у маленьких детей также осуществляется по клиническому течению и морфологическим характеристикам. Выделяют фибропластический, мембранозно-пролиферативный, мезангиопролиферативный, фокально-сегментарный, экстракапиллярный и непролиферативный гломерулонефрит.
Симптоматика
Взрослым членам семьи важно иметь представление о том, как проявляет себя воспалитеьный процесс в почках. Характерными симптомами гломерулонефрита у детей могут быть:
- общее недомогание, тошнота;
- лихорадка;
- измененная моча (коричневатое обесцвечивание, вспенивание);
- отеки лица;
- головная боль;
- боль в области почек;
- повышенное чувство жажды (может указывать на интерстициальный нефрит).
Если ребенок страдает от таких симптомов, родители должны показать его врачу в тот же день. Клинические проявления болезни встречаются не у всех детей.
Осложнения
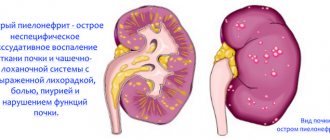
При несвоевременном лечении гломерулонефрит иногда перерастает в пиелит или пиелонефрит. У многих детей развивается нефритический синдром, который требует срочной диспансеризации.
Важно знать! Быстропрогрессирующий гломерулонефрит может преобразовываться в хроническую или острую почечную недостаточность, которая нередко заканчивается летальным исходом.
Клинические проявления гломерулонефрита у детей до года
Дети от рождения до года редко болеют гломерулонефритом. Если же патология всё-таки развивается, то симптомы весьма болезненны. Первое, что должно насторожить родителей или врача, — появление отёков у малыша, потемнение мочи и уменьшение её объёмов.
Нормы суточного объёма мочи у детей до года:
- 1 — 3 мес – 170 — 590 мл;
- 4 — 6 мес – 250 — 670 мл;
- 7 — 9 мес – 275 — 740 мл;
- 10 — 12 мес – 340 — 510 мл.
Однако бывают случаи латентного течения, при котором очень сложно распознать симптомы болезни у детей до года. Определить наличие заболевания при этом может помочь лишь анализ мочи, который покажет наличие в ней белка и эритроцитов. Ещё одним признаком наличия патологии выступает повышение артериального давления.
Помимо гломерулонефрита, существуют заболевания, сходные с ним по клиническим проявлениям. Например, признаки подобного воспаления у детей до года могут напоминать симптомы пиелонефрита. Поэтому необходимо помнить о том, что раннее обращение к врачу и тщательная диагностика играют важную роль в успехе проводимого лечения.
Классификация болезни
Заболевание имеет всего 2 основные формы течения:
- острую;
- хроническую.
Существует еще подострая форма течения, когда признаки болезни выражены слабо, но они проявляются быстрее, чем при хронической форме течения заболевания, но медленнее, чем при острой.
При остром клубочковом нефрите симптомы выражены ярко. Они беспокоят на постоянной основе и приводят к значительному ухудшению состояния ребенка. Болезнь быстро прогрессирует и через несколько дней или недель может привести к почечной недостаточности.
Хроническая форма течения гломерулонефрита развивается медленно, признаки болезни нарастают постепенно, они проявляются время от времени.
Через 15-20 дней значительно усиливаются, возникают симптомы почечной недостаточности, что приводит к значительному ухудшению состояния ребенка.
На фоне основного заболевания проявляются признаки почечной недостаточности, что приводит к смешиванию симптоматики.
Диагностика гломерулонефрита у детей
Диагноз острого гломерулонефрита у детей ставится на основании данных анамнеза, наличия перенесённой недавно инфекции, наследственной или врождённой патологии почек у близких родственников, а также характерной клинической картины, лабораторных и инструментальных исследований. Обследование ребёнка с подозрением на данную патологию проводится врачом педиатром и детским нефрологом (урологом).
Лабораторные методы диагностики включают общий и биохимический анализ крови и мочи, анализ мочи по Нечипоренко, пробы Реберга и Зимницкого. Из инструментальных обследований используются ультразвуковое исследование (УЗИ) и пункционная биопсия почек, которая выполняется с целью определения морфологического варианта гломерулонефрита, а также назначения адекватного лечения.
Кроме того, показаны консультации узких специалистов: врача генетика (для исключения наследственной патологии), детского офтальмолога (с осмотром глазного дна, чтобы исключить ангиопатию сосудов сетчатки), стоматолога (для обнаружения и санации очагов хронической инфекции) и отоларинголога.
Методы терапии
Лечение гломерулонефрита у детей проводится в несколько этапов, осуществляется в стационаре и требует определенного времени (от 2–3 месяцев).
Традиционное лечение
Для лечения маленького пациента могут потребоваться следующие медикаменты:
- Антибиотики широкого спектра действия: Пенициллин, Ампициллин, Эритромицин приводят к гибели патогенных микроорганизмов и купируют воспалительные процессы в тканях, применяются в лечении заболеваний мочеполовой системы.
- Диуретики (мочегонные средства): Фуросемид, Спиролактон, улучшают отток мочи, помогают избавиться от застойных явлений, выводят мочу, но при длительном применении приводят к развитию деминерализации организма.
- Кортикостероидные препараты (что погасить воспалительный процесс), чаще всего применяют Преднизолон, он оказывает комплексное действие на организм помогает справиться с воспалением, аллергией, выступает в качестве иммуностимулирующего препарата.
Лечение проводится в несколько этапов, начинается с соблюдения следующих правил:
- стоит полностью отказаться от соли;
- пить в сутки не больше 1 литра воды;
- соблюдать постельный режим на весь период лечения.
Еще назначают плазмоферез, диализ. Но проведение подобных процедур допустимо только в том случае, если значительно снижена функция почек. При поражении обоих органов и развитии тяжелых осложнений принимается решение о проведении трансплантации.
Народная медицина
При наличии клубочкового нефрита народные средства принимают только с разрешения врача. Они выступают в качестве вспомогательной терапии и направлены на уменьшение выраженности специфической симптоматики.
Больным не запрещается давать:
- Настой боярышника, готовят его по следующей схеме: 25гр сухого сырья заливают стаканом кипятка и настаивают 2 часа, после применяют по назначению.
- Сок черноплодной рябины: сок выжимают из свежих плодов, можно разбавить концентрат незначительным количеством воды.
- Отвар из коры дуба: 15 гр. сухого сырья измельчают в кофемолке, заливают 200 мл кипятка, 15 минут томят на водяной бане, процеживают и принимают порционно.
- Настой из плодов шиповника: сухие ягодки измельчают в блендере или кофемолке заливают кипятком (на 25гр. порошка потребуется 250-300 мл воды) потом процеживают и принимают порционно на протяжении всего дня.
Если врач разрешит, то отвары трав можно давать ребенку на протяжении длительного периода времени. Что поможет компенсировать его состояние.
Лечение гломерулонефрита у детей
В случае выраженных проявлений гломерулонефрита у детей показано стационарное лечение с соблюдением постельного режима и диеты с ограничением белка и соли, необходимое вплоть до исчезновения отёков и восстановления нормального объёма выводимой из организма жидкости.
В остром периоде заболевания назначается антибиотикотерапия. Коррекцию отёчного синдрома проводят при помощи мочегонных средств, артериальное давление нормализуют гипотензивными препаратами. Также применяются глюкокортикостероиды, а при тяжёлых формах хронического процесса — иммуносупрессоры.
При выраженном нефротическом синдроме с целью профилактики тромбозов назначаются антикоагулянты и антиагреганты. При сильном повышении уровня мочевины, креатинина и мочевой кислоты в крови, которое сопровождается мучительным зудом и иктеричностью (желтушностью) кожи, может применяться гемодиализ.
После выписки ребёнок должен находиться на диспансерном учёте у детского нефролога и педиатра в течение пяти лет, а при рецидивах заболевания — пожизненно. Рекомендуется санаторно-курортное лечение. Профилактическая вакцинация строго противопоказана.
Патологические изменения в почках бывают настолько существенными, что у ребёнка может наступить хроническая почечная недостаточность, в результате чего ему будет показана пересадка органа.
Лечение
Детский гломерулонефрит можно лечить при помощи таких консервативных методик:
- приём лекарственных препаратов;
- соблюдение диетического питания;
- строгий постельный режим, вплоть до полного выздоровления;
- осуществление ЛФК при гломерулонефрите – комплекс упражнений назначается в индивидуальном порядке для каждого пациента.
Медикаментозное лечение острого гломерулонефрита у детей включает в себя:
- мочегонные средства;
- антибиотики;
- лекарства для снижения АД;
- цитостатики;
- гормональные вещества;
- препараты для снижения вязкости и улучшения свёртываемости крови;
- витаминотерапию.
Также не последнее место занимает диета ребёнка при гломерулонефрите – всем пациентам показано соблюдение правил диетического стола №7, основные правила которого направлены на:
- ограничение жидкости – пить разрешается не больше 600 миллилитров в сутки;
- снижение потребления белков;
- исключение из рациона соли.
При остром диффузном гломерулонефрите нередко прибегают к:
- процедуре гемодиализа;
- хирургическому вмешательству – операция подразумевает трансплантацию донорского органа.
Профилактика
Для того чтобы не допустить развитие у детей гломерулонефрита, следует своевременно лечить любые инфекционные и аллергические заболевания, ограничить потребление соли, избегать переохлаждения или перегрева организма, а также регулярно посещать педиатра.
Немаловажное значение имеет повышение сопротивляемости организма ребёнка к инфекциям: сбалансированное питание, приём витаминов, закаливание и другие способы укрепления иммунитета.
Классификации заболевания
- По механизму развития болезни – первичное и вторичное воспаление;
- По факторам возникновения – инфекционный и неинфекционный;
- По продолжительности течения – хроническая и острая формы заболевания.
- По месту распространения – очаговый и диффузный.
- По месту локализации – в сосудах или капиллярах.
- По типу морфологии – мембранозный, мезангиопролиферативный, мезангиокапиллярный, фокально-сегментарный.
- По форме развития – мочевой синдром, отечный, с проявлением высокого давления и комбинированный.
Вероятные осложнения и профилактика
Само по себе заболевание считается очень тяжелым и излечивается не так часто. Самым распространенным осложнением является переход гломерулонефрита в хроническую форму. Если верить статистике, это происходит почти в половине клинических случаев.
Можно выделить и иные последствия, представляющие опасность не только для здоровья, но и жизни пациента:
- развитие острой сердечной недостаточности (3-4%);
- развитие острой почечной недостаточности (1-2%);
- инсульт;
- нарушение зрительной активности в острой форме;
- дисплазия почки. Снижение темпов роста почки, уменьшение органа в размерах по отношению к возрастной норме.
Как обезопасить ребенка?
Как и любые другие заболевания, рассматриваемый недуг легче предупредить, чем излечить. Поэтому профилактика гломерулонефрита, особенно у детей, очень важна.
Самой первой профилактической мерой является предупреждение инфекционных заболеваний, которые могут стать причиной развития гломерулонефрита у детей. Для этого необходимо:
- сбалансировать питание с достаточным количеством витаминов и минералов;
- практиковать частые прогулки на свежем воздухе;
- обеспечить достаточную двигательную активность, занятия спортом;
- использовать аптечные витаминные комплексы в период простудных заболеваний;
- не допускать переохлаждения.
Самой действенной профилактикой считается адекватное антибактериальное лечение заболеваний, вызванных стрептококками (тонзиллит и другие).
При развитии прочих инфекционных патологий своевременное и эффективное лечение резко понижает вероятность развития отклонений в работе почек. Инфекционные заболевания просто не успевает оказать воздействие на почечную структуру.
Правильное питание в период развития инфекционного заболевания также является действенной профилактикой. Оно не должно быть таким строгим, как в случае с самим гломерулонефритом, но, в первую очередь, необходимо снизить нагрузку на почки за счет ограничения количества соли и белков животного происхождения.
Почечная патология, вызванная гломерулонефритом, считается очень опасным недугом, но при правильном подходе в диагностике и лечении шансы благоприятного исхода в борьбе с заболеванием увеличиваются в разы. Соблюдайте все рекомендации лечащего врача, регулярно проходите обследования, вовремя лечите инфекционные заболевания и можете не беспокоиться о развитии неприятной болезни у ребенка.
Симптомы заболевания
Симптомы гломерулонефрита начинаются внезапно. Частыми жалобами являются:
- боль в области поясницы, которая обусловлена увеличением размеров почки и сдавлением нервных окончаний;
- снижение диуреза (суточного выделения мочи) из-за уменьшения клубочковой фильтрации;
- артериальная гипертензия — возникает вследствие увеличения синтеза ренина в ответ на уменьшение кровотока в почках;
- отёки в области лица и голеней — появляются из-за задержки жидкости в организме;
- увеличение температуры тела;
- головная боль как следствие повышения внутричерепного давления;
- одышка вследствие нефрогенного отёка лёгких и сердечной недостаточности;
- слабость, утомляемость.
При быстропрогрессирующем гломерулонефрите клиника развивается молниеносно. Быстро снижается функция почек с нарастанием уремии (интоксикации организма продуктами собственности жизнедеятельности) и почечной недостаточности.
При любых жалобах ребёнка, которые дают повод подозревать нарушения деятельности почек, следует немедленно посетить врача (сначала педиатра, затем он направит к урологу или нефрологу) для диагностики и назначения лечения.
Диагностика
Острым гломерулонефритом или хроническим, может заболеть абсолютно любой человек, даже во взрослом возрасте. Однако, в случае с детьми – они выздоравливают намного быстрее. И, прежде чем начинать лечение, необходимо пройти диагностику.
Сначала проверяются анализы мочи. В ней определяют содержание белка, эритроцитов, лейкоцитов и прочих веществ. Следом врачи находят удельный вес мочи. Также, необходимо сдать кровь. Ее проверяют на наличие антител к стрептококку, а также на белок.
На следующем этапе диагностики проверяют почки и глазное дно, делают ЭКГ. Кроме того, врачи могут назначить процедуру ангиренографии радиоизотопной, а также взять ткань почки на анализы. Длительность лечения и методы определяет только врач после тщательной диагностики.