Гломерулонефрит – это группа заболеваний почек, которые сопровождаются поражением клубочкового аппарата почек с участием аутоиммунных механизмов. При этом нарушается фильтрационная функция, что приводит к развитию характерной клинической картины.
Именно гломерулонефрит является основной причиной возникновения хронической почечной недостаточности, которая требует пересадки почки или проведения сеансов гемодиализа. Но какие формы заболевания наиболее часто встречаются в популяции? Какая его клиническая картина? И какие признаки дает гломерулонефрит почек на УЗИ? Об этом всем в нашей статье.
Что такое гломерулонефрит
Содержание статьи
Гломерулонефрит (ГН) — воспаление почек, затрагивающее почечные клубочки (гломерулы), канальцы и интерстициальную (соединительную) ткань почек. Это иммунное заболевание, поэтому очень сложно поддается лечению.
Гломерулонефрит бывает самостоятельным заболеванием или связанным с системными заболеваниями — инфекционным эндокардитом, геморрагическим васкулитом, красной волчанкой и др.
Болезнь долго течет бессимптомно. Когда больной понимает, что с почками что-то не так, и обращается к врачу, оказывается, что пораженные органы не справляются со своей функцией. Ситуация приводит к инвалидности, обрекая человека на пожизненную привязку к аппарату «искусственная почка» или ожиданию донора для пересадки органа. Этого можно избежать, если после перенесенной инфекции посетить уролога, сдать анализы и сделать УЗИ почек.
Диагностика
Лабораторные данные
• В крови — умеренное повышение СОЭ (при вторичном ХГН возможно выявление значительного повышения, что зависит от первичного заболевания), повышение уровня ЦИК, антистрептолизина О, снижение содержания в крови комплемента (иммунокомплексный ХГН), при болезни Берже выявляют повышение содержания IgA.
• Снижены концентрации общего белка и альбуминов (существенно — при нефротическом синдроме), повышены концентрации a 2 — и b — глобулинов, гипогаммаглобулинемия при нефротическом синдроме. При вторичных ХГН, обусловленных системными заболеваниями соединительной ткани (волчаночный нефрит), g — глобулины могут быть повышены. Гипер — и дислипидемия (нефротическая форма).
• Снижение СКФ, повышение уровня мочевины и креатинина, анемия, метаболический ацидоз, гиперфосфатемия и др. (ОПН на фоне ХПН или ХПН).
• В моче эритроцитурия, протеинурия (массивная при нефротическом синдроме), лейкоцитурия, цилиндры — зернистые, восковидные (при нефротическом синдроме).
Инструментальные данные • При УЗИ или обзорной урографии размеры почек нормальны или уменьшены (при ХПН), контуры гладкие, эхогенность диффузно повышена • Рентгенография органов грудной клетки — расширение границ сердца влево (при артериальной гипертензии) • ЭКГ — признаки гипертрофии левого желудочка • Биопсия почек (световая, электронная микроскопия, иммунофлюоресцентное исследование) позволяет уточнить морфологическую форму, активность ХГН, исключить заболевания почек со сходной симптоматикой.
Диагностика. При уменьшении диуреза, появлении тёмной мочи, отёков или пастозности лица, повышении АД (может быть норма) проводят комплекс исследований: измерение АД, общий ОАК, ОАМ, определение суточной протеинурии, концентрации общего белка и оценивают протеинограмму, содержание липидов в крови. Углублённое физикальное и клинико — лабораторное обследование направлено на выявление возможной причины ХГН — общего или системного заболевания. УЗИ (рентгенография) почек позволяет уточнить размеры и плотность почек. Оценка функции почек — проба Реберга–Тареева, определение концентрации мочевины и/или креатинина в крови. Диагноз подтверждают биопсией почки.
Дифференциальная диагностика: с хроническим пиелонефритом, острым гломерулонефритом, нефропатией беременных, хроническими тубуло — интерстициальными нефритами, алкогольным поражением почек, амилоидозом и диабетической нефропатией, а также поражением почек при диффузных заболеваниях соединительной ткани (в первую очередь СКВ) и системных васкулитах.
Группа риска
Острый гломерулонефрит поражает людей любого возрасто, но чаще болезнь встречается у молодых пациентов до 40 лет. Заболевание занимает 2 место среди осложнений инфекций мочевыводящих путей у детей.
По статистике гломерулонефрит — самая частая причина ранней инвалидизации из-за развития почечной недостаточности.
Особенно тяжело болезнь протекает у беременных. Поскольку при беременности мочевыделительная система несет повышенную нагрузку, женщинам, планирующим завести ребенка, рекомендуется пройти УЗИ почек для исключения скрыто протекающего нефрита.
Классификация по морфологическим признакам
Формы хронического гломерулонефрита согласно морфологическим признакам:
- Мембранозный (мембранозная нефропатия). Приводит к утолщению капиллярных стенок. Наиболее частой причиной заболевания становится вирус гепатита В, злокачественные опухоли и лекарственные препараты. К данной форме больше предрасположен мужчины. Прогноз благоприятнее у женщин. Менее чем у половины пациентов развивается почечная недостаточность.
- Мезангиально-пролиферативный. Встречается чаще всего. Проявляется расширением мезангии, а также отложением в ней и под эндотелием иммунных клеток. Последствия данной формы – гематурия и протеинурия, редко возникает гипертония и нефротический синдром.
- Фокально-сегментарный гломерулосклероз. Чаще является следствием ВИЧ инфекции, проявляется скоплением склерозных образований в капиллярных петлях. Прогноз самый неблагоприятный из всех морфологических форм ХГН. Болезнь сопровождается нефротическим синдромом, протенурией, эритроцитурией или артериальной гипертензией.
- Мезангиокапиллярный. Прогноз крайне неблагоприятный, заболевание практически не поддается терапии. При данной форме происходит пролиферация клеток мезангии с проникновением их в почечные клубочки. Существует взаимосвязь между данной формой и гепатитом С. Последствия – гипертония, нефротический синдром, хроническая почечная недостаточность.
- Фибропластический (склерозирующий). Включает в себя проявления предыдущих форм, но дополняется склеротическим поражением гломерункул.
Все формы требуют немедленного обследования и лечения.
Почему возникает гломерулонефрит: причин много
Причина гломерулонефрита — острые или хронические стрептококковые и др. инфекции: ОРВИ, пневмония, корь, ангина, скарлатина, тонзиллит, стрептодермия (инфекция кожи), ветряная оспа. Если первичная инфекция дополняется переохлаждением или нахождением в сыром климате (окопный нефрит), то вероятность тяжелого осложнения повышается в несколько раз. Это связано со сбоем иммунологических реакций, приводящим к нарушению кровоснабжения почек.
Урологи отмечают связь гломерулонефрита с токсоплазмозом (Toxoplasma gondii), менингитом (Neisseria meningitidis), стафилококком (Staphylococcus aureus). После вспышки стрептококковой инфекции гломерулонефрит возникает через 1-3 недели у 10-15% пациентов. Особенно часто его вызывают нефритогенные штаммы b-гемолитического стрептококка А.
В ответ на внедрение в организм чужеродных микроорганизмов организм вырабатывает вещества для их уничтожения. Но иногда по непонятным причинам иммунная система дает сбой, принимая на чужеродные вещества почечные клетки. Возникает воспалительный процесс, сопровождающийся поражением тканей и нарушением фильтрации мочи. Внутри почечных сосудов образуются микроскопические тромбы.
В моче появляется кровь (гематурия). Иногда ее бывает так много, что урина становится похожей на мясные помои. Но чаще, крови выделяется мало, и обнаружить ее можно только с помощью лабораторных методов.
Симптомы гломерулонефрита
Различают две формы болезни: острую и хроническую. Острый гломерулонефрит дает более яркие симптомы, хронический долгое время практически незаметен. Урологи отмечают, что ярче недуг проявляется у детей, чем у взрослых.
Острый гломерулонефрит
Острая форма дает как минимум три группы симптомов:
- проблемы с мочеиспусканием (микро- или макрогематурия, олигурия);
- отеки;
- гипертонические признаки.
Возможны два варианта течения: типичный (циклический) с яркой симптоматикой и латентный (ациклический) гломерулонефрит выражается постепенным началом и стертыми симптомами. Ациклический опасен из-за позднего диагностирования. Именно он чаще перетекает в хронический гломерулонефрит.
При острой форме болезни у больного повышается температура, появляется слабость, тошнота и боль в пояснице. Характерный симптом болезни – отёчность, особенно в области лица и шеи. Отек проявляется по утрам и постепенно проходит в течение дня. Уменьшается количество выделяемой мочи, которая приобретает красноватый оттенок.
Но, чаще всего симптомы болезни остаются смазанными. Небольшое повышение температуры и слабость люди списывают на недавно перенесенное заболевание. Отёчность тоже не всегда бывает выражена. Прибавление 3-4 кг взрослый человек, особенно страдающий лишним весом, часто не замечает, а слабовыраженный красноватый оттенок мочи тоже не вызывает подозрений.
Нефрит не вызывает интенсивных болей, лишь небольшую тяжесть в пояснице. Поэтому люди часто не обращаются к врачу, и болезнь переходит в хроническую форму.
У 60% больных начинает периодически повышаться давление, не сбивающееся обычными антигипотензивными препаратами. А у 85% наблюдаются проблемы с работой сердца и сосудов. Поэтому больные чаще приходят не к урологу, а к кардиологу или терапевту. Нефрит выявляется только после назначения анализов и УЗИ почек.
Хронический гломерулонефрит
Хронический гломерулонефрит дает 2 группы симптомов:
- нефротические признаки (нарушения мочеиспускания);
- гипертонические симптомы.
Не редкость смешанный тип синдромов — гипертонический плюс нефротический.
Также, как и при острой форме, возможно латентное течение и гематурический тип болезни, когда в моче содержатся эритроциты, а остальные симптомы практически незаметны.
Все формы гломерулонефрита рецидивируют, особенно часто в весеннее-осенний период после перенесенной стрептококковой инфекции.
Рекомендации пациентам с гломерулонефритом
Чтобы полностью излечиться от заболевания, необходимо чётко придерживаться всех рекомендаций лечащего врача. Поскольку часто именно диетотерапия и постельный режим на протяжении 2-5 недель являются залогом успешного лечения. Медикаментозная терапия в этом случае снимает лишь симптоматику болезни (нормализует давление, снижает отечность, увеличивает объем мочи).
После успешного лечения пациентам, перенесшим гломерулонефрит, как минимум на два года противопоказаны активные виды спорта, тяжелый физический труд, переохлаждение и перегрев, купание в водоёмах и работа с химикатами. По возможности показано санаторно-куррортное лечение.
У врачей есть поговорка, что «нефрит не болит». К сожалению, болезни почек, часто являющиеся осложнениями ОРВИ, ангины, скарлатины, и других инфекций, протекают стерто или бессимптомно. Особенно опасен гломерулонефрит — клубочковый нефрит, приводящий к инвалидности.
Осложнения и прогноз на излечение
В тяжелых случаях нефрит быстро прогрессирует, вызывая почечную недостаточность, сопровождающуюся сильнейшими отеками. Нарушение работы почек приводит к отравлению организма невыведенными шлаками. Возникают проблемы с работой других органов – сердца, печени, головного мозга.
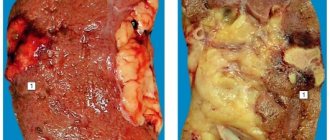
Вовремя не диагностированный и нелеченый гломерулонефрит переходит в хроническую форму и приводит к почечной недостаточности. Почки сморщиваются, уменьшаясь в размерах, и не могут полноценно выполнять свою функцию.
Если болезнь не лечить, можно получить:
- острую почечную недостаточность (в 1% случаев);
- острую сердечную недостаточность (2-3%);
- внутримозговое кровоизлияние и нарушения зрения;
- преэклампсию, эклампсию (острая почечная энцефалопатия);
- хронический гломерулонефрит.
При своевременном обращении к опытному урологу, симптомы острого гломерулонефрита — отеки, и артериальная гипертензия — проходят уже через 2-3 недели. Для полного выздоровления придется лечиться минимум 2 месяца.
Некроз почечных сосочков на УЗИ
Сосочки — это конусовидные верхушки пирамид почек. Они обращены к синусу и состоят из собирательных трубочек нефронов. Строение почки смотри здесь. Частые причины некроза почечных сосочков
- Нарушение кровоснабжения почечного сосочка вследствие отёка, воспаления и склеротических изменений в почке;
- Нарушение оттока мочи — моча скапливается в лоханке, растягивает её и сдавливает почечную ткань;
- Гнойно-воспалительные процессы в мозговом веществе почки;
- Воздействие токсинов на почечную паренхиму;
- Нарушение текучести крови.
Некроз сосочков обычно двусторонний. Существует две формы заболевания: папиллярная и медуллярная форма некроза сосочков пирамид. Пациенты с сахарным диабетом, серповидноклеточной анемией более подвержены некрозу сосочков почечных пирамид. Женщины страдают заболеванием в 5 раз чаще, чем мужчины.
| Фото. А – Папиллярный некроз сосочков почечных пирамид: 1 – сосочек не изменен, секвестрации нет; 2 – у основания сосочка образуется канал — это начало секвестрации; 3 – после полного отторжения сосочка кольцо вокруг него замыкается; 4 – отторгнутый сосочек выделился из чашечки в лоханку, на его месте небольшая полость с зазубренной поверхностью. Б — Отторгнутый папиллярный сосочек. В – Медуллярный некроз сосочков почечных пирамид: 1 — очаговые инфаркты во внутренней мозговой зоне; 2 – участки некротической ткани во внутренней мозговой зоне, слизистая оболочка сосочка не нарушена; 3 – слизистая оболочка у верхушки сосочка нарушена, часть некротических масс извергается в чашечку; 4 – продолжается выделение некротических масс в чашку и лоханку, полость в области пирамиды расширяется. Г — При медуллярном некрозе на месте отторгнутых некротических масс гипоэхогенные полости (С) с неровным краем, которые сообщаются с ЧЛК и ограничены дугообразными артериями. Легко спутать с гидронефрозом. Обратите внимание, при гидронефрозе увеличены все чашечки, а при медуллярной форме папиллярного некроза лишь некоторые значительно выделяются на общем фоне. | |||
| Фото. Медулярный некроз сосочков на УЗИ: А, Б, В — Во внутренней мозговой зоне почек формируются полости, некротические массы (стрелки) окружены гипоэхогенным кольцом. | |||
Жалобы при некрозе сосочков неспецифичны: температура, боли в пояснице или животе, высокое давление (от ишемии почек), нарушение мочеиспускания. В ОАМ протеинурия, пиурия, бактериурия, гематурия, низкий удельный вес мочи. У 10% больных с мочой выделяются некротические массы — серые, мягкой консистенции, слоистого строения, нередко содержат комочки солей извести. Это указывает на значительный деструктивный процесс в мозговом веществе почки. Нередко отвалившиеся сосочки закупоривают чашечки или мочеточники, что приводит к непроходимости и развитию гидронефроза.
| Фото. При папиллярном некрозе в просвете мочеточников (UR) можно увидеть гипер- или нормэхогенные образования без акустической тени, которые нарушают отток мочи и приводят к расширению дистальных отделов, — это некротические массы отторгнутых сосочков (стрелка). А — Верхняя треть мочеточника. Б — Средняя треть мочеточника. В — Нижняя треть мочеточника. | ||
При своевременном лечении прогноз благоприятный. После отхождения некротических масс раневая поверхность эпителизируется, функции почек восстанавливаются. В почечных пирамидах на месте исчезнувших сосочков формируются округлые или треугольные кисты. Если некротические массы отходят не полностью, то идет их кальцификация, и вокруг почечного синуса в области сосочков появляется гиперэхогенные включения. В некоторых случаях папиллярный некроз может привести к смерти вследствие острой почечной недостаточности.
| Фото. Папиллярный некроз на УЗИ. А — Пациент после трансплантации почки перенес некроз сосочков пирамид. На месте исчезнувших сосочков сформировались кисты. Б — У пациента перенесшего папиллярный некроз небольшие кисты по периферии синуса, которые содержат гиперэхогенные включения с акустической тенью. В — Папиллярный некроз у пациента с серповидно-клеточной анемией: на УЗИ в мозговом веществе почки множественные округлые и треугольные полости, которые сообщаются с ЧЛК; лоханка не расширена. | ||
Как диагностируется гломерулонефрит
Диагноз «острый гломерулонефрит» ставится на основании нескольких факторов:
- Перенесенное инфекционное заболевание в анамнезе;
- Клинические проявления — повышенное давление, отеки, нарушения мочеиспускания;
- Данные лабораторных исследований.
Уролог оценивает мочевой, отечный и гипертонический синдромы.
Больные сдают:
- Анализы мочи
(пробы Зимницкого и Реберга), в которых обнаруживают белок и следы крови. В анализе находят цилиндры-сгустки, состоящие из свернувшегося белка и других компонентов. Это своеобразные «слепки» канальцев почек, вымытые уриной. Важный симптом — микро- или макрогематурия, когда моча меняет цвет почти черный. Па первом этапе болезни в моче обнаруживаются свежие эритроциты, далее – выщелочные. Проба Зимницкого показывает никтурию, снижение диуреза и высокую относительную плотностью мочи. - Кровь из пальца
, в которой диагностируется повышение уровня лейкоцитов и ускорение СОЭ. Эти изменения указывают на воспалительный процесс. - Биохимию крови
. При гломерулонефрите обнаруживается резкое повышение остаточного азота, свидетельствующее о слабой работе почек. Диагностируются увеличение концентрации холестерина, креатинина, АЛТ и АСТ.
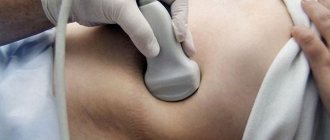
Уролог назначает УЗИ почек и УЗДГ почечных сосудов. Для подтверждения диагноза может назначаться биопсия почки.
Диагностика гломерулонефрита: анализы крови и мочи, УЗИ
Для того чтобы подобрать максимально эффективную тактику лечения, необходимо выявить природу заболевания (инфекционная/неинфекционная) и установить тяжесть его течения (насколько почки не справляются со своей функцией). Основными лабораторными исследованиями при диагностике гломерулонефрита являются:
- Общий анализ мочи. Здесь специалисты выявят уровень белка, что будет свидетельствовать о воспалительном процессе в мочевыводящей системе. Также в ходе проведения анализа лаборант определит концентрацию эритроцитов в моче больного. Их наличие свидетельствует о том, что имеется потеря крови вместе с мочой. Причем красные кровяные тельца можно как видеть невооруженным глазом в моче (макрогематурия), так и рассмотреть лишь под микроскопом (микрогематурия). Определение концентрации в моче белка и эритроцитов позволяют лечащему врачу скорректировать диету больного при гломерулонефрите. Диета будет направлена на снижение количества соли и белка, а также на коррекцию питьевого режима.
Важно: в течение острого периода болезни больной должен обязательно находиться на постельном режиме. Это позволит снять спазм сосудов и снизить давление. В результате нанизка на почки будет минимальной, и объем мочи увеличится. Это в свою очередь, нейтрализует отёки.
- Общий анализ крови при воспалительных процессах покажет повышенную СОЭ (скорость оседания эритроцитов).
- Кроме того, для диагностики природы заболевания будет выполнен биохимический анализ крови. И если будет установлено, что провокатором патологии стал стрептококк, то для лечения больного используют антибактериальную терапию.
Что показывает УЗИ почек при гломерулонефрите
Ультразвук показывает начинающуюся картину почечного склероза — контуры почек теряют четкость, а их ткань из-за воспаления становится плотной. Пирамидки, через которые выделяющаяся моча поступает в чашечно-лоханочную систему, выглядят слишком темными (гипоэхогенными).
При прогрессировании болезни почки сморщиваются. В норме их размер составляет:
- длина – 10,5-11 мм;
- ширина – 4,5-5 мм;
- толщина паренхимы – вещества, из которого состоит орган – 1,5-2,5 см.
При дистрофических изменениях, сопровождающих гломерулонефрит, почечная ткань съеживается. Почка становится неровной с участками втяжений. Вокруг пирамидок, фильтрующих урину, откладывается слой солей кальция, выглядящий на УЗИ, как белый ободок.
Чем дольше протекает болезнь, тем меньше становятся почки Их контуры окончательно «размываются» и органы становится тяжело распознать на фоне окружающей клетчатки. Внутренние почечные структуры становятся полностью неразличимы.
Нарушается и кровоснабжение органа, видимое на УЗИ и доплере, как обеднение сосудистого рисунка и общее снижение кровотока.
Лечение гломерулонефрита
Болезнь, особенно поздно диагностированная, лечится долго и тяжело. Больному назначают противовоспалительные препараты, антибиотики, гормоны. Во время лечения важно соблюдать строгую бессолевую диету. Показателем успешности лечения служат улучшение общего состояния, нормализация лабораторных показателей и исчезновение на УЗИ признаков острого воспаления.
К сожалению, гломерулонефрит, особенно хронический, часто рецидивирует после очередной простуды или просто в межсезонье. Поэтому страдающим им людям нужно периодически сдавать анализы и проходить УЗИ почек и надпочечников.
Если ультразвук покажет, что дистрофические изменения в почках приостановились, можно считать, что человек поборол неприятную болезнь.