Что такое почечная недостаточность?
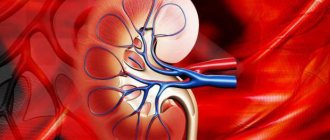
Это ухудшение или прекращение функционирования почек.
Нарушение её работы связано с различными заболеваниями.
Почки при этом не могут образовывать, фильтровать, выделять мочу.
Это не самостоятельная болезнь, а патологическое состояние, которое является спутником различных заболеваний. В том числе и не имеющих отношения к почкам.
Патология влияет не только на их работоспособность, но и на организм в целом. Встречается как у мужчин, так и у женщин. Но в связи с анатомическими особенностями, по проявлению, характеру течения отличается у разных полов.
Причины возникновения почечной недостаточности
Острую почечную недостаточность (сокращенно ОПН) в 60% случаях провоцируют хирургические вмешательства, повреждения. В 2% – беременность.
Причины острой почечной недостаточности:
- проблемное мочеиспускание;
- новообразования;
- болезни печени;
- воспаление почек;
- нехватка воды в организме (дегидратация);
- быстрое понижение давления;
- нарушение функций сердечно – сосудистой системы;
- аутоиммунные заболевания (волчанка,миастения, аутоиммунный тиреоидит и т.д.)
- закупорка мочеточника;
- массовое разрушение кровяных тел;
- интоксикация.
Хроническое течение пиелонефрита, гломерулонефрита чаще всего провоцирует ХПН (хроническая почечная недостаточность).
Причины хронической почечной недостаточности:
- болезни почек;
- несоблюдение дозировки лекарственных средств;
- заболевания, провоцирующие закупорку мочевыводящих путей;
- интоксикация;
- длительные заболевания, вызывающие повреждение почек.
Провоцирующие факторы
Самыми распространёнными провоцирующими факторами синдрома нарушения всех функций почек являются:
- наркомания;
- сахарный диабет;
- злокачественные новообразования;
- ожирение;
- алкоголизм;
- возрастные изменения;
- курение.
Детально о почечных пробах
Рассмотрим более подробно нарушения показателей анализа:
- Креатинин. Значение относительно стабильное. У пациентов, страдающих болезнями почек, уровень данного элемента указывает на объемность и активность мышц в целом. Повышение уровня креатина в крови. Свидетельствует о почечной недостаточности хронического характера, гломерулонефрите, камнях в почках, стенозе артерий, диабете, гипертензии артерий, употреблении медицинских препаратов, способных разрушать почки. Говорит об острой недостаточности почек – шоковом состоянии от потери крови, быстром обезвоживании. Случается такое от гигантизма и акромегалии, существенного повреждения мышечных тканей. Увеличение показателя может происходить от большого количества потребляемого мяса и значительных нагрузок физического характера, снижение уровня креатинина в крови подтверждается недостаточность почек, понижение мышечной массы, увеличение тока крови по почкам, беременность.
- Мочевина. Может увеличиться от соблюдения мясной диеты и на начальной стадии голодания, при хронической недостаточности почек, в некоторых состояниях, способствующих увеличению креатинина. Но мочевина подтверждает не остроту процесса, а его длительность.
- Мочевая кислота. Растет во время подагры, хронических болезней почек, голодания, алкоголизма. Отклонения в показателях могут быть выявлены после приема определенных медицинских препаратов.
Типы и стадии почечной недостаточности
Различают 2 формы почечной недостаточности:
- острую почечную недостаточность (ОПН);
- хроническую почечную недостаточность (ХПН).
ОПН – это резкое ухудшение работы почек. Процесс связан с внезапным торможением, приостановлением вывода продуктов метаболизма из организма. Количество выделяемой урины резко уменьшается, или отсутствует вовсе.
ХПН – это медленное уменьшение количества функционирующих структурных единиц органа. На начальном этапе симптомы могут не проявляться. Синдром провоцирует непоправимые процессы в организме. Происходит уничтожение тканей почек. Образуется вследствие хронических заболеваний почек. Устанавливается при выполнении соответствующих исследований.
Острую почечную недостаточность разделяют на:
- преренальную; Связана с кровообращением в почках. Ухудшается процесс мочеобразования. Бывает в половине случаев заболевания.
- ренальную; Болезненность ткани почек. Кровообращение при этом не нарушено, но плохо образуется моча.
- постренальную; Процесс образования урины не нарушен, но она не может стекать по мочеиспускательному каналу.
Острую почечную недостаточность могут спровоцировать как внешние, так и внутренние факторы. Чаще всего возникает у людей преклонных лет. При грамотно подобранном лечении функция почек полностью восстанавливается.
Хроническая почечная недостаточность не является болезнью. Это синдром, с множеством признаков, показывающих снижение работоспособности почек.
Используют разные классификации стадий ХПН. Наиболее распространная связана с состоянием больного.
Стадии прогрессирования ХПН:
- латентная;
- компенсированная;
- интермиттирующая;
- терминальная.
- На 1-й стадии часть нефронов начинает погибать, а остальные начинают активно работать. В результате изнуряют себя. Симптомыпроявляются редко. Могут быть некоторые изменения в мочеиспускании.
- На 2-й – оставшиеся нефроны уже не могут справляться с фильтрацией. Состояния больного ухудшается. Он начинает быстро уставать.
- На 3-й – Самочувствие пациента заметно ухудшается. Кожный покров становится сухим. Учащается мочеиспускание.
- На 4-й – самая тяжелая форма. Кожа становится жёлтой. Больной постоянно хочет спать. Без соответствующего лечения человек погибает.
Биохимический анализ крови
Мочевина – при прогрессирующей почечной недостаточности достигает 70-90% остаточного азота (норма 50%). Может повышаться при любом состоянии, сопровождающемся увеличением интенсивности белкового обмена и катаболизма белков (лихорадка, острые и хронические нагноительные процессы, опухоли, обширные ожоги, травмы, оперативные вмешательства), а также при нарушениях водно-элетролитного баланса (обезвоживание при неукротимой рвоте и диарее, ограничении употребления жидкости, при мочегонной терапии)
Креатинин – значительно возрастает при острой и хронической почечной недостаточности. Не зависит от действия экстраренальных факторов, хотя может повышаться при выраженной деструкции мышечной ткани, массивном некрозе мышц, мышечной дистрофии.
Индикан – повышается только при терминальной почечной недостаточности
Мочевая кислота – повышается при острой и хронической почечной недостаточности и др. заболеваниях
Гипокалиемия, гипонатриемия, гипохлоремия, гипокальцемия – при полиурии у больных с хронической почечной недостаточностью, при полиурической фазе хронической почечной недостаточности, при схождении отеков, при применении мочегонных
В организме человека почки являются основным органом, который выводит из организма продукты белкового (азотистого) обмена. При подозрении на заболевание почек или для точного установления диагноза в венозной крови пациента исследуют уровень мочевины, креатинина, мочевой кислоты, индикана, пуриновых оснований.
Для анализа производится забор 10 мл венозной крови утром, натощак, но при неотложной необходимости анализ может выполняться в любое время суток. Кроме того, для исследования функции почек может производиться исследование кислотно-основного состояния крови и электролитов – калия, кальция, натрия, хлоридов, магния.
Эти анализы проводятся для установления функциональной активности почек, ведь при поражении тканей почек происходит уменьшение клеток, отвечающих за очищение крови (клеток клубочкового слоя) и в крови больного (сыворотке) накапливаются азотистые вещества – мочевина, креатинин, мочевая кислота, что свидетельствует о серьезном поражении почек.
При поражении канальциевого слоя почек, прежде всего, происходит изменение количества ионов электролитов (калия, кальция, магния, натрия, хлора).
Содержание мочевины в крови здорового человека составляет 3 -7 ммоль/л, ее уровень повышается при активном распаде мышечной ткани (ОПН), воспалительных заболеваний почек, которые сопровождаются хронической почечной недостаточностью. Креатинин является показателем, который более точно отражает почечную функцию и его уровень повышается в тех же случаях, что и мочевина сыворотки.
У здорового пациента объем клубочковой фильтрации примерно составляет мл/мин, а канальцевая реабсорбция (степень обратного всасывания полезных веществ из первичной мочи)%.
Биохимический анализ – понятие многокомпонентное, и просто так перечислять все показатели долго, да и незачем. Давайте лучше посмотрим, какие показатели и при каких заболеваниях нужны врачу, найдем нормы и поговорим о том, что означает отклонение от норм в каждом случае. Сразу заметим: приведены самые распространенные биохимические показатели, которые определяет любая лаборатория.
Нормальные показатели биохимического анализа крови колеблются в широких пределах и зависят от пола, возраста и даже вида деятельности.
Поэтому перед сдачей крови на анализ надо соблюдать некоторые правила:
- накануне не нужно активно заниматься физической деятельностью (спортом, огородом, уборкой и т. п.);
- лучше не употреблять пищу в течение 12 часов, а последний прием пищи сделать легким: без жирного, острого, копченого и, конечно, алкоголя.
Если вы обратитесь к врачу с таким жалобами, то, скорее всего, он порекомендует сдать анализ на гемоглобин, чтобы посмотреть, нет ли анемии. Гемоглобин определяют и в периферической крови (из пальца), но нормы тогда другие.
Уменьшение количества гемоглобина характерно для анемии, увеличение требует дополнительного обследования.
Конечно, при сахарном диабете в первую очередь определяют уровень глюкозы в крови.
Повышение уровня глюкозы свидетельствует о развитии сахарного диабета, а понижение позволяет заподозрить проблемы в работе поджелудочной железы либо передозировку сахароснижающих препаратов. Нужно сказать, что низкий уровень глюкозы крови более опасен для человека, чем высокий.
При этом его прямая фракция (прямой билирубин) должна быть менее 3,4 мкмоль в л.
У новорожденных нормальным считается уровень билирубина:
- 24–205 мкмоль в литре, но прямая фракция также не должна превышать 3,4 мкмоль/л.
Результаты трактуются так: повышение уровня билирубина за счет прямой фракции в сочетании с повышением уровня АсАТ свидетельствует о заболевании печени.
Повышение уровня этих показателей свидетельствует о заболевании почек либо о том, что они не справляются со своей работой (например, при отравлениях).
да.. тоже считаю, что каждый должен сам прежде всего озаботиться о себе..Предупредить легче..
Стараюсь раз в год сделать большинство анализов и выслушать комменты специалистов.
Я давно уже не сдавала анализы, боязно как-то, по-любому что-то , да найдут.
Найдут — и вылечите, а так- может появиться прогрессирующее скрытое заболевание. Что гораздо хуже.
Я это понимаю, но всё равно не иду в больницу.
Не дай, Бог, конечно, но зачем самой создавать повод людям, которые будут потом говорить: «Надо — же, у Елены, вон, какое заболевание обнаружили. » Прошу меня извинить.
Симптомы
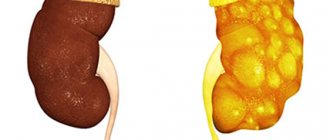
Почечная ткань погибает на разных этапах болезни не одинаково.
Поэтому выделяют несколько стадий прогрессирования хронической почечной недостаточности.
На каждой стадии появляются свои симптомы.
- Латентная стадия (скрытая) – симптомы отсутствуют. Пациентка не подозревает о патологии. Но при силовых нагрузках может возникнуть: вялость;
- сухость во рту;
- астения;
- сонливость;
- количество выделяемой мочи больше, чем обычно.
- головная боль;
- соломенный цвет кожных покровов;
Симптомы почечной недостаточности у мужчин
Прогрессирование аномального процесса отражается в виде симптомов. У мужчинывначале может возникнуть болевые ощущения во время мочеиспускания, снижение аппетита. Симптомы зависят от формы протекания недуга.
Симптомы ОПН у мужчин в зависимости от стадии:
- Первая стадия тошнота;
- бледный цвет лица, тела.
- сильное сокращение объёма выделяемой мочи;
- нормализуется процесс образования урины;
- возобновляется работа почек.
Симптомы ХПН у мужчин в зависимости от стадии:
- Скрытая стадия. Обычно симптомы отсутствуют. Может появиться усталость при силовых нагрузках. Исследование мочи показывает наличие белка.
- Компенсаторная стадия. Объём выделяемой урины увеличивается.
- Интермиттирующая стадия. Значительно ухудшается работоспособность почек. Стадия отличается: уменьшением аппетита;
- вялостью;
- сухостью кожи;
- чувством жажды;
- жёлтым цветом кожи.
Симптомы почечной недостаточности у женщин
Признаки почечной недостаточности у женщин связаны с тем, в какой степени было расстройство работы почки:
- Начальная степень – симптомов развития патологии нет, но в тканях уже идут изменения.
- Олигурическая стадия – симптомы начинают проявляться и прогрессировать. Появляется бессилие, одышка, медлительность, боли в области живота, таза, тошнота, сердечная аритмия. Снижается объём мочи, выделяемый в течение 24 часов. Учащается сердцебиение. Длительность – 1,5 недели.
- Полиурическая стадия – самочувствие пациентки улучшается. Урины становиться больше. Но могут развиться инфекционно-воспалительные заболевания мочевыделительной системы.
- Стадия реабилитации – Почки большей частью восстанавливают свою фильтрационную способность. Если во время острой формы почечной недостаточности пострадало внушительное количество структурных единиц, то полностью восстановиться орган уже не может.
В начале признаки почечной недостаточности у женщин можно даже не заметить. Но при воспалении возникают симптомы, каковые уже трудно пропустить.
Хроническая почечная недостаточность появляется вследствие прогрессирования острой формы.
Что показывает анализ?
Из показаний анализа устанавливаются уровни содержания определенных веществ, потом врач изучает показатели больного, составляет расшифровку:
- Мочевина. Это окончательный продукт процесса пищеварения, по которому определяется работоспособность почек. При необходимости выполняется последующее диагностирование на выявление болезней, возможных в органах мочеточной системы.
- Кислота мочевая. Удаляется вместе с мочой в результате расщепления белка и нуклеотидов сложной формы. Уровень ее содержания в крови не должен превысить нормального значения. Иначе это может стать подтверждением того, что организм поражен заболеваниями почек.
- Креатин. Его показатель считается наиболее важным. В случае нормального метаболизма элемент в полном объеме удаляется одновременно с мочой. Его накопление в крови в большом объеме вызывает патологию.
- Электролиты. Ряд химических элементов, которые содержатся внутри клеток. Это еще один немаловажный показатель работоспособности системы испускания мочи.
Малейшие несоответствия нормам считаются предпосылками к появлению серьезных болезней. Их следует выявлять и лечить на ранних стадиях.
Диагностика
Для того, чтобы начать лечение почечной недостаточноститребуется его диагностировать. Применяют следующие методы:
- биохимический анализ крови, анализ мочи (биохимический анализ может обнаружить изменения показателей мочевины, креатинина. Снижаются или возрастают показатели кальция, фосфора, калия и магния);
- рентген грудной клетки;
- ультразвуковое исследование (УЗИ);
- биопсия органа (биопсию делают, если возникают проблемы с определением верного диагноза);
- проба Реберга – Тареева (с помощью пробы Реберга – Тареева оценивают выделительную способность почек. Для этого метода нужно взять кровь, собрать мочу);
- ультразвуковая допплерография (УЗДГ почек проверяет кровообращение в сосудах);
- компьютерная томография;
- хромоцистоскопия (при хромоцистоскопии человеку внутривенно вводят красящую жидкость. Она придаёт необычный цвет урине и позволяет исследовать мочевой пузырь);
- общий анализ крови, мочи (ОАМ), (общий анализ крови может показать пониженную, повышенную численность форменных элементов крови, гемоглобина. В моче же будет присутствовать белок);
- магнитно-резонансная томография (МРТ);
- проба Зимницского (проба Зимницкого даёт возможность узнать объём выделяемой урины в течение дня и ночи. Для этого пациент собирает её 24 часа);
- электрокардиография (ЭКГ), (электрокардиография обязательна для всех пациентов, она позволяет узнать о проблемах, связанных с сердцем).
Методы лечения
Началом борьбы с ХПН всегда становится регуляция диеты и водно-солевого баланса
- Пациентам рекомендуется питание с ограничением потребления белка в пределах 60 грамм в сутки, преимущественным употреблением растительных белков. При прогрессировании ХПН до 3-5 стадии белок ограничивается до 40-30 г в сутки. При этом несколько повышают долю животных белков, отдавая предпочтение говядине, яйцам и нежирной рыбе. Популярна яично-картофельная диета.
- В это же время ограничивается потребление продуктов, содержащих фосфор (бобовых, грибов, молока, белого хлеба, орехов, какао, риса).
- Избыток калия требует уменьшить употребление черного хлеба, картофеля, бананов, фиников, изюма, петрушки, инжира).
- Больным приходится обходиться питьевым режимом на уровне 2-2,5 л в сутки (включая суп и запивание таблеток) при наличии выраженных отеков или некупируемой артериальной гипертензии.
- Полезно вести пищевой дневник, что облегчает учет белка и микроэлементов в еде.
- Иногда в рацион вводятся специализированные смеси, обогащенные жирами и содержащими фиксированное количество соевых белков и сбалансированные по микроэлементам.
- Пациентам наряду с диетой может быть показан заменитель аминокислот – Кетостерил, который обычно добавляют при СКФ менее 25 мл за минуту.
- Малобелковая диета не показана при истощении, инфекционных осложнениях ХПН, неконтролируемой артериальной гипертензии, при СКФ меньше 5 мл за минуту, повышенном распаде белка, после операций, тяжелом нефротическом синдроме, терминальной уремии с поражениями сердца и нервной системы, плохой переносимости диеты.
- Соль не ограничивают пациентам без выраженной артериальной гипертензии и отеков. При наличии этих синдромов соль ограничивают до 3-5 грамм в сутки.
Энтеросорбенты
Они позволяют несколько снизить тяжесть уремии за счет связывания в кишечнике и выведения азотистых шлаков. Это работает на ранних стадиях ХПН при относительной сохранности клубочковой фильтрации. Используются Полифепан, Энтеродез, Энтеросгель, Активированный уголь, Полисорб, Фильтрум СТИ.
Лечение анемии
Для купирования анемии вводят Эритропоэтин, стимулирующий выработку эритроцитов. Ограничением к его применению становится неконтролируемая артериальная гипертензия. Так как на фоне лечения эритропоэтином может возникнуть дефицит железа (особенно у менструирующих женщин) терапию дополняют пероральными препаратами железа (Сорбифер дурулес, Мальтофер и др. см. препараты железа при анемии).
Нарушение свертываемости крови
Коррекция нарушений свертывания крови проводится Клопидогрелем. Тиклопедином, Аспирином.
Лечение артериальной гипертензии
Препараты для лечения артериальной гипертензии: ингибиторы АПФ (Рамиприлом, Эналаприлом, Лизиноприлом) и сартанами (Валсартаном, Кандесартаном, Лозартаном, Эпрозартаном,Телмизартаном), а также Моксонидином, Фелодипином, Дилтиаземом. в комбинациях с салуретиками (Индапамидом, Арифоном, Фуросемидом, Буметанидом).
Нарушения обмена фосфора и кальция
Его купируют Карбонатом кальция, препятствующим всасывание фосфора. Недостаток кальция – синтетическими препаратами витамина Д.
Коррекция водно-электролитных нарушений
проводится так же, как лечение острой почечной недостаточности. Основное – это избавление пациента от обезвоживания на фоне ограничения в рационе воды и натрия, а также устранение закисления крови, которое чревато выраженными одышкой и слабостью. Вводятся растворы с бикарбонатами и цитратами, Натрия гидрокарбонат. Также используется 5% раствор глюкозы и Трисамин.
Вторичные инфекции при ХПН
Это требует назначения антибиотиков, противовирусных или противогрибковых препаратов.
Гемодиализ
При критичном снижении клубочковой фильтрации очищение крови от веществ азотистого обмена проводят методом гемодиализа, когда шлаки переходят в диализный раствор через мембрану. Чаще всего используется аппарат «искусственная почка”, реже проводится перитонеальный диализ, когда раствор заливается в брюшную полость, а роль мембраны играет брюшина. Гемодиализ при ХПН проводится в режиме хронического.Для этого пауциенты ездят на несколько часов в день в специализированный Центр или стационар. При этом важно своевременно подготовить артерио-венозный шунт, который готовят при СКФ 30-15 мл в минуту. С момента падения СКФ менее 15 мл диализ начинают у детей и пациентов с сахарным диабетом, при СКФ менее 10 мл за минуту диализ проводят у прочих пациентов. Помимо этого показаниями к гемодиализу будут:
- Выраженная интоксикация азотистыми продуктами: тошнота, рвота, энтероколит, нестабильное АД.
- Резистентные к лечению отеки и электролитные нарушения. Отек мозга или отек легкого.
- Выраженное закисление крови.
Противопоказания к гемодиализу:
- нарушения свертываемости
- стойкая выраженная гипотония
- опухоли с метастазами
- декомпенсация сердечнососудистых болезней
- активное инфекционное воспаление
- психическое заболевание.
Пересадка почки
Это кардинальное решение проблемы хронической почечной болезни. После этого пациенту пожизненно приходится использовать цитостатики и гормоны. Встречаются случаи повторных пересадок, если по какой-то причине трансплантат отторгается. Почечная недостаточность при беременности на фоне пересаженной почки не является показанием для прерывания вынашивания. беременность может быть выношена до необходимого срока и разрешается, как правило, кесаревым сечением на 35-37 неделях.
Таким образом, Хроническая болезнь почек, заменившая на сегодня понятие “хроническая почечная недостаточность”, позволяет врачам более своевременно увидеть проблему (часто когда внешние симптомы еще отсутствуют) и отреагировать началом терапии. Адекватное лечение способно продлить или даже спасти пациенту жизнь, улучшить его прогноз и качество жизни.
Лечение
Лечение почечной недостаточности у мужчин и женщин проходит только под контролем врача нефролога либо уролога в больнице. В начале производят мероприятия, сосредоточенные на ликвидацию причин, восстановление саморегуляции, нарушения функций организма.
При острой форме человека могут поместить в реанимационное отделение. Здесь проводят противошоковую терапию, борются с отравлением, обезвоживанием.
При хронической форме выписывают мочегонные средства, вводят солевые растворы. Во время лечения пациент соблюдает диету. Лечат болезни, ставшие причиной синдрома.
В сложных случаях рекомендуется пересадка органа.
Медикаментозное лечение
Симптомы и лечение связаны состоянием человека.
В зависимости от результатов анализа, самочувствия пациента назначают антибактериальные, гормональные, мочегонные препараты.
Производят: гемосорбцию, перитонеальный диализ, переливание крови, гемодиализ, плазмаферез.
Все медикаменты принимаются только под наблюдением специалиста. Самолечение может привести к летальному исходу.
Список лекарственных препаратов, назначаемых при почечной недостаточности:
- Тикарциллин;
- Лозартан;
- Мальтофер;
- Допамин;
- Эповитан;
- Полисорб;
- Кокарбоксилаза-Эллара;
- Эноксацин;
- Маннит;
- Амикацин;
- Эналаприл;
- Полифепан;
- Реоглюман;
- Эритромицин;
- Цефрадин;
- Ренагель;
- Трометамол;
- Фуросемид;
- Цефазолин;
- Энтеродез;
- Эпоэтин;
- Мезлоциллин.
Используются сорбенты, лекарства для лечения артериальной гипертензии, малокровия, обменных процессов и т.д.
Хирургия
Если во время почечной недостаточности лечение не показало результатов, почка уже потеряла способность к фильтрации, больному требуется пересадка почки. Это происходит на последней стадии недуга.
Её пересаживают от живого человека, или мёртвого. Реципиент или донор могут жить и с одной почкой.
После оперативного вмешательства больной принимает лекарственные средства, направленные на снижение защитных сил организма. Это производится для того, чтобы организм реципиента не отторгал пересаженный орган.
Гемодиализ и перитонеальный диализ
Гемодиализ – это искусственное очищение крови с помощью аппарата. Его назначают, если другими способами уже невозможно помочь пациенту.
После процедуры самочувствие больного улучшается, но на короткое время.
Перитонеальный диализ – способ очистки крови от токсинов. Он базируется на фильтрационной способности брюшины.
Во время этого процесса в брюшную полость вводят очищающую жидкость. Она забирает в себя все токсины. После этого её выводят.
Что такое полиурия
Полиурия заболеванием не является, это симптом, который может объясняться физиологическими причинами или нарушением функции почек. В норме за сутки почки отфильтровывают 150 литров первичной мочи, 148 из которых всасываются обратно в кровь благодаря работе почечных нефронов. Если механизм реабсорбции нарушается, это приводит к повышенному попаданию мочи в мочевой пузырь.
У здорового человека почки выводят лишнюю воду и соли, в итоге обеспечивая постоянный состав и количество жидкости в организме. Объем мочи складывается из влаги и солей, поступивших с пищей, минус потери воды через кожу в виде пота. Потребление жидкости сильно отличается у разных людей, а также меняется в зависимости от времени года, пищи, физических нагрузок. Поэтому точной границы, которая отделяет чрезмерное выделение мочи от нормы, не установлено. Обычно говорят о полиурии при увеличении диуреза выше 3 литров.
Профилактика
- Для того, чтобы избежать серьезных проблем со здоровьем, при любых симптомах необходимо своевременно пойти к нефрологу.
- Нельзя приминать лекарства без назначения специалиста. Некоторые из них могут влиять на работу почек. Своевременно пить те препараты, которые назначил врач.
- Если есть такие болезни, как артериальная гипертония, гломерулонефрит, сахарный диабет нужно регулярно проходить обследования.
- Не употреблять спиртные напитки, наркотические вещества.
Клинические картины каждой стадии
В первой стадии симптомы зависят от основной патологии, артериальной гипертензии или сахарного диабета. У пациента наблюдается повышенное давление. Необходимо выявить причину и устранить все факторы, влияющие на функцию на нарушение работы почек.
Для второй стадии характерно повышение дегидратации и инфицирование мочеполовых путей. Часто отмечается нехватка витамина D, стимулирующего секрецию паратиреоидного гормона и паращитовидных желез. Часто у пациента возникает анемия из-за снижения выработки эритропоэтина почками.
Для третьей стадии частым явлением становится никтурия, полиурия, частые позывы к мочеиспусканию и постоянная жажда. Большинство пациентов жалуется на высокое давление и анемию, вызывающую слабость, сильную утомляемость и низкую физическую активность.
Ещё по теме: Симптомы хронического гломерулонефрита с изолированным мочевым синдромом
4 стадия ХПН отмечена ощутимыми симптомами, изматывающими пациента. Со стороны желчного желудочно-кишечного тракта отмечается дискомфорт, тошнота, нарушение аппетита, частая рвота. У 80% больных отмечается высокое давление, а также сердечная недостаточность и возникновении гипертрофии в левом желудочке сердца.
Пятая стадия, уремия, затрагивает все системы и органы. Пациенту требуется почечная терапия заместительного типа или трансплантация почки. При этом происходит регресс симптомов терминальной почечной недостаточности.
Прогноз на выздоровление
Всё зависит от положения больного, стадии синдрома. При острой почечной недостаточности без осложнений 90% людей благополучно выздоравливают.
При возникновении осложнений смерть наступает в 25-50% случаях. Наиболее распространённые причины кончины: заражение крови (сепсис), поражение нервной системы, проблемы с кровообращением.
В случае хронической почечной недостаточности смертность зависит от возраста пациента, состояния его организма, заболеваний, по причине которых произошли проблемы с фильтрацией. Пересадка органа, искусственное очищение крови позволили уменьшить количество погибающих.
По статистике 600 европейцев из одного миллиона поражает этот недуг. Количество пациентов каждый год увеличивается на 10 – 12%. Люди в возрасте болеют в 5 раз чаще.
У мужчин более длинный мочеиспускательный канал, поэтому почечная недостаточность у них встречается реже, чем у женщин.
Почему повышаются почечные показатели крови?
Очень много информации могут обеспечить данные крови, и если повышены почечные показатели, можно по комплексу анализов оценить функционирование этого органа.
Именно биохимические данные крови могут рассказать, справляются ли почки со своим назначением очищать организм от шлаков. В большинстве случаев почечные пробы сдаются с печеночными.
Назначаются в первую очередь в том случае, если:
- Имеются заболевания почек, чтобы можно было контролировать их функции и вовремя заметить отклонения. Прежде всего это касается тех больных, которые находятся на медицинском учете с хроническим пиелонефритом, сахарным диабетом, гломерулонефритом, повышенным давлением.
- Имеются наследственные патологии, связанные с болезнью почек.
- Отмечаются все признаки заболевания почек, к которым относятся отеки, поясничные и головные боли, повышенное давление.
- Были назначены сильнодействующие препараты, негативно влияющие на этот орган;
- Беременность, во время которой почки работают в усиленном режиме и могут воспалиться.
В почечных показателях присутствуют 3 основных группы данных. Это данные анализов на креатинин, мочевая кислота и мочевина. Именно по их показателям определяют, как почка работает.
Все 3 компонента являются продуктами обмена, и с помощью почки они из организма выводятся вовремя, если, конечно, почка здорова, но стоит этому органу дать слабинку, как концентрация этих веществ тут же ощутимо возрастает, тогда можно определить, что у человека почечная недостаточность. Особенно по уровню креатинина можно поставить этот диагноз и диагностировать работу почек.
Креатинин конечный продукт в процессе метаболического распада креатинфорсфата. Это такое соединение, которое необходимо, чтобы вовремя дать энергию мышцам, когда они сокращаются.
Креатинин должен производиться постоянно, имея стабильную концентрацию, он всецело зависит от объема мышечной массы. Вот почему у мужчин его количество обычно выше, чем у женщин.
Прибавляется возраст — увеличивается и концентрация вещества в крови. И при чтении анализа этот фактор учитывается. Происходит это вследствие атрофии мышц.
Креатинин выводится вместе с мочой, обратного всасывания быть не должно, а если нет патологий, он проходит фильтрацию в почечных клубочках и удаляется как ненужный отработанный материал. Если показатели крови сигнализируют, что креатинин высокий, значит, нарушена фильтрация почек.
Повышение показателей концентрации этого вещества может говорить о том, что есть вероятность таких заболеваний:
- Пиелонефрита в хронической стадии, поликистоза почек, мочекаменной болезни, стеноза почечной артерии.
- Болезней, возникших после приема медпрепаратов, оказывающих разрушительное действие на почки, например, диуретики, пенициллины и многие другие.
- Гигантизма и акромегалии, то есть болезней связанных с эндокринной системой.
- Повреждения мышц. Происходит чаще всего от физических воздействий при падениях, сильных ушибах, некрозах.
- Почечной недостаточности, вызванной кровотечениями и обезвоживанием.
Креатинин повышается тогда, когда происходит сильная физическая нагрузка. В первую очередь речь идет о спортсменах и бодибилдерах. Если в рацион включено большое количество мяса или продуктов с большим количеством белка, это вещество будет в организме больше нормы. Или человек решил поголодать, и организм начал использовать свой ресурс — белок, и его возросший распад спровоцировал повышение креатинина.
Необходимость проверить креатинин возникает, если нужно исследовать работу почек или проверить, в порядке ли скелетные мышцы. Кровь для лабораторного исследования нужно сдать с утра. За единицу измерения концентрации в крови берут микромоль на литр.
Если креатинин повышен, можно ощутить это по:
- болям в нижней части спины;
- моче, она может вырабатываться слишком активно, более 2 литров в сутки, или почти совсем не выводиться, и в ней присутствуют белок и эритроциты;
- повышенному давлению;
- сильным отекам;
- судорогам;
- одышке;
- постоянной усталости;
- анемии.
Для снижения вещества в крови обычно назначают те препараты, которые могут восстановить процессы распада белка. Если повышение не такое сильное, патологии органов не наблюдаются, необходимо наладить питание, обсудив проблему с диетологом. Необходимо уделить внимание питьевому режиму и правильно рассчитанной физической нагрузке.
Мочевина — низкомолекулярное соединение — начинает повышаться от мясной диеты или во время голодания, при почечной недостаточности и от тех же состояний, что и при высоком уровне креатинина. Но есть у них значительное отличие: повышенное присутствие мочевины говорит о длительных патологических процессах, а не об острых.
Появляется мочевина, когда в печени идет необходимый процесс обезвреживания аммиака, и фильтруется из крови в клубочках. Ее количество в плазме всецело зависит от скорости:
- собственного синтеза;
- клубочковой фильтрации;
- ренальной перфузии.
Она не имеет большой токсичности, но вместе с ней присутствуют производные гуанидина, а также ионы калия, они представляют угрозу в плане токсичности. Когда мочевина повышена, то начинают страдать ткани:
- центральной нервной системы;
- подкожной клетчатки;
- парехиматозных органов;
- миокарда.
Большое количество мочевины сопровождается интоксикацией. Причины ее возрастания следующие:
- катаболические состояния;
- много белка, который поступает в организм;
- кровотечения желудка, когда происходит всасывание белков и аминокислот;
- обезвоживание.
Мочевая кислота и цистатин С. Если показатели крови говорят о повышении мочевой кислоты, скорее всего, человек имеет такое заболевание, как:
- лейкоз;
- подагра;
- почечная недостаточность, хроническая форма;
- изменения в щитовидной железе;
- отравление;
- алкоголизм.
Показатели могут повышаться и после приема некоторых лекарств. В последнее время используют при анализе цистатин С. Он еще раньше креатинина реагирует на изменения организма, настолько является чувствительным. Самое лучшее его качество заключается в том, что он применяется для исследования в случаях, когда у пациентов больна печень, так как при многих болезнях печени те клетки, которые должны синтезировать креатинин, погибают.
В почечных показателях присутствуют 3 основных группы данных. Это данные анализов на креатинин, мочевая кислота и мочевина. Именно по их показателям определяют, как почка работает.
Креатинин конечный продукт в процессе метаболического распада креатинфорсфата. Это такое соединение, которое необходимо, чтобы вовремя дать энергию мышцам, когда они сокращаются.
Прибавляется возраст — увеличивается и концентрация вещества в крови. И при чтении анализа этот фактор учитывается. Происходит это вследствие атрофии мышц.
Креатинин повышается тогда, когда происходит сильная физическая нагрузка. В первую очередь речь идет о спортсменах и бодибилдерах. Если в рацион включено большое количество мяса или продуктов с большим количеством белка, это вещество будет в организме больше нормы. Или человек решил поголодать, и организм начал использовать свой ресурс — белок, и его возросший распад спровоцировал повышение креатинина.
Мочевина — низкомолекулярное соединение — начинает повышаться от мясной диеты или во время голодания, при почечной недостаточности и от тех же состояний, что и при высоком уровне креатинина. Но есть у них значительное отличие: повышенное присутствие мочевины говорит о длительных патологических процессах, а не об острых.
ВНИМАНИЕ! Вся информация на сайте является популярно-ознакомительной и не претендует на абсолютную точность с медицинской точки зрения. Лечение обязательно должно проводиться квалифицированным врачом. Занимаясь самолечением вы можете навредить себе!
Хроническая патология почек
Хроническая патология почек — повреждение работы органа, гибель клеток и снижение его нормальной функциональности на протяжении больше 3 месяцев. Подобные изменения в работе почечной системы приводят к полному нарушению органа и расстройства обмена веществ, нарушению кислотно-щелочного баланса и гомеостазу.
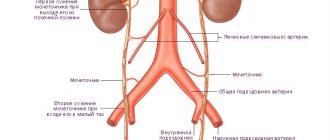
Почечная функция зависит от нескольких составляющих:
- почечный кровоток;
- фильтрация клубочков;
- почечные канальцы, выполняющие функцию секреции и реабсорбции ионов и воды.
В этой статье мы расскажем о степени почечной недостаточности, какая существует классификация и стадии заболевания.
- В основе ХПН лежит медленная гибель нефронов, которые являются главными рабочими клетками органа
- В основе ХПН лежит медленная гибель нефронов, которые являются главными рабочими клетками органа.
- В процессе отмирания клеток, оставшиеся здоровые нефроны работают с повышенной нагрузкой, вследствие чего они тоже подвергаются изменению и гибнут.
Почки обладают достаточно высокой компенсаторной способностью, не более 10% нефронов способны поддерживать водно-электролитный баланс.
- первичное повреждение почечных клубочков (хронический гломерулонефрит, гломерусклероз);
- первичное воздействие почечных канальцев (интоксикация ртутью, свинцом, гиперкальциемия хронической формы);
- вторичное поражение почечных каналов (пиелонефрит хронический);
- отклонения в развитии мочеиспускательной системы (аномалия строения мочеточников, гипоплазия, поликистоз почек);
- нефрит лекарственной формы;
- заболевания, вызывающие обструкцию мочевыводящих путей (опухоль, мочекаменная патология, уретра, аденома, рак простаты, мочевого пузыря);
- общие иммунопатологические процессы (системная красная волчанка, артрит ревматоидный, склеродермия);
- патологии, связанные с нарушением обмена веществ (сахарный диабет, подагра).
Классификация ХПН применяется для установления и назначения правильного лечения
Классификация ХПН применяется для установления и назначения правильного лечения. Именно стадии почечной недостаточности играют большую роль в лечении и прогнозировании патологии. В медицинской практике выделяют четыре стадии заболевания:
- латентная;
- компенсированная;
- интермиттирующая;
- терминальная.
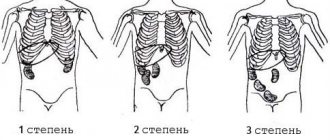
ХПН 1 степени (латентной) обусловлена небольшими клиническими проявлениями, скорость фильтрации клубочков снижается до уровня 60 мл/минуту. Временами может проявляться протеинурия.
Компенсированная степень ХПН 2 наступает при значительных условиях, в этот период увеличение мочевины и креатинина не наблюдаются.
Вследствие потери натрия могут быть электроплитные сдвиги, а количество мочи может увеличиться за счет уменьшения реабсорбации канальцев органа.
При ХПН 2 скорость фильтрации составляет 30 мл/мин, моча при этом не концентрированная. Интерметтирующая степень заболевания наступает при уменьшении уровня реабсорбации и СКФ (скорости фильтрации канальцев), такое состояние обуславливает увеличение показателей креатинина, мочевины и азота, а скорость фильтрации составляет 25 мл/мин.
В составе крови резко увеличивается показатель креатинина, мочевины, нарушается электроплитный баланс, обмен веществ и метаболический ацидоз.
Однако, не всегда стадии заболевания могут переходить друг в друга на протяжении длительного времени, а при отсутствии правильного лечения сразу наступает финальная стадия — терминальная.
При компенсированной стадии больной может ощутить быструю утомляемость, общее недомогание
Латентная стадия может протекать бессимптомно при условии отсутствия артериальной гипертензии либо симптоматика может носить легкий характер, не доставляющий дискомфорт больному. При компенсированной стадии больной может ощутить:
- быструю утомляемость, общее недомогание;
- снижение аппетита;
- приступы тошноты или рвоты;
- головную боль;
- отечность конечностей и лица.
По внешнему состоянию больного заметны вялость, постоянная усталость и апатия. Интерметтирующая стадия выражается в проявлении всех вышеописанных симптомов патологии. В процессе прогрессирования хронической почечной недостаточности наступает завершающая стадия терминальная. При правильном диагностировании данную стадию можно определить по следящим признакам:
- наличие желтоватого цвета лица;
- наличие аммиачного запаха со рта;
- потеря веса;
- образование атрофии подкожной клетчатки и мышц;
- шелушение эпидермиса, появление сухости, кровоизлияния и расчесы.
Стоит отметить, изменения и нарушения затрагивают все системы организма и проявляются в следующем:
- сердечная гипертрофия;
- уремический перикардит, тахикардия;
- внутреннее кровотечение и кровоизлияние;
- артериальная гипертензия.
Образование одышки и кашля
- образование одышки и кашля;
- отек легких;
- накопление жидкости в плевральной полости.
В результате повышенного выделения продуктов азотистого обмена, разрушается и поражается слизистая оболочка желудочно-кишечного тракта. К основным проявлениям относят:
- снижение аппетита;
- приступы тошноты и рвоты;
- боли в области живота, постоянное ощущение дискомфорта;
- внутренние кровотечения;
- наличие язвенных дефектов в кишечнике и желудке.
Из-за нарушения обменного процесса фосфора, мочевой кислоты и кальция происходят изменения опорно-двигательной системы. За счет скопления мочевой кислоты в костной ткани развивается вторичная подагра, появляется остеопороз, появление сильных болей в костях.
Нервная система
Хроническая уремия нарушает работоспособность нервной системы
Хроническая уремия нарушает работоспособность нервной системы, симптомы которой проявляются в виде икоты, резким понижением температуры тела, мышечными спазмами. Могут наблюдаться психозы, резкие изменения настроения, развитие энцелофатии, поражении переферических нервов. Терминальная стадия ХПН может сопровождаться метаболическим ацидозом, уремией и наступлением комы.
- протеинурия;
- микрогематурия;
- цилиндурия;
- пониженная плотность мочи.
Кроветворная система
ХПН оказывает негативное воздействие на кроветворную систему и проявляется в виде анемии и свертывание крови
ХПН оказывает негативное воздействие на кроветворную систему и проявляется в виде анемии и свертывание крови, это связано с дефицитом эритпротеина. У пациентов с диагнозом ХПН достаточно часто возникает пневмония и другие инфекционные заболевания.
Основные методы лечения
Все лечебные мероприятия в терминальной стадии ХПН проводятся в условиях стационара и разделяются на консервативные методы и хирургические. Подавляющему большинству больных потребуются все возможные варианты терапии почечной недостаточности, которые будут использоваться поэтапно.
Консервативное лечение
К основным методикам, применяемым у всех пациентов в последней стадии ХПН, относятся диетотерапия и антитоксическое воздействие на кровь.
- Диета. С одной стороны, необходимо обеспечить организм больного человека питательными веществами и энергией, а с другой – резко снизить нагрузку на выделительную систему. Для этого врач будет использовать диетотерапию с ограничением поваренной соли, животного белка и увеличением количества жиров и углеводов. Восполнение микроэлементов и витаминов будет происходить за счет овощей и фруктов. Большое значение имеет питьевой режим: надо не только обеспечить организм водой, но и строго следить за выведением мочи, стараясь соблюсти баланс.
- Дезинтоксикация. Терминальная ХПН характеризуется резким ухудшением работы почек по очищению организма от токсинов и вредных веществ, образующихся в процессе жизнедеятельности. Базисное лечение подразумевает обязательную дезинтоксикацию крови. Врач назначит различные варианты капельниц, с помощью которых можно будет частично удалять токсические вещества, заменяя работу больных почек.
Диализ
Любые консервативные методы лечения при ХПН, особенно, в терминальную стадию, недостаточно эффективны. Оптимально использовать современные методики лечения, которые практически полностью заменяют утраченные функции почек. При ХПН основным видом терапии является диализ, суть которого в пропускании жидкости через специальный фильтр с отделением и удалением вредных веществ. Диализ можно применять в любом периоде терминальной стадии.
- Перитонеальный диализ. Внутренняя поверхность живота состоит из брюшины, которая является естественным фильтром. Именно это свойство используется для постоянного и эффективного диализа. С помощью операции внутрь живота ставится специальная трубка-катетер, в которой находится растворяющая жидкость (диализат). Протекающая по сосудам брюшины кровь отдает вредные вещества и токсины, которые откладываются в этом диализате. Каждые 6 часов нужно менять растворяющую жидкость. Замена диализата технически несложна, поэтому пациент может это сделать самостоятельно.
- Гемодиализ. Для прямого очищения крови при лечении ХПН необходим аппарат «искусственная почка». Методика подразумевает взятие крови у больного человека, очистка через фильтр аппарата и возвращение обратно в сосудистую систему организма. Эффективность значительно выше, поэтому обычно необходимо проводить процедуру длительностью 5-6 часов 2-3 раза в месяц.
Комплекс мероприятий по лечению
Специалисты проводят целый комплекс особых мероприятий, которые направлены на выявление проблем с хронической почечной недостаточностью. Из всех диагностических мероприятий наиболее значимым является исследование количества азотистых соединений в крови. Зная эту характеристику, врач может определить наличие проблем с почками и их работой.
Выявление стадии ХПН по креатинину представляет собой достаточно значимое мероприятие, поскольку с высокой точностью устанавливает наличие нарушений в организме. Благодаря этому такое исследование применяется чаще остальных. Хроническая почечная недостаточность — это необратимые изменения в работоспособности почек.
Азотные шлаки
Главная функция почек заключается в том, чтобы выводить из организма человека всевозможные вредные компоненты и токсины. Этот процесс должен происходить регулярно.
Именно последнее вещество является наиболее показательным при диагностике ХПН: зная его количество можно безошибочно установить диагноз и его стадию. Выявив объем прочих азотных шлаков, специалист не сможет определить точную стадию. Но мочевина и остаточный азот способны уточнить постановку диагноза.
Азотемия
При борьбе с хронической почечной недостаточностью специалист будет выявлять количество азотемии. Этот показатель увеличивается, когда состояние больного становится хуже или лечение не приносит должного эффекта.
Уровень креатинина — это самый показательный параметр, однако важно принимать во внимание и показатели других азотосодержащих шлаков. Нередко такое решение позволяет врачу установить первопричину появления заболевания.
Если диагностические мероприятия выявили высокий уровень мочевины и нормальное количество креатинина, то врач должен будет найти проблему, которая не связана с болезнями почек:
- Большое потребление белка;
- Явный недостаток пищи;
- Недостаток жидкости;
- Усиленный метаболизм.
Если одновременно увеличиваются показатели всех азотных шлаков, то это свидетельствует о наличии ХПН.
Диагностика
К основным лабораторным показателям для уточнения работоспособности почек относят: содержание плазмы, прошедшей через фильтр, за единицу времени; а также количество креатинина и мочевины в кровеносной системе; количество мочи, вырабатываемой в течении определенного временного промежутка.
Также по результатам анализов видно наличие пониженного содержания гемоглобина и тромбоцитов, большого количества фосфатов и гипер или гипокальциемия, изменение регулирования объема крови на фоне пониженного давления и нарушения кислотно-щелочного равновесия.
Характер болезни
Специалисты выделяют довольно много различных классификаций заболевания. Однако среди врачей принято применять всего два вида: по уровню понижения клубочковой фильтрации и по количеству креатинина в крови.
Периоды терминальной стадии ХПН
Причинами значительного ухудшения функционального состояния почек с формированием ХПН – являются резкое снижение количества нефронов в паренхиме. Чаще всего их гибель происходит на фоне осложненного течения хронических почечных болезней, при которых не проводилось должного лечения или были глубокие анатомические и функциональные поражения почек.
Вне зависимости от причинных факторов, терминальную стадию ХПН разделяют на несколько периодов:
- Мочевыделительные функции сохранены (в сутки выделяется около 1 литра мочи), значительно ухудшается работа почек по очистке крови от токсинов.
- Снижается количество мочи до 300 мл в сутки, появляются признаки нарушения важных обменных функций в организме, повышается артериальное давление, и возникают симптомы сердечной недостаточности.
- В отличие от предыдущей стадии, резко ухудшается работа сердечно-сосудистой системы с формированием тяжелой сердечной недостаточности.
- Отсутствует мочеотделение, нарушены очистительные функции почек, на фоне декомпенсации всех органов появляется общий отек тканей.
Определение точного состояния пациента требуется для выбора тактики лечения: при 1 и 2 периодах, еще имеются возможности для применения действенных методов терапии. В 3 и 4 периоде, когда происходят необратимые изменения в жизненно важных органах, крайне сложно надеяться на положительную динамику лечения.