Поражение почек при сахарном диабете, или диабетическая нефропатия, занимает ведущее место в списке факторов, приводящих к потребности в почечно-заместительной терапии (гемодиализе). Развивающаяся почечная недостаточность – одна из главных причин смерти больных сахарным диабетом 1 типа. Именно поэтому исследование функции почек так важно при любом типе диабета.
Причины и факторы риска
Основная причина поражения почечных сосудов – высокий уровень глюкозы в плазме крови. Ввиду несостоятельности механизмов утилизации избыточные количества глюкозы откладываются в сосудистой стенке, вызывая патологические изменения:
- образование в тонких структурах почки продуктов конечного обмена глюкозы, которые, накапливаясь в клетках эндотелия (внутреннего слоя сосуда), провоцируют его локальный отек и структурную перестройку;
- прогрессирующее повышение кровяного давления в мельчайших элементах почки – нефронах (гломерулярную гипертензию);
- активацию ренин-ангиотензиновой системы (РАС), выполняющей одну из ключевых ролей в регуляции системного артериального давления;
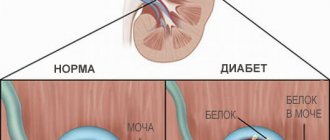
- массивную альбумин- или протеинурию;
- дисфункцию подоцитов (клеток, обеспечивающих фильтрацию веществ в почечных тельцах).
Развитию диабетической нефропатии в значительной мере способствует длительная гипергликемия
Факторы риска диабетической нефропатии:
- неудовлетворительный самоконтроль уровня гликемии;
- раннее формирование инсулинозависимого типа сахарного диабета;
- стабильное повышение артериального давления (артериальная гипертензия);
- гиперхолестеринемия;
- курение (максимальный риск развития патологии – при выкуривании 30 и более сигарет в сутки);
- анемия;
- отягощенный семейный анамнез;
- мужской пол.
Приблизительно у половины пациентов с сахарным диабетом 1 или 2-го типа со стажем более 15 лет появляются клинические либо лабораторные признаки поражения почек.
Коррекция обмена липидов
При поражении почек содержание холестерина не должно превышать 4,6 ммоль/л, триглицеридов – 2,6 ммоль/л. Исключение составляют заболевания сердца, при которых уровень триглицеридов должен составлять менее 1,7 ммоль/л.
Нарушенный липидный обмен приводит к значительному развитию патологических изменений в почках
Для устранения данного нарушения необходимо употребление следующих групп препаратов:
- Станинов (Ловастатина, Флувастатина, Аторвастатина). Лекарственные средства снижают выработку ферментов, участвующих в синтезе холестерина.
- Фибратов (Фенофибрата, Клофибрата, Ципрофибрата). Препараты понижают уровень жиров в плазме путем активизации липидного обмена.
Формы заболевания
Диабетическая нефропатия может реализовываться в виде нескольких заболеваний:
- диабетический гломерулосклероз;
- хронический гломерулонефрит;
- нефрит;
- атеросклеротический стеноз почечных артерий;
- тубулоинтерстициальный фиброз; и др.
В соответствии с морфологическими изменениями выделяют следующие стадии поражения почек (классы):
- класс I – единичные изменения сосудов почки, выявляемые при проведении электронной микроскопии;
- класс IIa – мягкое расширение (менее 25% объема) мезангиального матрикса (совокупность соединительнотканных структур, расположенных между капиллярами сосудистого клубочка почки);
- класс IIb – тяжелая мезангиальная экспансия (более 25% объема);
- класс III – узелковый гломерулосклероз;
- класс IV – атеросклеротические изменения более чем 50% почечных клубочков.
Последовательность развития патологических явлений при диабетической нефропатии
Выделяют несколько стадий прогрессирования нефропатии, основанных на совокупности многих характеристик.
1. Стадия А1, доклиническая (структурные изменения, не сопровождающиеся специфической симптоматикой), средняя продолжительность – от 2 до 5 лет:
- объем мезангиального матрикса в норме или незначительно увеличен;
- базальная мембрана утолщена;
- размер клубочков не изменен;
- признаки гломерулосклероза отсутствуют;
- незначительная альбуминурия (до 29 мг/сут.);
- протеинурия не отмечается;
- скорость клубочковой фильтрации в норме или повышена.
2. Стадия А2 (начальное снижение функции почек), длительность до 13 лет:
- отмечается увеличение объема мезангиального матрикса и толщины базальной мембраны разной степени;
- альбуминурия достигает 30–300 мг/сутки;
- скорость клубочковой фильтрации нормальная или незначительно снижена;
- протеинурия отсутствует.
3. Стадия А3 (прогрессирующее снижение функции почек), развивается, как правило, через 15-20 лет от момента начала заболевания и характеризуется следующим:
- значительное увеличение в объеме мезенхимального матрикса;
- гипертрофия базальной мембраны и клубочков почки;
- интенсивный гломерулосклероз;
- протеинурия.
Диабетическая нефропатия относится к поздним осложнениям сахарного диабета.
Помимо названных, используется классификация диабетической нефропатии, утвержденная Минздравом РФ в 2000 году:
- диабетическая нефропатия, стадия микроальбуминурии;
- диабетическая нефропатия, стадия протеинурии с сохранной азотвыделительной функцией почек;
- диабетическая нефропатия, стадия хронической почечной недостаточности.
Устранение альбуминурии
Поврежденные почечные клубочки даже при интенсивной терапии нефропатии провоцируют наличие белковых веществ в моче.
Проницаемость почечных клубочков восстанавливается с помощью препарата-нефропротектора Сулодексида.
В некоторых случаях для устранения альбуминурии специалисты назначают Пентоксифиллин и Фенофибрат. Препараты обладают хорошим эффектом, но соотношение риска возникновения побочных эффектов и преимуществ от их применения специалистами до конца не оценены.
Терминальная стадия диабетической нефропатии предусматривает радикальные меры – заместительную терапию почек. На выбор методики влияют возраст, общее состояние организма пациента и тяжесть патологических изменений.
Симптомы
Клиническая картина диабетической нефропатии на начальном этапе неспецифична:
- общая слабость;
- повышенная утомляемость, снижение работоспособности;
- снижение толерантности к физическим нагрузкам;
- головная боль, эпизоды головокружения;
- ощущение «несвежей» головы.
На начальном этапе диабетической нефропатии пациент чувствует боль и общую слабость
По мере прогрессирования заболевания спектр болезненных проявлений расширяется:
- тупые боли в поясничной области;
- отеки (чаще на лице, в утренние часы);
- нарушения мочеиспускания (учащение в течение дня или в ночные часы, иногда сопровождающееся болезненностью);
- снижение аппетита, тошнота;
- жажда;
- сонливость в дневное время;
- судороги (чаще икроножных мышц), костно-мышечные боли, возможны патологические переломы;
- повышение артериального давления (по мере эволюционирования заболевания гипертензия приобретает злокачественный, неконтролируемый характер).
С прогрессирование диабетической нефропатии возникают боли в пояснице, отеки, сонливость, жажда
На поздних стадиях заболевания развивается хроническая болезнь почек (раннее название – хроническая почечная недостаточность), характеризующаяся значительным изменением функционирования органов и инвалидизацией пациента: нарастанием азотемии ввиду несостоятельности выделительной функции, сдвигом кислотно-щелочного равновесия с закислением внутренних сред организма, анемией, электролитными нарушениями.
Диета
Со стадии микроальбуминурии пациенту показана диета. Врачи выделяют несколько основных принципов питания:
- Ограничение потребления соли. Чтобы легче перенести изменения в питании, включите в рацион томатный и лимонный сок, стебли сельдерея, чеснок и лук.
- Сокращение суточного потребления белка. Помогает снизить концентрацию шлаков в организме. Употребляйте диетические сорта мяса и рыбы. Затем перейдите на белки растительного происхождения.
- Приготовление пищи методом варки или обработки паром.
- Ограничение питьевого режима (показано при сильных отеках).
- Употребление калийсодержащих продуктов.
Диагностика
Диагностика диабетической нефропатии основывается на данных лабораторных и инструментальных исследований при наличии у пациента сахарного диабета 1 или 2-го типа:
- общий анализ мочи;
- осуществление контроля альбуминурии, протеинурии (ежегодно, выявление альбуминурии более 30 мг в сутки требует подтверждения как минимум в 2 последовательных тестах из 3);
- определение скорости клубочковой фильтрации (СКФ) (не менее 1 раза в год у пациентов с I–II стадиями и не реже 1 раза в 3 месяца при наличии стойкой протеинурии);
- исследования на креатинин и мочевину сыворотки;
- анализ на уровень липидов крови;
- самоконтроль артериального давления, суточное АД-мониторирование;
- УЗ-исследование почек.
Диагностика диабетической нефропатии включает УЗИ почек
Как обнаружить диабетическую нефропатию?
Чтобы вовремя начать лечение и улучшить свой прогноз, больным сахарным диабетом необходимо регулярно проходить обследование у своего эндокринолога. Оно включает как общепринятые, так и специальные методы исследования:
- Общие анализы крови и мочи.
- Определение МАУ.
- Определение уровня гликированного гемоглобина.
- Биохимический анализ крови, в который обязательно должны быть включены холестерин и его фракции, почечные показатели, показатели обмена железа, а при необходимости – кальций, фосфор и калий.
- Электрокардиограмма.
- Измерение АД, осмотр стоп.
- Расчёт СКФ по специальным формулам.
- Осмотр глазного дна.
- При развитии тяжёлой почечной недостаточности – измерение уровня паратгормона и выполнение денситометрии.
От начала сахарного диабета до появления МАУ проходит от 5 до 15 лет, еще через 5–10 лет развивается выраженная нефропатия с протеинурией.
Лечение
Основные группы препаратов (по мере предпочтения, от препаратов выбора к препаратам последней ступени):
- ингибиторы ангиотензинпревращающего (ангиотензинконвертирующего) фермента (иАПФ);
- блокаторы рецепторов к ангиотензину (АРА или БРА);
- тиазидные или петлевые диуретики;
- блокаторы медленных кальциевых каналов;
- α- и β-адреноблокаторы;
- препараты центрального действия.
Помимо этого, рекомендованы прием гиполипидемических препаратов (статинов), антиагрегантов и диетотерапия.
Заместительная почечная терапия при диабетической нефропатии применяется при неэффективности консервативного лечения
В случае неэффективности консервативных методов лечения диабетической нефропатии оценивают целесообразность проведения заместительной почечной терапии. При наличии перспективы трансплантации почки гемодиализ или перитонеальный диализ рассматривают как временный этап подготовки к операционной замене функционально несостоятельного органа.
До 50% всех пациентов, получающих заместительную почечную терапию (состоящую в гемодиализе, перитонеальном диализе, трансплантации почки), – это пациенты с нефропатией диабетического происхождения.
Электролитный баланс
Способность препаратов-энтеросорбентов к поглощению вредных веществ из желудочно-кишечного тракта способствует значительному уменьшению интоксикации организма, вызванной нарушенной работой почек и применяемыми лекарствами.
Энтеросорбенты (активированный уголь, Энтеродез и др.) назначаются врачом в индивидуальном порядке и принимаются за полтора-два часа до еды и приема лекарственных средств.
Высокие показатели калия в организме (гиперкалиемия) устраняются при помощи антагонистов калия, раствора глюконата кальция, инсулина с содержанием глюкозы. При неэффективности лечения возможен гемодиализ.
Профилактика
Профилактические мероприятия состоят в следующем:
- Систематический контроль и самоконтроль уровня гликемии.
- Систематический контроль уровня микроальбуминурии, протеинурии, креатинина и мочевины крови, холестерина, определение скорости клубочковой фильтрации (частота контролей определяется в зависимости от стадии заболевания).
- Профилактические осмотры нефролога, невролога, окулиста.
- Соблюдение врачебных рекомендаций, прием препаратов в обозначенных дозах по предписанным схемам.
- Отказ от курения, злоупотребления алкоголем.
- Модификация образа жизни (диета, дозированные физические нагрузки).
Видео с YouTube по теме статьи:
Механизм развития
Диабетическая нефропатия имеет несколько теорий патогенеза, которые подразделяются на метаболическую, гемодинамическую и генетическую.
Пусковое звено данного осложнения по гемодинамической и метаболической версиях – гипергликемия, длительная недостаточная компенсация патологических процессов в углеводном обмене.
Симптомы гипергликемии
Гемодинамическая. Возникает гиперфильтрация, позже наблюдается понижение фильтрационной почечной работы и увеличение соединительной ткани.
Метаболическая. Длительная гипергликемия приводит к биохимическим нарушениям в почках.
Гипергликемию сопровождают следующие дисфункции:
- происходит гликирование белков с повышенным содержанием гликированного гемоглобина;
- активизируется сорбитоловый (полиоловый) шунт – усвоение глюкозы вне зависимости от инсулина. Происходит процесс преобразования глюкозы в сорбит, а затем окисления во фруктозу. Сорбитол накапливается в тканях и вызывает микроангиопатию и другие патологические изменения;
- нарушенный транспорт катионов.
При гипергликемии активизирует фермент протеинкиназу С, который приводит к разрастанию тканей и образованию цитокинов. Происходит нарушение синтеза сложных белков – протеогликанов и повреждение эндотелия.
При гипергликемии нарушается внутрипочечная гемодинамика, становящаяся причиной склеротических изменений в почках. Долговременная гипергликемия сопровождается внутриклубочковой гипертензией и гиперфильтрацией.
Причиной внутриклубочковой гипертензии становится ненормальное состояние артериол: расширенной приносящей и тонизированной выносящей. Изменение получает системный характер и усугубляет нарушенную почечную гемодинамику.
В результате длительного прессорного воздействия в капиллярах, нарушаются сосудистые и паренхиматозные почечные структуры. Повышается липидная и белковая проницаемость базальных мембран. Наблюдается отложение протеинов и липидов в межкапиллярном пространстве, наблюдается атрофирование почечных канальцев и склерозирование клубочков. Как следствие – моча фильтруется в недостаточной мере. Происходит смена гиперфильтрации гипофильтрацией, прогрессирование протеинурии. Конечным результатом становится нарушение выделительной системы почек и развитие азотермии.
При обнаружении гиперликемии, теория, разработанная генетиками, предполагает особое влияние генетических факторов на сосудистую систему почек.
Гломерулярная микроангиопатия также может вызываться:
- артериальной гипертензией и гипертонией;
- длительной неконтролируемой гипергликемией;
- инфицированием мочевых путей;
- ненормальным жировым балансом;
- избыточным весом;
- вредными привычками (курение, злоупотребление алкоголем);
- анемией (пониженная концентрация гемоглобина в крови);
- употреблением лекарственных препаратов, обладающих нефротоксичным эффектом.