Что такое нефропатия беременных?
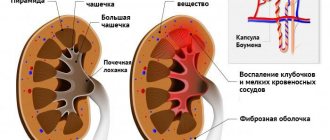
Официально нефропатия – это такое нарушение почечной функции, когда страдает прежде всего клубочковый аппарат и паренхимы органов. Подход к определению сущности нефропатии у беременных в России и в западной медицине существенно различается.
В России нефропатия у будущих мам – это не отдельное полноценное заболевание. А одна из форм гестоза – тяжелого осложнения второй половины беременности.
Гестоз (в обиходе – поздний токсикоз) развивается постепенно и включает следующие стадии:
водянка (отеки без других признаков); нефропатия; преэклампсия (нефропатия + отдельные сигналы поражения нервной системы); эклампсия (нефропатия + тяжелое поражение ЦНС, вплоть до комы).
За рубежом такую почечную дисфункцию у беременных пациенток называют преэклампсией или протеинурической гипертензией. Это международные, официально признанные термины, и такая классификация нашла отражение в Международной классификации болезней последнего, 10-го пересмотра.
По МКБ-10 нефропатия у будущих мам прячется под кодами O10-O16. Сюда входят отеки и повышенный белок в моче без гипертонии (О12), а также гипертензия сама по себе и в сочетании с другими симптомами (О10-О12 и О13-О16).
На видео о гестозе при беременности:
Прогноз выздоровления
Тяжелое течение позднего токсикоза характеризуется сильнейшими головными болями, тошнотой, расстройствами психики, проблемами с сердцем и многими другими серьезными процессами.
Статистика показывает, что при неверном и несвоевременном лечении у матери и ребенка проявляются тяжелые осложнения:
- Проблемы кровообращения в мозге;
- Нарушения работы почек;
- Гипертония;
- И другие.
Не исключены, к сожалению, смерть матери, выкидыш, а также гибель младенца вскоре после рождения.
Верное лечение, начатое в положенные сроки, обуславливают хороший прогноз. Локализация нефропатических процессов позволяет сохранить беременность. Кроме того, вскоре после родов основные симптомы нефропатии у матери исчезают.
Судьба новорожденного также не будет вызывать беспокойства, если с момента рождения он какое-то время будет под наблюдением специалиста-неонатолога.
Причины
Точные причины развития нефропатии в 3-м триместре до сих пор не обозначены. Существуют 2 основные гипотезы, объясняющие это явление.
Согласно первой теории, когда резко ухудшается кровоснабжение в матке и плаценте, в них появляются опасные продукты обмена. В том числе антигены, которые проникают в почки и постепенно разрушают клубочковый аппарат. Одновременно происходит ухудшение свертываемости крови, которое только усиливает заболевание.
Вторая теория заявляет, что плохое плацентарное кровоснабжение провоцирует гормональный сбой. А нарушение концентрации гормонов в крови вызывает почечную дисфункцию.
Поскольку нефропатия в отечественной медицинской практике является формой гестоза, среди ее причин рассматриваются и причины гестоза в общем.
Здесь врачи называют следующие факторы риска, способные вызвать осложнение беременности:
Первый ребенок. При вынашивании первенца риск нефропатии вырастает практически в 15 раз. Хронический стресс и сильное переутомление у женщины (ведет к низкой адаптационной способности материнского организма). Плохая наследственность (случаи гестоза по материнской линии, аллергии, склонность к тромбообразованию). Возраст будущей мамочки до 17 лет и старше 35 лет. Наличие у беременной пациентки хронических заболеваний (гипертония, пороки сердца, диабет, гепатиты, ожирение и др.). Гестоз во время предыдущих беременностей. Курение и хронические инфекции у будущей мамы.
Профилактика
Снизить риск развития нефропатии в период беременности поможет профилактика:
- Прогулки на свежем воздухе.
- Правильное, сбалансированное и здоровое питание.
- Периодическое проведение лабораторных анализов мочи, крови.
- Посещение врача.
- Наблюдение за самочувствием.
- Избегать стрессов.
- Отказ от самолечения.
Нельзя игнорировать первые признаки болезни. Если в анамнезе женщины присутствуют хронические заболевания, нужно сообщить о них врачу, который ведет беременность. Нефропатия при беременности – тяжелая патология, угрожающая жизни, как плода, так и матери. Систематическое посещение врача, соблюдение всех его рекомендаций, забота о здоровье помогут в разы снизить риск развития болезни.
Классификация
Первые клинические признаки нефропатии беременных обычно появляются после 20-й недели, чаще всего – после 34-й недели. В своем развитии почечная дисфункция проходит 3 стадии.
Классифицируется нефропатия у будущих мам по степени тяжести:
Нефропатия 1 степени. Симптомы: артериальное давление (АД) повышено на 25-30%, немного отекают ноги, протеинурия умеренная (менее 1 г/л). Вторая степень. Давление выше нормы примерно на 40%, отекают руки и ноги. Протеинурия около 3 г/л. Третья степень. Давление подскакивает более чем на 40% (выше 170/100), отекают не только конечности, но и поясница, лицо. Протеинурия выраженная – более 3 г/л.
Также различают нефропатию первичную и вторичную. Первая возникает во время беременности у женщин со здоровыми почками, а после родов проходит без следа. Вторая диагностируется на фоне хронических недугов почек и других органов.
Возможные осложнения при НБ
Кроме ухудшения состояния, отеков, нарушения диуреза, интоксикации, повышен риск других проявлений:
- задержка развития и пороки разных органов у плода;
- отслойка плаценты;
- кислородное голодание или удушение плода;
- самопроизвольный аборт;
- осложненные либо преждевременные роды.
Среди проблем перинатальной детской смертности и летального исхода у будущих мам нефропатия беременных (НБ) занимает достаточно высокую долю от всех случаев – от 2 до 15%. При вторичном токсикозе, проявляющемся у женщин с хроническими патологиями почек, сердечной и аортальной недостаточностью, гипертонии, течение заболевания еще опаснее. Осложнения при двойной нагрузке возникают чаще, чем при здоровых органах мочевыделительной системы.
Нефропатия беременных код по МКБ – 10 – O14.0.
Патогенез
На первой стадии нефропатии страдают сосуды. Одна из центральных причин – иммунологический конфликт мамы и малыша.
Выделение особых иммунных комплексов с цитомегаловирусами IgG и IgM, биологически активных веществ и нейромедиаторов (в частности серотонина) приводит к следующим явлениям:
происходит спазм артерий; вены расширяются; проницаемость сосудистых стенок возрастает; часть плазмы проникает в межклеточное пространство; меняется состав крови.
Это провоцирует нарушения кровообращения в матке и плаценте, гипоксии плода и гипертонии у мамы. Поскольку у здоровой беременной женщины АД не меняет своих показателей (а на первых сроках даже понижается), то даже незначительное повышение во 2-3-м триместрах должно послужить поводом для беспокойства.
В дальнейшем спазм сосудов усиливается, почки становятся больше. Увеличенная матка давит на внутренние органы, в комплексе это вызывает застой жидкости и усиление отеков. Ухудшается циркуляция крови, возрастает количество тромбоцитов в крови, что влечет за собой изменения в плаценте, печени, головном мозге, а также нарушения ЦНС.
Симптомы и признаки
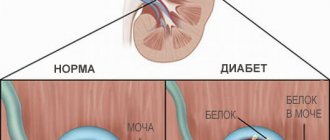
Основные признаки нефропатии беременных – это так называемая триада Цапгенмайстера. Сюда входят артериальная гипертензия, протеинурия (белок в моче) и отеки. Отекают обычно руки-ноги, животик, поясница, в последнюю очередь лицо.
Все три симптома соединяются у 50-60% будущих мам с почечной дисфункцией. У остальных диагностируется один или два признака. Основной из них – это повышенный белок в моче, часто встречается устойчивая гипертония. Но отеки могут отсутствовать даже при тяжелой нефропатии, поэтому сегодня они вычеркнуты из диагностических критериев этой почечной дисфункции.
Дополнительные симптомы обычно проявляются на 2-й и 3-й стадиях нефропатии. К ним относят:
гиперурикемию (повышенное содержание мочевой кислоты в моче); снижение почечного кровотока; поражение ЦНС, обычно перед родами и в первую неделю после (головные боли, проблемы со зрением, судороги); поражение печени (кровоизлияния, некротические очаги); ДВС-синдром как осложнение нефропатии (нарушение свертываемости крови).
Часто встречающиеся виды нефропатии
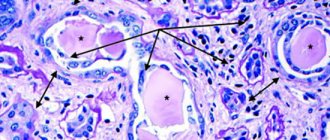
Нефропатическое состояние представляет собой группу заболеваний ( это состояние организма, выраженное в нарушении его нормальной жизнедеятельности, продолжительности жизни, и его способности поддерживать свой гомеостаз ) и патологических процессов, которые приводят к нарушению функции почек ( Почка (анатомия) — орган выделительной (мочеобразовательной) системы животных и человека ). Возникновение такого заболевания является самым разнообразным и, как правило, формируется и развивается оно достаточно медленно. На начальных этапах возникновения такая патология не сопровождается никакими видимыми симптомами, вследствие этого человек зачастую даже и не подозревает о наличии данного недуга.
Многие годы пытаетесь вылечить ПОЧКИ?
Глава Института нефрологии: «Вы будете поражены, насколько просто можно вылечить почки просто принимая каждый день.
Для лечения почек наши читатели успешно используют Ренон Дуо. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…
Наиболее поздняя патология выявляет неспецифические симптомы ( один из отдельных признаков, частое проявление какого-либо заболевания ( это состояние организма, выраженное в нарушении его нормальной жизнедеятельности, продолжительности жизни, и его способности поддерживать свой гомеостаз ), патологического состояния или нарушения какого-либо процесса жизнедеятельности ) ( один из отдельных признаков, частое проявление какого-либо заболевания, патологического состояния или нарушения какого-либо процесса жизнедеятельности ), такие, как: усталость, головные боли и жажду. Патологический процесс в почках сопровождается поясничными болями, которые несут в себе ноющий характер.
Сама патология не является самостоятельным заболеванием ( это состояние организма, выраженное в нарушении его нормальной жизнедеятельности, продолжительности жизни, и его способности поддерживать свой гомеостаз ), она приходится развитием других процессов. Обычно они предполагают развитие разнообразных причин таких, как: продолжительный прием лекарств, радиационное воздействие, аномалии развития почек, и интоксикация организма ( живое тело, обладающее совокупностью свойств, отличающих его от неживой материи, в том числе обменом веществ, самоподдерживанием своего строения и организации, способностью воспроизводить их при ) тяжелыми металлами.
Появление неспецифических симптомов чаще всего заставляет человека обратиться за помощью к квалифицированному специалисту, который после необходимого лабораторного исследования сможет поставить правильный диагноз. Ни в коем случае при обнаружении признаков нельзя заниматься самолечением и тем более откладывать визит к врачу, чтобы избежать нежелательных последствий, ведь некоторые ее виды могут закончиться летальным исходом.
Виды заболевания
Сам термин возникшей патологии зачастую используется только в постановлении предварительного диагноза. В медицинской практике известные следующие виды заболевания ( это состояние организма, выраженное в нарушении его нормальной жизнедеятельности, продолжительности жизни, и его способности поддерживать свой гомеостаз ):
- Ишемическая нефропатия ( представляет собой поражение клубочкового аппарата и паренхимы почек различной этиологии );
- Уратная;
- Паранеопластическая;
- Метаболическая;
- Подагрическая;
- Дисметаболическая;
- Гипертоническая;
- Обменная;
- Iga нефропатия;
- Нефропатия беременных;
- Мембранозная нефропатия;
- Миеломная нефропатия.
Каждый вид несет в себе разнообразные причины возникновения, и может быть наиболее точно определен только специалистом.
Ишемическая нефропатия не выделяет никаких специфических симптомов и как утверждают специалисты ее возникновение необходимо предположить. К основной группе риска относятся люди пожилого возраста, доказано что более чем у пятнадцати процентов людей в таком возрасте обнаруживается ишемическая нефропатия. В настоящее время ишемическая нефропатия является самым распространенным диагнозом, хотя она и тяжело поддается диагностированию.
Паранеопластическая нефропатия развивается при появлении злокачественных опухолей органов. Такое заболевание часто требует хирургического вмешательства. Уратная нефропатия чаще всего обусловлена поражением почек, на которые воздействуют кристаллы мочевой кислоты. Уратная нефропатия чаще всего протекает без видимых причин, и выявляется совершенно случайно на ультразвуковом обследовании почек.
Симптомы, благодаря которым выявляется миеломная нефропатия, несут в себе весьма разнообразный характер. Миеломная нефропатия подразумевает хроническое и прогрессирующее развитие почечной недостаточности, которая в большинстве выявленных случаях заключает в себе летальный исход. Миеломная нефропатия – это тяжело диагностируемое заболевание. Средняя продолжительность протекания болезни составляет от двух по пяти лет, в редких случаях от шести до десяти лет.
В педиатрической практике самой распространенной является обменная нефропатия ( представляет собой поражение клубочкового аппарата и паренхимы почек различной этиологии ), как правило, она выявляется у каждого третьего ребенка.
Метаболическая нефропатия в зависимости от причин возникновения подразделяется на первичную и на вторичную. Первичная является наследственным заболеванием, которое очень быстро прогрессирует, вторичная возникает при нарушенном обмене веществ в организме. Такая форма заболевания ( это состояние организма, выраженное в нарушении его нормальной жизнедеятельности, продолжительности жизни, и его способности поддерживать свой гомеостаз ) поддается лечению, во время которого необходимо употреблять большое количество воды, плюс к вышеуказанному необходимо прибавить соблюдение диеты, которую назначает врач.
Дисметаболическая нефропатия диагностируется в основном у детей, и сопровождается аллергией и зудом кожных покровов, отеканием, болями в области поясницы и выделением мутной мочи. Обнаруживается дисметаболическая нефропатия при первом же исследовании анализа мочи. Лечение, как правило, строится на составлении диеты и приеме лекарственных средств. Также дисметаболическая нефропатия ( представляет собой поражение клубочкового аппарата и паренхимы почек различной этиологии ) хорошо поддается лечению и фитотерапией.
Подагрическая нефропатия чаще всего возникает у мужской половины населения, так как в основе ее лежит подагра. Как доказано специалистами подагрическая нефропатия достаточно легко поддается лечению, но это, возможно, только в том случае, если был поставлен адекватный своевременный диагноз. Возникновение артрита является самым распространенным симптомом, при котором выявляется подагрическая нефропатия.
Нефропатия беременных развивается при беременности и обычно проходит после ее прерывания или родов. В медицине существует несколько гипотез, вследствие которых может развиваться нефропатия беременных, первая – это накопление в плаценте и матке вредных веществ, вторая – нарушение гормонального баланса. Основная роль, при которой наблюдается нефропатия беременных, относится к иммунологическим конфликтам между организмами матери и плода.
Мембранозная нефропатия по большей степени поражает взрослых людей, нежели детей. Мембранозная нефропатия подразумевает такие симптомы, как: отечность и появление доброкачественного осадка в моче. У детей мембранозная нефропатия обычно развивается на фоне инфицирования вирусом гепатита В.
Гипертоническая нефропатия длительное время никак себя не проявляет, жалобы в основном связаны с повышением артериального давления. Симптомы ( один из отдельных признаков, частое проявление какого-либо заболевания, патологического состояния или нарушения какого-либо процесса жизнедеятельности ), по которым можно заподозрить развитие болезни – это головные боли, слабость и боли в области сердца. Гипертоническая нефропатия ( представляет собой поражение клубочкового аппарата и паренхимы почек различной этиологии ) ( представляет собой поражение клубочкового аппарата и паренхимы почек различной этиологии ) подразумевает индивидуальное лечение, которое назначается врачом с учетом всех особенностей протекания болезни.
Диагностика
При постановке диагноза «нефропатия» у беременных пациенток очень важна дифференциальная диагностика. Временное нарушение почечной функции необходимо отграничить от других заболеваний почек: пиелонефрита, гломерулонефрита и др.
Основные отличия этих недугов: раннее проявление симптомов, более тяжелое течение болезни, невосприимчивость к традиционной терапии.
Распознать у будущих мам одну из форм гестоза помогают следующие диагностические методы:
сбор анамнеза; измерение артериального давления; биохимический анализ крови; общий анализ мочи; проба Зимницкого (оценка состояния мочи на протяжении суток); УЗИ почек и мочеточников (с допплером), печени и других органов; исследование глазного дна; измерение центрального венозного давления.
При необходимости доктор может назначить МРТ почек, биопсию и другие процедуры.
Формы и виды
Существует всего 2 формы развития состояния:
- первичная;
- вторичная.
К первичной форме относят всех больных, которые не имеют в анамнезе патологий в работе почек. То есть у женщины ранее не диагностировались такие заболевания, как: пиелонефрит, клубочковый нефрит и т. д.
Вторичная форма имеет свои особенности, она диагностируется у пациенток с различными заболеваниями почек, сердца и сосудов, артериальной гипертензии. То есть, общее состояние женщины отягощено наличием сопутствующих заболеваний, которые и могли привести к развитию осложнений.
Основные заболевания, приводящие к развитию вторичной формы нефропатии беременных:
- различные пороки сердца;
- пиелонефрит;
- гломерулонефрит;
- артериальная гипертензия.
В независимости от формы, нефропатия беременных считается одной из главных причин материнской и детской смертности в акушерстве и гинекологии.
По данным исследований, патологическое состояние диагностируется у 15% пациенток, стоящих на учете по причине беременности.
Лечение
При лечении нефропатии у беременных пациенток действует одно непреложное правило – лечение должно быть обязательно в стационаре, под неусыпным наблюдением врачей и медсестер.
Когда болезнь находится на первой стадии, обычно хватает 7-14 дней терапии, чтобы добиться явного улучшения. При средней степени тяжести срок нахождения будущей мамочки в стационаре – 14-20 дней.
Медикаментозная терапия на этом этапе включает:
успокаивающие препараты (пустырник, валерьянка); транквилизаторы («Нозепам»), иногда в сочетании с антигистаминными средствами; спазмолитики для снятия сосудистых спазмов («Но-шпа», «Папаверин» и др.); аскорбиновую кислоту (витамин С) и аскорутин для укрепления сосудистых стенок; инфузионно-трансфузионную терапию для нормализации состава и объема крови; препараты для нормализации АД; травяные мочегонные сборы, если не помогают – диуретики; поливитамины и растительные комплексы для нормализации обменных процессов и др.
Для пациенток в это время очень важен постельный режим, полный покой, а также специальная белково-растительная диета с низким содержанием соли.
Если нефропатия достигает 3-й степени тяжести, консервативное лечение может оказаться бесполезным. В этом случае врач имеет право принять решение о преждевременных родах.
Степени развития
Номинально различают 3 степени течения, классификацию проводят в соответствии с наличием основных признаков. В расчет берут триаду симптомов, она помогает определить на какой стадии развития находиться нефропатия беременных.
Первая стадия
На этом этапе патологический процесс классифицируется наличием следующих признаков:
- уровень давление повышается до 150/90 мм ртс;
- на нижних конечностях появляются отеки, они могут быть явными или скрытыми;
- в моче повышается концентрация белка до 1г/л.
Оценка совокупности признаков помогает поставить пациентке диагноз: нефропатия. На начальном этапе развития она не сможет нанести организму матери или ребенка непоправимый вред, при условии, что не будет прогрессировать.
Вторая ступень
Характеризуется снижением диуреза, повышением уровня давления крови, а также концентрации белка в моче, также в урине появляются гиалиновые цилиндры. Н
а этом этапе состояние становится опасным, оно может стать причиной развития у плода гипоксии, требует проведения срочной госпитализации и с дальнейшим медикаментозным лечением в стационаре.
Третий этап
Самая опасная стадия развития нефропатии, на фоне течения патологического процесса резко повышается уровень АД, концентрация белка достигает 5г/л. Давление поднимается выше 170/110 мм ртс. У беременной наблюдаются локальные отеки, патологическая прибавка в весе, снижается отток мочи.
Первое на что стоит обратить внимание — это наличие водянки – отеков. На первом этапе развития нефропатии у беременных отекают только нижние конечности, после отеки переходят на руки и лицо, область брюшной стенки, на 3 этапе отеки наблюдаются по всем телу.
Особенности ведения беременности
Правильная тактика ведения беременных пациенток с гестозом позволяет продлить беременность до естественного срока родов или хотя бы до того периода, когда жизни женщины и плода ничего не будет угрожать.
Если беременность протекает с осложнениями, со второго триместра требуется постоянно проверять уровень АД, делать анализ крови и мочи.
При установленном гестозе во второй половине беременности используются следующие профилактические меры:
Бессолевая диета с пониженным объемом жидкости (ежедневная порция калорий – до 3500 ккал, соль – 6-8 г в сутки, жидкость – 1,3-1,5 л). Особый постельный режим (нужно лежать на левом боку с 10 до 13 и с 14 до 17 часов, в это время фиксируется самый пик АД). Обязательный прием поливитаминов, чтобы предотвратить последствия для будущего ребенка. Травяные сборы: мочегонные, успокаивающие, почечные, для нормализации сосудистого тонуса. Препараты для восстановления клеточного метаболизма («Аспаркам» и др.).
В отдельных случаях медикаментозная терапия назначается и в первые дни после родов – чтобы предотвратить рецидив гестоза.
Дата: 04-03-2015 Рейтинг: 21
Оглавление:
Причины возникновения заболеванияСимптомы нефропатии беременныхЛечение нефропатии беременных
Нефропатия беременных относится к позднему токсикозу и является осложнением водянки. Нефропатия у беременных женщин наблюдается во второй половине беременности и полностью проходит после родов. Переход водянки в нефропатию беременных может происходить как постепенно, с постоянным усугублением симптомов, так и крайне быстро, практически молниеносно. Существует два вида нефропатии: первичная и вторичная. Первичная нефропатия возникает у беременных женщин с неотягощенным течением токсикоза. Вторичная нефропатия развивается на фоне других заболеваний, таких как гипертоническая болезнь, пиелонефрит, порок сердца и гломерулонефрит.
Общие правила и особенности терапии
При подтверждении НБ требуется срочная госпитализация. В условиях стационара медики регулярно контролируют давление, уровень диуреза, работу почек и уровень электролитов у беременной. Обязателен постельный режим, прием медикаментов, стабилизирующих систолическое и диастолическое давление. Комплекс препаратов подбирает врач с учетом тяжести симптоматики, степени поражения тканей и показателей АД.
Для профилактики появления судорог, скачков давления назначают сульфат магния для внутривенного или внутримышечного введения. Препарат более безопасен, чем транквилизаторы и нейролептики. Частоту применения, разовую и суточную норму определяет нефролог в зависимости от степени НБ.
Специалисты запрещают беременным заниматься самолечением, принимать сильнодействующие гипотензивные лекарства: резкое понижение АД провоцирует проблемы с кровотоком, приводит к нарушению снабжения плода кислородом. Оптимальный вариант – сочетание минимальных доз бета-блокаторов с Гидралазином или Допегитом. Низкая эффективность препаратов при тяжелой форме гипертензии требует осторожного применения Обзидана либо Диазоксида.
Важно знать, что при беременности запрещены некоторые гипотензивные составы: Каптоприл, Резерпин, Нитропруссид натрия, Октадин, ганглиоблокаторы. Нарушение правил провоцирует отрицательное влияние на плод.
Нельзя бесконтрольно принимать диуретики: возможно развитие эклампсии и острой почечной недостаточности. При неконтролируемых скачках артериального давления, развитии отека мозга и легких показан препарат Фуросемид.
Поддерживающую терапию проводят, пока не наступит прогресс в состоянии женщины либо не подойдет срок для рождения жизнеспособного ребенка. Медики контролируют процесс лечения, стараются оттянуть время будущих родов, чтобы снизить риск осложнений, которые часто появляются у недоношенных детей. В критических случаях, угрожающих жизни матери, прогрессировании нефропатии, развитии тяжелых осложнений проводят срочные роды. Этот метод – единственная возможность предупредить опасные последствия. Важно сохранить жизнь и здоровье женщины при третьей степени нефропатии, на фоне которой нарушается работа почек, резко уменьшается суточный диурез, инъекции гипотензивных составов не дают заметного эффекта (верхнее давление не падает ниже 170 мм рт. ст.).
В следующем ролике содержится полезная информация о классификации нефропатии беременных по степени тяжести:
- Причины возникновения заболевания
- Симптомы нефропатии беременных
- Лечение нефропатии беременных
Нефропатия беременных относится к позднему токсикозу и является осложнением водянки. Нефропатия у беременных женщин наблюдается во второй половине беременности и полностью проходит после родов. Переход водянки в нефропатию беременных может происходить как постепенно, с постоянным усугублением симптомов, так и крайне быстро, практически молниеносно. Существует два вида нефропатии: первичная и вторичная. Первичная нефропатия возникает у беременных женщин с неотягощенным течением токсикоза. Вторичная нефропатия развивается на фоне других заболеваний, таких как гипертоническая болезнь, пиелонефрит, порок сердца и гломерулонефрит.
Причины возникновения заболевания
Нефропатия беременных – что это такое? Не каждая женщина сможет дать ответ на этот вопрос. А ведь это осложнение на поздних сроках беременности может привести к очень серьезным последствиям.
Современные медики считают, что нефропатия возникает вследствие плохой адаптации женского организма к новому состоянию во время беременности. Главными характеристиками нефропатии беременных является общий спазм артериол, ухудшение показателей гемодинамики, возрастание сосудистой проницаемости, понижение ОЦК и нарушение микроциркуляции крови в тканях внутренних органов. Все это в первую очередь приводит к нарушению в организме беременной женщины белкового, солевого обменов и к гипоксии и различным расстройствам метаболизма.
Большое значение в развитии нефропатии имеет конфликт иммунных систем женщины и ее будущего ребенка, который сопровождается образованием циркулирующих иммунных комплексов, включающих в себя антигены IgM, IgG и фракцию С3-комплемента. В ходе течения данного патологического процесса в организме женщины вырабатываются особые вещества, обладающие высокой геологической активностью. Это гистамин, ацетилхолин, серотонин и другие.
Важнейшую роль в образовании нефропатии беременных играет нарушение нормальной работы центральной нервной системы. Об этом свидетельствуют характерные изменения показателей ЭЭГ мозга беременной женщины. Причем нарушение в работе ЦНС может наблюдаться у пациентки еще до появления первых признаков позднего токсикоза.
Чаще всего нефропатия беременных возникает у будущих матерей во время первой беременности либо при вынашивании близнецов. Данному проявлению токсикоза больше подвержены женщины, страдающие:
гипертонической болезнью; сахарным диабетом I и II типа; различными пороками сердца; большим лишним весом; пиелонефритом; гломерулонефритом.
Нарушение циркуляции жидкости в почках становится причиной ее задержки в организме женщины, накопления в тканях натрия (сильнейших отеков), появления в моче частичек белка (протеинурия), повышения кровяного давления и крайне высокого содержания в крови такого вещества, как ренин, что приводит постоянному сосудистому спазму. Кроме того, нефропатия беременных может негативно влиять на ткани миокарда, кровеносные сосуды мозга и клетки печени. В результате нарушения нормального кровообращения в плаценте нередко возникает гипотрофия и гипоксия ребенка.
Вернуться к оглавлению
Опасные осложнения для матери и плода
Даже 2 степень нефропатии для беременных может обернуться осложнениями. Они связаны в основном с болезнями почек, дыхательных путей и глаз:
- почечная и печеночная недостаточность;
- судороги, кровоизлияние в мозг;
- отслоение сетчатки глаза;
- отек легких, болезни дыхательных путей.
Если нефропатия возникла после наступления беременности, то она будет быстротечной и не нанесет существенного вреда организму. При наличии уже имеющихся ранее патологий почек или кровеносной системы гестоз преодолеть труднее.
Крайне важен также вопрос о влиянии этих нагрузок на плод.
Важно знать! Осложнения для ребенка могут обернуться внутриутробной задержкой в развитии, асфиксией, преждевременной отслойкой плаценты и самопроизвольным прерыванием гестационного периода до 22 недель.
Во время родов вследствие высокого давления повышается вероятность кровотечения. Это особенно опасно при редкой группе крови – донорскую найти сложно. Также велик риск развития дисметаболической нефропатии у детей, матери которых перенесли гестоз.
Симптомы нефропатии беременных
Обычно нефропатия беременных диагностируется у женщины не раньше 20-ой недели беременности. Главным симптомом нефропатии является постоянно прогрессирующая гипертония, которая вначале характеризуется ростом диастолического, а посте и систолического кровяного давления. Спустя 4-6 недель после того, как женщине был поставлен диагноз артериальная гипертония, начинается развитие протеинурии. Отеки при нефропатии беременных могут проявляться как в виде незначительной пастозности рук, ног и лица пациентки, так и в форме сильнейшей общей отечности тела.
Существуют три стадии нефропатии беременных, которые различаются по степени выраженности признаков данного токсикоза:
При первой степени кровяное давление составляет не более 150/90, протеинурия не превышает 1 г/л, наблюдаются маловыраженные отеки на ногах. Вторая степень нефропатии всегда проявляется высоким кровяным давлением, доходящим до 170/110 (с пульсовой разницей не меньше 40), протеинурия увеличивается до 3 г/л. В моче выявляется содержание гиалиновых цилиндров. Отеки поднимаются выше и теперь наблюдаются не только на нижних конечностях, но и в области брюшины. Диурез при данной стадии составляет не меньше 40 мл в час. При третьей степени нефропатии кровяное давление значительно повышается и составляет больше 170/110 (с пульсовой амплитудой меньше 40). Протеинурия также усиливается и равняется более 3 г/л. При анализе мочи в ней обнаруживаются зернистые цилиндры. Сильнейшие отеки охватывают все тело пациентки, диурез снижается до уровня меньше 40 мл за час.
Кроме того, при нефропатии беременных у больных наблюдается:
сильная жажда; постоянное головокружение; бессонница или тяжелые сны; метеоризм; общая слабость организма; одышка даже при минимальной двигательной активности; диспепсия; понижение остроты зрения; сильные боли в области поясницы.
Если у пациентки, страдающей нефропатией беременных, развивается поражение клеток печени, то в этом случае ее беспокоят сильные боли в области правого подреберья. Кроме того, данное осложнение характеризуется заметным увеличением печени, нередко появляются признаки желтухи. При поражении тканей миокарда у больной наблюдаются симптомы ишемической миокардиопатии.
Вернуться к оглавлению
Лечебная диета
Нефропатия беременных подразумевает соблюдение лечебной диеты. Она направлена на снижение нагрузки на почки и ускорение процесса выздоровления. Благодаря соблюдению диеты у беременных наблюдается снижение отеков и восполнение потери белков. Эффект лечебной диеты становится заметным уже на третьи сутки.
Диета при нефропатии предусматривает прием продуктов с большим количеством белка. Кроме того, питание должно быть богато липотропными составляющими, а именно полиненасыщенными жирными кислотами, фосфатидами и метионинами. Лечебная диета сводит до минимума прием жирных продуктов, предусматривает полный отказ от соли. При нефропатии беременным рекомендуется часто есть небольшими порциями.
Полезными считаются каши, особенно овсянка и гречка, а также салаты. Разрешается пшеничный хлеб, нежирные сорта мяса и рыбы, нежирные бульоны и молочные продукты. Что касается овощей, то в рационе обязательно должны присутствовать картошка, морковь, капуста, тыква, свекла и зеленый горошек.
В списке разрешенных продуктов также находятся омлет, фрукты и ягоды. Можно пить минеральную воду без газа, зеленый или травяной чай, компот и отвар шиповника.
Под запретом копченые, консервированные, жирные и жареные блюда, сыр и мороженое.
Лечебная диета беременной женщине назначается в индивидуальном порядке, основываясь на результатах анализов.