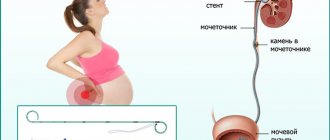
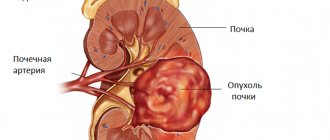
Стент — это механизм, который ставят внутрь полых вен и протоков для расширения сужающихся участков. Подробнее рассмотрим, как действует стент почкии как выглядит. А заодно расскажем, для чего его вводят. Как правило, чаще всего назначается стент при камнях в почках или когда отток мочи нарушен из-за спаек.
Операция проводится легко и быстро. В большинстве случаев механизм устанавливается сроком на 2-3 месяца, пока не восстановится нормальный физиологический отток урины.
Что такое стент?
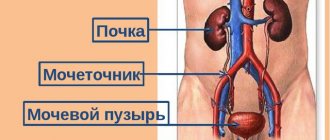
Почечный стент — трубка длиной до 30 см и диаметром 1,5-6 мм. Имплант позволяет выводить мочу из почки в мочевой пузырь в тех случаях, когда нормальный отток нарушен. Это происходит по самым разным причинам. Один его конец крепится в самой почке, другой — в пузыре.
Создан имплант из специальных материалов, которые не вызывают аллергии. Если же аллергическая реакция все же началась, стент срочно достают и ставят имплант из другого материала.
Мочекаменная болезнь
Мочекаменная болезнь (уролитиаз) – это болезнь обмена веществ, вызванная различными эндогенными и (или) экзогенными причинами. Нередко носит наследственный характер и определяется наличием камня в мочевыводящей системе.
Камни различаются по своей структуре, химическому составу, а также по величине и локализации.Распространенность мочекаменной болезни среди детей, по мнению многих авторов, незначительная.
В отличие от взрослых, у которых преобладают первичные камни, у детей большое значение в камнеобразовании играют аномалии развития мочевой системы, обусловливающие нарушение уродинамики.
Мочекаменная болезнь встречается практически в любом детском возрасте, но наиболее часто от 3 до 10 лет, что связано с особенностями развития общих патологических процессов, таких как незрелость и неустойчивость механизмов регуляции (особенно нервной и эндокринной систем), лабильность обменных процессов, повышенная проницаемость барьерных тканей и незрелость иммунных реакций.
По сравнению с девочками, данная патология в 3 раза чаще отмечается у мальчиков. Наблюдается преобладание правостороннего поражения, но двустороннее поражение также не является редкостью и встречается в 20,5% случаев.
В настоящее время всемирно признана минералогическая классификация мочевых камней. До 70-80% мочевых камней являются неорганическими соединениями кальция; оксалаты (веделит, вевелит); фосфаты (витлокит, брушит, апатит, карбонатапатит, гидроксиапатит), кальция карбонат.
По своей локализации камни могут образовываться в чашечка, лоханках, мочеточниках и мочевом пузыре. Камни мочеточников, как правило, являются вторичными по происхождению и представляют собой почечные камни.
Три «сложных» уродинамических узла, где имеет место физиологическое сужение мочеточника (лоханочно-мочеточниковый, пузырно-мочеточниковый и в области перекреста с подвздошными сосудами), являются причиной задержки камней.
В мочевом пузыре камни могут быть как самостоятельно образованные, так и спустившиеся из вышележащих отделов мочевой системы.
Камни уретры самостоятельно образуются крайне редко – при наличии врожденного дивертикула уретры, и поэтому также являются результатом миграции сверху.
Клиника и диагностика.
Особенностью камнеобразовательного процесса у детей является быстрый рост камней. Форма камней, их величина и локализация обусловливают ту или иную клиническую картину.
Самым характерным симптомом у детей с мочекаменной болезнью является боль, возникает – ПОЧЕЧНАЯ КОЛИКА.
Камни больших размеров с гладкой поверхностью или фиксированные к слизистой мочевого тракта могут не проявляться болевым синдромом или приводить к тупым ноющим болям.
Маленький размер конкремента, шероховатость поверхности, флуктуация вызывают выраженный болевой приступ, известный как почечная колика.
Гематурия, один из постоянных симптомов уролитиаза, может проявляться микро-и макрогематурией – микрогематурия определяется только лабораторно, макрогематурия – покраснение мочи от крови видимое невооружённым глазом.
Дизурические расстройства наиболее характерны для конкрементов нижних мочевых путей – боли при мочеиспускании, часто сопутствующее учащение мочеиспускания.
При осложненном течении уролитиаза с присоединением инфекции выявляются изменения лабораторных показателей мочи (лейкоцитурия, бактериурия), и при повышении температуры тела диагностируется пиелонефрит, рребующий колмплексного лечения (удаления камней-конкрементов, антибактериальной терапии, внутривенного введения растворов и препаратов).
Наиболее доказательным симптомом уролитиаза является самостоятельное отхождение конкремента. Но без предшествующей почечной колики камни у детей отходят крайне редко.
Самым тяжёлым острым осложнением мочекаменной болезни является БЛОК ПОЧКИ
. Под термином «блок почки» понимается острое расширение коллекторной системы почки и мочеточника проксимальнее (выше) кокремента, обусловленное нарушением пассажа мочи через зону локализации конкремента, и сопровождающееся острой болью (в поясничной области или соответствующем отделе живота).
Часто блок почки сопровождается рвотой, повышением температуры тела.
Если диагностирован «Блок почки» показано выполнение экстренного оперативного вмешательства – удаление конкремента одним из нижеперечисленных способов, либо паллиативное вмешательство – восстановление оттока мочи из почки путём наложения нефростомии (пункционной, открытой) или эндоскопической установки мочеточникового стента.
Одним из наиболее доступных, достоверных, информативных и малоинвазивных методов исследования является УЗ исследование.
Методика ультразвукового исследования с цветовым допплеровским картированием, выполняемая на аппаратуре с высокими разрешающими возможностями проводимая в нашей клинике, и широко используется для диагностики мочекаменной болезни.
Конкремент в почке визуализируется в виде гиперэхогенного округлого образования с акустической тенью. Камень вызывающий уростаз как правило не представляет особых сложностей диагностики, так как хорошо просматривается на фоне жидкости в коллекторной системе и мочеточнике (Рис.1,2,3).
Рис.1. УЗИ почек в В режиме. Конкременты почки.
Рис. 2. УЗИ почек в В режиме. Конкремент области пиелоуретерального сегмента.
Рис. 3. УЗИ в В режиме. Конкремент области мочевого пузыря.
КТ чувствительнее других методов исследования при выявлении мочевых камней у пациентов с почечной коликой, так как в результате исследования могут быть обнаружены даже мелкие некальцинированные конкременты, которые не выявляются на рентгенограммах и УЗ исследовании.
В ряде случаев по КТ плотности конкрементов (КТ-плотность камней всегда больше 100 ед. Х) можно предположить их химический состав.
Нативные КТ – изображения позволяют определить точную локализацию конкрементов, а так же дифференцированть экстрауретерально расположенные камни (флеболиты малого таза) (Рис.4).
Рис.4. КТ. Конкремент мочеточника, почки.
Лечение мочекаменной болезни направлено, в первую очередь, на устранение конкремента с целью предупреждения гибели почечной паренхимы. Знание химической структуры удаленных камней крайне необходимо не только с позиции выработки консервативного противорецидивного лечения, но и с позиций выбора различных современных способов их удаления.
Поэтому подход к обследованию и последующему лечению больных детей должен быть подчинен строго определенному алгоритму.
Консервативные методы носят паллиативный характер и направлены на устранение болевого синдрома, борьбу с уроинфекцией, профилактику камнеобразования и создание условий для самостоятельного отхождения камней незначительных размеров (до 5-7 мм в зависимости от возраста ребенка).
Болевой синдром устраняется применением спазмолитиков, анальгетиков.
В случае отсутствия эффекта от болеутоляющей терапии предпочтение отдается инвазивным манипуляциям (стентирование мочеточника (видео), пункционная разгрузочная нефростомия под УЗ контролем, открытая пиелостомия, или цистостомия). При необходимости все малоинвазивные способы лечения применяются в отделении урологиии и плановой хирургии Морозовской детской городской клинической больницы.
Методы борьбы с инфекцией аналогичны принципам антибиотикотерапии, применяемой в детской уронефрологии.
В комплекс лечебных мероприятий, направленных на коррекцию нарушений обмена камнеобразующих веществ в организме, входят: диетотерапия, поддержание адекватного водного баланса, терапия травами, лекарственными средствами, физиотерапевтическими и бальнеологическими процедурами, лечебная физкультура и санаторно-курортное лечение. Диетотерапия зависит, в первую очередь, от состава камней и выявленных нарушений обмена веществ.
Оперативное лечение после внедрения методов чрескожной дистанционной литотрипсии значительно сократилось и показано только при конкрементах больших размеров (коралловидных) и при доказанном вторичном генезе камнеобразования у пациентов с аномалиями развития мочевыделительного тракта. В таких случаях оперативное вмешательство включает в себя не только извлечение конкремента, но и одномоментное выполнение реконструктивно-пластической операции на том или ином участке мочевого тракта.
Если конкременты локализуются в мочеточнике, и консервативное лечение неэффективно, показано контактное внутрипросветное разрушение конкремента лазерным лучом или ультразвуком. В настоящее время заказана аппаратура для внутрипрсосветной лазерной контактной литотрипсии для нашего отделения, ожидается в скором времени.
При невозможности применения методов литотрипсии в нашем отделении применяются:
- ВНУТРИПРОСВЕТНОЕ ЭНДОСКОПИЧЕСКОЕ УДАЛЕНИЕ КОНКРЕМЕНТА,
- в особенно сложных случаях возможно применение Эндохирургических способов удаления конкрементов.
- Также, в нашем отделении применяется Нефролитолапаксия – современный малотравматичный метод дробления камней через маленькое отверстие в коже поясничной области.
Источник: https://www.moroz-uro.ru/zabolevaniya/mochekamennaya-bolezn/
Зачем нужен стент в почке? Принцип работы
Стент нужен для расширения суженых протоков, из-за спаек, например, или при осложненной беременности. Урина вырабатывается в почках и постепенно накапливается в мочевом пузыре, проходя через тоненькие канальцы — мочеточники.
Если мочеточник не пропускает жидкость по каким-то причинам, для искусственного расширения суженых участков мочеточника и придуманы такие импланты.
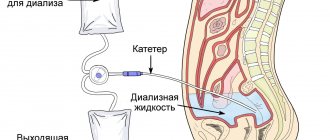
Установка стента в почку иногда жизненно необходимая операция. Отказ почек приводит к отказу работы печени, а без этих органов человек умирает. Если удастся сохранить одну почку, человек будет зависеть от гемодиализа всю жизнь.
Основная информация о болезни
Отказ почек — патологическое состояние развивающейся на фоне течения почечной недостаточности в острой или хронической форме.
Состояние быстро прогрессирует и при отсутствии адекватной терапии и различных мер, направленных на коррекцию, приводит к летальному исходу.
Патологическое состояние развивается по различным причинам, отказать может одна или обе почки.
Этот процесс считается обратимым, состояние можно компенсировать различными методами. Но если вовремя не принять меры, то здоровью человека будет нанесен серьезный вред.
Нередко отказ почек развивается как осложнение другого заболевания, может проявиться на фоне длительного и не компенсированного течения:
- сахарного диабета;
- пиелонефрита;
- атеросклероза;
- заболеваний сердца или сосудов;
- патологий почек (инфекционных, врожденных или иных болезней).
В таком случае компенсация состояния не приведет к желаемому результату, она лишь позволит сохранить жизнь пациенту. В отношении состояния больного доктора опасаются делать прогнозы, поскольку они могут быть крайне неточными.
Виды почечных трубок
Стент не должен подвергаться разрушительному действию солей и в то же время быть контрастным. Необходимо контролировать его состояние и местоположение. При сдвиге трубки или разрыве необходима срочная операция.
Стенты бывают различны по длине, состоят из различных материалов; отличаются также импланты окончанием трубок. У некоторых имеются загнутые «хвосты» с обеих сторон для лучшей фиксации, у других — только с одной стороны импланта.
Материал трубки и ее форма подбираются индивидуально. Врач учитывает возраст пациента, его общее состояние и склонность к аллергиям. Какие же материалы используются? Обычно производят трубки из силикона, металла или полиуретана. Для силиконовой трубки время нахождения в теле до 8 недель. Более дорогие сплавы разрешено удалять через 3-6 месяцев.
Показания и противопоказания для установки
Установка стента в почку проводится строго по врачебным показаниям.
Показания в медицине такие:
- стеноз (стриктура) мочеточника;
- уретрогидронефроз;
- рак почек;
- оттеки протоков из-за длительного воспалительного процесса в мочевом пузыре;
- сужение мочеточника вследствие роста матки у женщины при беременности;
- у мужчин стеноз возникает вследствие простатита;
- застревание почечного камня в канале.
Стент после удаления камня из почки могут поставить, если в почках еще обнаружен песок или более мелкие камни.
Противопоказаниями являются 2 фактора: если имеется травма мочеиспускательного канала или диагностирован острый воспалительный процесс в малом тазу.
Как вывести при помощи методов современной медицины?
Метод удаления камней (литотрипсия) позволяет разрушать камни в мочевых путях без вмешательства в организм человека с помощью инструментов.
Эндовезикальный метод
Кроме того, выведение камней из мочеточника может производиться с помощью электрической стимуляции верхних мочевых путей через электроды катетера. В медицинском арсенале для изъятия твердых формирований предложено множество мочеточниковых петель. Их не рекомендуют, когда камень засел выше подвздошных сосудов. Если такими методиками помочь больному не удается, устья мочеточника рассекают, и конкремент выделяется на протяжении 2—3-х дней. По мнению некоторых специалистов, этот способ влечет за собой сужение мочеточника и рефлюкс.
Уретроскопия: удаление камня через уретру
Если камень размером не более 1-го сантиметра достиг трети мочеточника или засел в его нижней части, прибегают к уретроскопии. Удаление камня из мочеточника через уретру производится гибким инструментом, оснащенным щипцами, камерой и корзинкой. Процедура безболезненна, так как сопровождается анестезией и происходит без единого разреза, уретроскоп вводится в уретру естественным путем. После окончания ставят катетер для промывания мочеиспускательного тракта. Существенный недостаток уретроскопии — сильные боли после наркоза, вкрапления крови в урине, жжение, частые позывы, которые могут длиться до 3-х недель. Снимают подобные ощущения обезболивающими средствами.
Дистанционная литотрипсия
Контактная литотрипсия
Контактная литотрипсия проводится в условиях операционной под наркозом, вид которого определяется индивидуально, и обусловливается возрастом пациента, длительностью операции, наличием сопутствующих заболеваний.
Этот способ для удаления камней более эффективен и считается одним из основных среди всех видов камнедробления. Заключается он в особенностях разной аппаратуры, которую привлекают в процесс:
Оперативное вмешательство
Если камни в мочеточнике большие и долго не выходят, а также спровоцировали инфекционное воспаление в урогениталиях, сильные боли, перекрыли отток урины, их выведение происходит только оперативным путем. Это экстренные меры, направлены на спасение почек. Практически во всех урологических отделениях специализируются на полостных операциях, при которых специалист вскрывает мочеточник, перекрывает зажимами с обеих сторон ущемленное конкрементом место и чуть выше его рассекает. После проверки проходимости канала накладывают швы. Операции опасны кровоизлиянием, тканевыми повреждениями, попутными инфекциями и новообразовавшимися грыжами. Реабилитационный период после проведения хирургического вмешательства может затянуться на месяц.
Питьевой режим — необходимая мера для устранения причин камнеобразования.
Лечебная ванна
Если обнаружены признаки мочекаменной болезни, мучает почечная колика, отхождение камней сопровождается невыносимой болью, народные знахари предлагают лечебные ванны из травяных отваров. В частности, их готовят по одному рецепту: 2 горсти сбора заливают 3 л кипятка и выдерживают на огне 10 минут. Через 3 часа, после того как настоится, добавляют в ванну. С этой целью собирают полевой хвощ, шиповник, сосновые шишки и ветки, овсяную солому. В теплые ванны добавляют эфирные масла: лаванды, тимьяна, мяты, ромашки.
Ванны способствуют расширению сосудов, расслаблению гладкой мускулатуры мочевыделительной системы, улучшают кровообращение и расширяют стенки мочеточника. Камни до 7 мм могут выйти сами после первых 10—15 минут теплой или горячей ванны. Более длительные процедуры несут скорее вред, чем пользу, поскольку содействуют обильному потоотделению и сокращают выделение урины.
Отвары трав
Вернуться к оглавлению
Сокотерапия — скорее профилактическая мера, эффективна для камней, которые «сидят» в почках. Ее результат очевиден через несколько месяцев.
Содержание
Как показывает статистика, недуг чаще всего развивается в странах с особым составом воды и продуктами питания. Острая или горькая пища может быть провокаторами развития заболевания, так в азиатских странах зафиксировано максимальное количество случаев недуга.
Лечение камней в мочеточнике – это сложный процесс, который начинает с проведения диагностического обследования. Врачи выявляют место локализации конкремента, причину его развития, после назначается комплексная терапия.
Различают такие разновидности конкрементов в зависимости от места расположения:
При каждом заболевании способы снятия боли и лечения абсолютно разные
Методы установления
В настоящее время закупорка мочевого протока не является особо сложной медицинской проблемой. Установка занимает полчаса времени, да и осложнений у большинства пациентов не возникает. Как ставят стент на почку?
Итак, существует 2 метода установки. Первый — ретроградный, второй — антеградный.
- Ретроградный. Имплант вводится через уретру и мочевой пузырь. Операция занимает от силы 25-30 минут. Вводится баллон с сеткой, в нужном месте он расширяется, сетка как каркас удерживает стенки протока, а сам баллон выводится из организма.
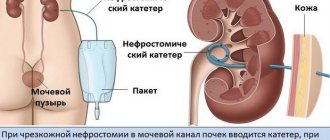
- Антеградный. Проводится разрез брюшины. Конструкция вводится в почку через приспособление нефростому, и для вывода урины ставится катетер, прикрепленный к мочесборнику.
Спустя 1-2 месяца проводится новое исследование. И врач по итогу последующей цистоскопии принимает решение — удалять стент или устанавливать новый.
Что делать в домашних условиях?
Небольшие камни из мочеточника можно удалить в домашних условиях. Изъять камень еще не означает вылечить мочекаменную болезнь. Дальнейшие мероприятия должны быть направлены на устранение причин камнеобразования. В список необходимых мер включены:
Домашние мочегонные средства наиболее мягко воздействуют на организм, обладая меньшим количеством противопоказаний, чем синтетические диуретики.
Мочегонные настойки эффективны в комплексе с лечебными ваннами. Стоит учесть, что, когда камнеобразование находится в почке, такие отвары могут существенно навредить, подтолкнув их к движению и вызвав почечную колику и острое воспаление. Если камень в мочеточнике, таким способом можно ускорить его выход. Используют травяные сборы из можжевельника, шиповника, березы и марены, хвоща полевого, розмарина, тимьяна, брусники. Отвары готовят из таких ингредиентов:
8 соков от камней
При почечных конкрементах народная медицина рекомендует соки из таких плодов и растений: гранаты, арбузы, лимоны, береза, свекла и морковь (в соотношении 1:1). Напитки обязательно нужно разводить водой, так как в чистом виде они могут вызывать головокружение и тошноту. Принимать по 1/3 стакана 3 раза в день, постепенно доводя суточную дозу до 200 мл. Годятся соки из петрушки, лимона с морковью (в соотношении 1:1). Такие напитки рекомендуется выпивать ежедневно по 3 стакана за 2 часа после еды. Эффективен сок из черной редьки. Для его приготовления в корнеплоде проделывают углубление и заполняют медом. Через время собирают выступивший сок. Пьют по столовой ложке трижды в день.
Лечение соками должно проходить под контролем врача, поскольку при неправильной дозировке возможны аллергические реакции, язвы и другие осложнения. Уратные камни растворяет даже столовая вода, а оксалатные поддаются на щелочное питье. Твердые формирования выпитая жидкость не растворит, а также те, которые попали в мочеточник, мочевой пузырь или уретру. Движение конкремента может сопровождаться почечной коликой, привлекать за собой острый пиелонефрит и множество других осложнений, поэтому тут нужна быстрая и точная терапия.
Источник: https://etopochki.ru/mkb/lechenie/udalenie-kamnya-iz-mochetochnika.html
Диагностика стеноза
Как диагностируется сужение почечных протоков? Сам больной может это заметить по признакам стеноза, которые, кстати, нельзя игнорировать.
Симптомы стеноза протоков:
При этих симптомах обязательно нужен стент. Операция на почку — малоприятная, но крайне необходимая процедура. Иначе развивается гидронефроз.
При гидронефрозе симптомы ухудшаются. Температура очень высокая, боль при мочеиспускании, иногда сходить в туалет больной совсем не может. Звонить в скорую нужно сразу же после появления боли (печеночные колики), тошноты и головной боли.
Как только врач проверит анамнез (собранную информацию) и получит результаты УЗИ почек, он сможет дать заключение и назначить операцию по установке стента.
Перед проведением операции проводится еще несколько обязательных диагностических процедур:
Во время этих процедур необходимо установить степень сужения протоков, основную причину и некоторые физиологические особенности пациента. Стент подбирается с учетом всех особенностей строения протоков, а у разных людей эти физиологические особенности могут сильно отличаться.
Поражение почек при подагре
Комплекс нарушений, известный как подагрическая нефропатия, выражается различными формами патологий почек, которые вызываются изменениями в протекании обмена пуринов в организме на фоне развивающейся подагры.
Важнейшая функция почек – очищение крови, циркулирующей в теле.
Помимо этого, они – непосредственные участники эндокринных и метаболических процессов, выводят избыток жидкости из организма (и еще выполняют множество функций).
Нарушение равновесия в протекании процессов синтеза мочевой кислоты, выведения ее соединений при подагре вызывает чрезмерное накопление уратов в тканях. Подагрическая нефропатия обычно затрагивает обе почки.
Общая информация о заболевании
Симптомы подагры описывали еще древнегреческие врачи, внешне она проявляет себя как деформация и воспаление суставов, вызванное отложением солей мочевой кислоты – уратов.
Заболевание поражает преимущественно мужчин среднего возраста, у женщин проявляется в период климактерических изменений. Сегодня частота заболеваемости подагрой составляет 3%, резкий рост заболевания фиксируется во 2-й половине прошлого века.
Причина – изменение пищевых привычек на фоне наследственности и патологий обмена веществ.
Оседание уратов в организме происходит не только в суставах – в 8 случаях из 10 наблюдается поражение почек, что позволило выделить подагрическую нефропатию в самостоятельное заболевание.
Нарушение пуринового обмена вызывает повышенную концентрацию мочевой кислоты в организме, которая накапливается в тканях, соединяясь с водой формирует соли, в крови циркулирует урат натрия.
Источником пуриновых соединений являются животные пищевые белки, поступающие с пищей, собственные белковые соединения организма. Выведение солей производится почками (75%), что определяет их патологию при подагре.
В органах начинаются концентрироваться соли, которые затем формируются в камни (уратный нефролитиаз).
Не всегда повышенный синтез мочекислых солей в организме означает подагру. Для превращения склонности в болезнь необходимо, чтобы создались условия для их оседания (зоны воспаления).
Пока не удалось определить минимальный порог концентрации мочевой кислоты, не вызывающий риска подагрической нефропатии.
Аналитическим методом определена граница уровня мочевой кислоты, при которой многократной возрастает риск подагры (0,32 -0,37 ммоль на литр для женщин и мужчин соответственно).
Нефропатия, спровоцированная подагрой, сопровождается воспалительными процессами в мочевыводящей системе. Они проявляются периодическими тянущими, сильными болями в спине, трудностями при отделении мочи, болями внизу живота и в паху
Существует определение вторичной подагры, которая развивается на фоне лечения новообразований с помощью лучевой терапии, патологического процесса в почках, при которых они теряют способность выводить соединения мочевой кислоты из организма.
При вторичной подагре падает способность почек к фильтрации. Воспаление или изменение структуры почечной ткани снижается или блокируется диаметр канальцев. В результате в крови повышается уровень мочевой кислоты и некоторых сопутствующих соединений. После превышения допустимого порога концентрации ураты проникают через стенки сосудов и накапливаются в тканях.
Причины развития подагрической нефропатии
Причиной уратного нефролитиаза является нарушение баланса
мочевой кислоты, которое приводит к накоплению ее солей. Мочевая кислота в нормальном продуцируется органом, и полностью выводится из организма. При нарушении метаболических процессов лишь часть кислоты выводится, остальная – оседает в тканях и суставах, при выведении вызывая поражение почек:
- острую мочекислую нефропатию;
- хронический тубулинтерстициальный нефрит;
- почечнокаменную мочекислую форму болезни.
К основным провокаторам возникновения подагрической формы нефропатии относят:
- фактор пола;
- заболевание сахарным диабетом;
- возрастной фактор;
- применение в лечении мочегонных средств слишком длительное время;
- лечение антибиотиками;
- ожирение;
- лечение новообразований;
- фактор наследственности.
Основная причина – подагра, которая провоцирует сосудистые изменения на фоне патологического искажения обменных процессов, спровоцированного наследственными факторами и пищевыми привычками.
Следствием комплексного нарушения является поражение паренхимы органа, которая проявляется отклонением в составе урины.
Симптомы и формы подагрической почки
Подагрическая нефропатия не имеет явных проявлений заболевания. На возможность нарушения указывают:
- периоды резкого повышения кровяного давления;
- фактор физического возраста и пола (мужчины, от 35лет);
- заметных отложений солей на суставах (тофусов).
Дополнительно больной жалуется на сильные резко возникающие боли в области почек, трудности при мочеиспускании.
Каждая из форм заболевания выказывает свои симптомы, поэтому их определение и лечение рассматривают как отдельные патологии:
- острой мочекислой нефропатии;
- хронического тубулинтерстициального нефрита;
- почечнокаменной мочекислой нефропатии.
Для каждого типа болезни рассматривается характерное лечение.
Почечнокаменная нефропатия
Такая патология мочекислого типа диагностируется при определении в органе образований (затрагиваются оба органа). При удалении камней они образуются вновь из-за нарушения обменных процессов.
Характерными для мочекислого нефролитиаза являются камни коралловой формы, с острыми и поражающими краями, полностью блокирующими лоханку органа. Сопровождающими для такого заболевания являются почечные кровотечения и воспаления почек.
Диагностика усложняется характером камней – они не определяются при рентгенологическом изучении, выявить конкременты можно только при УЗИ. Эта форма подагрической нефропатии проявляется острыми болевыми симптомами, которые вызывается задержкой урины в мочевыводящих путях.
В мочи могут проявляться следы крови, вызванные острыми краями камней, проходящими по мочеточникам.
Симптомами такой нефропатии являются:
- жалобы на постоянные ноющие боли в крестце;
- колика при выходе камней;
- периодические повышения температуры тела;
- следы крови в урине.
Аналитические исследования мочи фиксируют наличие бактерий, превышение нормы лейкоцитов (симптомы воспаления).
В запущенной форме болезнь вызывает резкое увеличение лоханки (гидронефроз) при застое мочи и почечную недостаточность.
Если воспаления нет, анализ мочи не выявит изменений.
Хронический интерстициальный нефрит
Состояние является одной из видов патологии, что выражается воспалением канальцев почек, интоксикацией организма, резко ухудшает деятельность органа.
Симптомы интерстициального нефрита:
- сильная общая слабость;
- высокая температура тела;
- мелкая сыпь на поверхности кожи;
- боли при отхождении урины;
- увеличение почек;
- постоянные тупые боли в нижней части спины и боках;
- низкая работоспособность;
- появление хлопьев гноя и крови в моче, моча мутная, цвет бурый;
- плохой аппетит, в некоторых случаях – отвращение к еде;
- частые отеки;
- постоянно повышенное кровяное давление, снижение которого возможно только поле препаратов.
При очень высоком артериальном давлении, не реагирующем на медикаментозные препараты, можно подозревать системное поражение почек при подагре и замену их ткани соединительной.
Острая мочекислая нефропатия
Состояние развивается резко на фоне отсутствия предварительных симптомов. Характерны:
- сильное сокращение объемов выделяемой урины;
- жалобы на сильную тянущую боль в пояснице;
- выделение крови в моче, ее окрашивание в красный цвет;
- наблюдаются резкие повышения артериального давления;
- колики.
При отсутствии лечения развивается почечная недостаточность с полным прекращением выделения мочи, интоксикации организма.
Исследователи отмечают отсутствие взаимозависимости между тяжестью подагры, частотой приступов и скоростью развития подагрической нефропатии. Основным критериям является индивидуальные особенности организма.
Диагностика и лечение заболевания
Основным методом аналитической диагностики заболевания является анализ мочи и определение повышенного уровня мочевой кислоты (гиперурикемии) (более 7 мг/дл), микроскопию кристаллов солей в клетках и тофусах. Инструментальная диагностика основана на УЗИ, МРТ.
Лечение медикаментами
Схема лечения построена на активном лечении капельницами. Для лечения капают физиологический раствор, растворы, снижающие образование кристаллов мочекислых солей в тканях (препараты Декстроза, Маннитол, Фуросемид). Одновременно применяется Аллопуринол, Сульфинпиразрон.
Болевые симптомы снимаются Колхицином и противовоспалительными препаратами. Если болезнь развивается стабильно, обязательно применяется диета и общеукрепляющее лечение.
Основные направление лечения:
- купирование последствий обмена пуринов;
- коррекция метаболических процессов;
- купирование симптомов хронического воспаления почек.
Основные принципы питания
Меню больных подагрической почкой исключает пищу, помогающую синтезу уратов, но подлежат включению продукты, которые помогают отделению урины. Категорическому исключению из рациона подлежат:
- алкогольные напитки;
- пряности;
- мясные субпродукты;
- консервы из мяса и рыбы;
- куриное мясо;
- щавель;
- красный и зеленый болгарский перец;
- редьку и редиску;
- сладости.
Ограниченно можно включать в рацион:
- Молочные и молочнокислые продукты;
- Омлеты и блюда из яиц;
- Говядину;
- Индюшатину.
Блюда должны быть теплыми, еда малокалорийной, соль – ограниченной.
Показаны минеральные щелочные воды.
В периоды относительного улучшения рекомендуются применение физиотерапевтических процедур. При диагностике крупных камней показано оперативное лечение (удаление) открытым способом, методом дробления или щадящим дистанционным. Если возникает острая почечная недостаточность, больной срочно госпитализируется.
Как проходит операция?
Стент вводится через уретру и проходит в почечную лоханку. Непосредственно в тканях почки трубка крепится благодаря особому спиральному концу, закрученному в виде свиного хвоста.
Через цистоскоп врач находит аномально суженное место мочеточника и туда ставится сетка, называемая баллоном. Сетка расширяется, и проток таким образом снова открыт.
В зависимости от сложности ситуации и срока годности самой трубки, устанавливается срок удаления импланта из тела. Операцию могут отменить в том случае, если снова началось острое воспаление уже непосредственно перед установкой. Тогда назначаются подходящие антибиотики, а операцию переносят на другое время.
Причины гидронефроза
Основные причины врожденного гидронефроза:
- Дистенезия мочевых путей;
- Врожденная аномалия почечной артерии;
- Патологии клапанов и мочеточника;
- Сдавливающий мочеточник;
- Уретероцеле;
- Ретрокавальное расположение мочеточника;
- Обструкция нижних мочевых путей.
Основные причины приобретенного гидронефроза:
- Урологические заболевания;
- Воспалительные изменения мочевой системы;
- Сужение мочевых систем в результате травм;
- Почечнокаменная болезнь;
- Опухоли мочевых путей;
- Опухоли простаты;
- Опухоли шейки матки;
- Метастазы в забрюшинных лимфатических узлах;
- Инфильтрация забрюшинной клетчатки малого таза;
- Повреждения спинного мозга;
- Нарушение оттока мочи.
Очень часто причиной блока почки является добавочный сосуд, который идет к нижнему полюсу и сдавливает мочеточник (в месте отхождения от лоханки).
В связи с этим процессом образуются перегибы и сдавливания лоханочно-мочеточникового сегмента, так же образуется рубцовая ткань, которая вызывает сужение просвета мочеточникового канала. Препятствиями для оттока мочи также могут быть клапаны, шпоры, камни и дивертикулы в слизистой оболочке мочеточника.
Осложнения после установки
В редких случаях наблюдаются осложнения после стентирования. И пациенту приходится делать экстренную операцию — заменять трубку в почках на новую. Происходит это по следующим причинам:
- Стент застрял в мочеточнике.
- Началась реакция отторжения.
- Во время операции внутрь почки попала инфекция и начался воспалительный процесс.
- Миграция стента в почке, то есть смещение вследствие того, что трубка была не прочно закреплена.
- Разрыв трубки.
- Образование множества кристаллов мочи на силиконовой трубке. Тоже нужно удалять.
А также выделяют особые, более редкие осложнения. Эти ситуации требуют вмешательства врача в срочном порядке.
- Возникновение аллергической реакции на стент.
- Отечность внутренней стенки мочевого пузыря.
- Появление сгустков крови в моче.
- В случае слишком жесткого импланта появляются иногда гематомы внутри органов.
Чтобы убедиться, что ни одного из перечисленных осложнений нет, пациента наблюдают в стационаре после установки в течение 48 часов, затем выписывают домой.
Стентирование после операции
Иногда имплант устанавливается во время хирургического вмешательства или после него. Трубку могут установить после реконструктивных операций органов малого таза, при хирургическом удалении больших камней или после пересадки почки. Послеоперационный отек мешает оттоку мочи, а застой урины может вызвать дополнительное воспаление.
Стент в почке после операции удаляется обычно через пару месяцев, в ходе обычной цистоскопии. Если диагностирована тяжелый гидронефроз, пациент может всю жизнь зависеть от стентов. Тогда выбирается подходящий сплав и с определенной периодичностью извлекается и заменяется таким же, но новым.
Лечение
Гидронефроз и блок почки, является тяжелым состоянием, которое требует незамедлительного врачебного вмешательства. Основной целью лечения, является нормализация процесса естественного выведения мочи, с последующим восстановлением структурно-функционального состояния парного органа.
С целью восстановления проходимости мочевыводящих путей, пациентам устанавливается урологический катетер, который может быть введен в полость мочевого пузыря или непосредственно в почку (нефростома).
Если причиной развития блока послужила обтурация мочеточника камнем, то пациенту назначается оперативное вмешательство с целью удаления конкремента. Операция также является неизбежной при наличии структурных аномалий мочевыводящих путей, которые затрудняют естественный отток мочи. В ходе оперативного вмешательства осуществляется удаление стриктур, спаек, локальных очагов разрастания соединительной ткани, исправление дефектов мочеточника и нормализация оттока урины.
Наряду с хирургическими методиками, пациентам назначается симптоматическая терапия, включающая приём анальгезирующих, противовоспалительных из спазмолитических средств. В случае присоединения вторичной бактериальной инфекции, каждому пациенту назначается курс антибактериальной терапии. С лечебной целью могут быть назначены цефалоспарины, антибиотики пенициллинового ряда, фторхинолоны или макролиды. При развитии необратимых процессов в области парного органа, пациентам может потребоваться трансплантация почки.
Поделиться:
Общие рекомендации в послеоперационный период. Ограничения в еде
Для скорейшего восстановления пациенту рекомендуется строго следовать диете и питьевому режиму. Запрещено на время наличия в почке стента употреблять алкоголь даже в малых дозах.
Важно, чтобы в организм попадали витамины и минералы, особенно важен витамин С. Жирные блюда надо стараться не употреблять. В установленный врачом срок обязательно прийти на УЗИ для исследования состояния мочеточникового стента в почке и самой почки. Врач должен осмотреть орган и удостовериться в отсутствии какого-либо воспаления.
Удаление
Первое и самое важное правило — процедуру удаления стента из почки необходимо провести вовремя. Если пропустить дату, материал начнет зарастать кристаллами соли, выводить его в таком виде сложнее и болезненнее. Процедура проводится под местным обезболивающим. Детям удаляют однако под общей анестезией.
Так же, как и при вводе баллона, через уретру вводится цистоскоп, осматривается стент. Затем сетка обдается холодной водой, она сужается и в таком виде просто выводится наружу.
Растворение камней мочеточнике лекарственными препаратами
Если вывести камень из мочеточника консервативным лечением не удается, нужны более радикальные техники. В нынешней урологии их спектр довольно широк: катетеризация, уретроскопия, дистанционная и контактная литотрипсия, чрескожная нефролитотомия, оперативное вмешательство. Чтобы понять, какие из них дадут результат в конкретном случае, врач назначает:
Если камень более 8 мм застрял в устье мочеточника и не может самостоятельно продвигаться, назначают катетеризацию. Такая технология пользуется популярностью среди эндовезикальной терапии. Методика эффективна при затрудненном мочеиспускании и почечной колике. Ее суть состоит во введении в мочевой канал медикаментов, которые усиливают перистальтику (новокаин, «Папаверин», формитол). Для достижения результата процедура повторяется несколько раз, чаще пользуются тонкими катетерами: около 50 см длиной и 1—3 мм шириной.
Осмотр мочеиспускательного канала зондом-уретроскопом дает возможность увидеть конкретные места воспаления.
Этим термином в медицине обозначают дробления конкрементов с помощью специального аппарата, который вырабатывает волны. При попадании их камушек рассыпается и со временем вымывается с мочой. Процедура не травматичная, проводится, если кристалл в диаметре не превышает 5 мм и хорошо просматривается на рентгеновских снимках. Среди противопоказаний: начавшийся воспалительный процесс, сильные болевые ощущения и перекрытие мочеточника. Дистанционная литотрипсия считается малоэффективной, поскольку при разрушении камней страдают окружающие его стенки органов, часто нужны повторные процедуры.
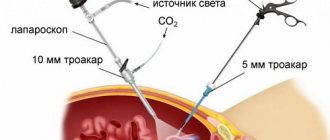
Чрескожная нефролитотомия
Если камень в мочеточнике превышает в диаметре 2 см, его удаляют введенными через маленький разрез инструментами. Процедура сопровождается анестезией, конкременты достают в измельченном виде. Способ эффективен при коралловых образованиях, которым свойственны уплотненные и острые края. Нефоскопом можно извлекать кальциевые фрагменты даже из почек. При беременности, воспалениях и злокачественных опухолях в урогениталиях чрескожная нефролитотомия категорически запрещена.
Профилактика стенозов и гидронефрозов
Предотвратить появление подобных проблем с почками пока невозможно. Некоторые люди более склонны к образованию камней в почках, другие вовсе не знают, что это такое. Большое значение имеет способ жизни, его привычки и наследственность.
В любом случае, чтобы сохранить здоровье почек, рекомендуется регулярно делать профилактические осмотры, УЗИ органов малого таза — это не повредит. Такие напитки, как кофе, алкоголь, энергетики, если их пить неумеренно, могут приводить к различным заболеваниям мочевыделительной системы, поэтому лучше их употребление ограничить или вовсе исключить.
У беременных проблемы с почками начинаются из-за сниженного иммунитета. Перед планированием беременности женщинам желательно исследовать свои почки. Если они слабы, возможно, в течение беременности возникнут осложнения.
Профилактикой спаечных процессов является вовремя проведенная диагностика и принятые меры для лечения. Мужчинам во избежание стеноза нужно регулярно проверяться у уролога, ведь простатит также приводит к воспалению мочевыводящих путей, а следовательно, и к спаечным процессам.
Блок почки: Характеристики, Причины, Симптомы, Диагностика, Лечение
В медицинской практике нередко встречается состояние, при котором возникает так называемый блок почки. Данное явление возникает по причине острого нарушения оттока жидкости из парного органа в результате закупорки мочевыводящих путей. Блокированная почка перестает выполнять свои функции, за короткий промежуток времени наполняется отфильтрованной жидкостью и увеличивается в размере.
Вероятной причиной развития блока почки, является гидронефроз. Это тяжелое состояние вызвано скоплением жидкости в чашечно-лоханочном аппарате почки. Опасность данного заболевания заключается в том, что при несвоевременном восстановлении оттока мочи, парный орган переполняется жидкостью, в результате чего может произойти разрыв почки.