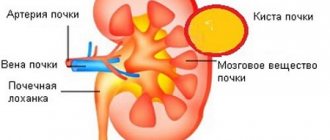
Заболеваниями почек в хронической форме страдает 10% населения планеты, причём среди причин смертности проблемы с почками занимают 4 место после инфаркта, инсульта и сахарного диабета. В странах СНГ половина больных умирает, не дождавшись пересадки почки, а из остальных 50% не имеют возможности получить гемодиализ.
Стоимость услуг уролога в нашей клинике
| Первичный консультативный приём врача с высшей категорией | 1000 руб. |
| Консультативный прием врача по результатам анализов, по результатам УЗИ | 500 руб. |
| УЗИ почек в стандартном режиме и с применением допплерографических методик | 1200 руб. |
| УЗИ мочевого пузыря | 500 руб. |
| УЗИ малого таза с применением допплерографических методик | 1200 руб |
| Запись по телефону: 8-800-707-15-60 (бесплатный звонок) | |
| *Клиника имеет лицензию на удаление новообразований |
Качественное лечение тяжёлых патологий продлевает жизнь пациента на 20-30 лет, но оно доступно только населению развитых стран с высоким уровнем дохода. Хронические заболевания почек имеют необратимый характер, больные нуждаются в лечении всю оставшуюся жизнь.
Какие встречаются врождённые патологии почек
Содержание статьи
Согласно статистике в 70% случаев серьёзные заболевания почек имеют врождённый или генетический характер. В оставшихся 30% к болезням почек приводят различные внешние и внутренние причины. Врождённые патологии вызваны нарушением развития эмбриона на ранних стадиях (до 6 недели), когда идёт закладка внутренних органов. Под влиянием негативных факторов (приём лекарственных препаратов, ионизирующее облучение, токсическое отравление) нервная трубка развивается неправильно, в результате чего почки формируются с нарушениями функциональности. Врождённые патологии разделяются на 4 группы:
Анатомические аномалии
Они встречаются в разной форме у 2,5% младенцев. Чаще всего встречается агенезия (отсутствие одной или обеих почек) или аплазия (недоразвитость органа с полной потерей выполнения своих функций). Агенезия чаще выявляется у младенцев женского пола, в основном страдает правая почка.
Гораздо хуже, если отсутствует левосторонний орган, который более функционален, чем правый и больше приспособлен к компенсаторной функции. Также в 7-11% случаев диагностируется удвоение почки — полное или частичное разделение органа, которое никак не сказывается на функционирование органа, однако имеет свойство провоцировать другие заболевания мочеполовой сферы.
Изменение структуры тканей
В основном наблюдаются изменения чашечно-лоханочной системы, паренхимы, синусов, а также тела почки. Данные патологии редко выявляются сразу после рождения, потому что у новорождённого некоторое время увеличены почечные лоханки, которые выводят продукты метаболизма, накопленные в период внутриутробного развития. В основном изменения структуры тканей почки выявляются во время ультразвукового осмотра.
Почечная недостаточность
Это крайне опасное врождённое заболевание, при котором происходит гибель нефронов — структурных единиц почки, через которые осуществляется фильтрация. На месте погибших нефронов образуется происходит отмирание паренхимы — своеобразной губки, фильтрующей жидкость. В итоге почка отмирает и теряет способность выводить токсины.
У детей, как и у взрослых, острая почечная недостаточность приводит к резкому ухудшению самочувствия. Через некоторое время ребёнок впадает в уремическую кому. При отсутствии экстренной помощи наступает гибель организма. У взрослых недостаточность органа возникает на фоне поликистоза, острого гломерулонефрита (патологической активизации иммунной системы при попадании в почку инфекции), тромбоза артерии.
Патологические изменения, вызванные генетическими мутациями
Наследственная нефропатия — это заболевание почки, вызванное мутацией гена, которое является причиной 9% врождённых заболеваний органа. Так, при синдроме Альпорта поражается ген, отвечающий за строение коллагена мембраны почечных канальцев, внутреннего уха и глаза
В основном мутация встречается у мальчиков. Болезнь приводит к потере функциональности почек, органов зрения и слуха. Хромосомные нарушения сопровождаются множественными пороками развития.
Чаще всего патологии почек возникают при трисомии хромосомы 21, частичной утраты звена 18 хромосомы и др. К врождённым аномалиям органа относят подковообразную форму, смещение, гипоплазию или увеличение мочеточника, как и мультикистоз.
Признаки
Симптомы заболевания почек у детей отличаются в зависимости от вида и тяжести патологии. Если аномалии развития начались на этапе вынашивания, определить отклонения можно по следующим признакам:
- увеличение брюшной полости;
- нарушение цвета урины;
- мочеиспускание с ослабленным напором;
- субфебрильная температура;
- рвота;
- жидкий стул.
Заболевания почек у новорожденных могут вызывать пожелтение кожи в результате нарушения обменных процессов. Особо опасным признаком является отсутствие мочи – это повод для немедленной госпитализации. При судорогах и беспокойном поведении при деуринизации также требуется медицинская помощь.
Признаки заболевания почек у детей постарше могут проявляться в скрытой форме, что усложняет диагностику на ранней стадии. Но существуют характерные признаки, которые нельзя оставлять без внимания:
- болезненное мочеиспускание;
- изменение состава и цвета урины;
- присутствие «хлопьев»;
- запах ацетона;
- боли в пояснице и брюшной полости.
При наличии воспаления наблюдается повышение температуры. Дети отказываются кушать, появляется сухость во рту. В утренние часы заметна отечность на лице. Такие симптомы у детей – повод пройти комплексное обследование.
Признаки почечных заболеваний:
- Розовый оттенок мочи свидетельствует о гематурии. Такое проявление говорит о возможном развитии пиелонефрита, МКБ или травмировании мочевыводящих органов. Окрашивание мочи может свидетельствовать о приеме свеклы или грейпфрута, такое изменение не является опасным.
- Отечность лица и конечностей может говорить о почечной недостаточности.
- При редком мочеиспускании и небольшом количестве жидкости (анурия) – возможна ХПН.
- Бледные кожные покровы – признак гломерулонефрита.
Откуда берутся приобретённые болезни почек
Почки несут колоссальную нагрузку. У взрослого человека они ежедневно пропускают около 120-200 литров жидкости. Орган обладает большим запасом прочности, устойчив к инфекциям и воспалениям, но иногда человек по незнанию сам наносит вред и нарушает работу почек.
Многие заболевания проходят бессимптомно, поэтому профилактические медицинские осмотры не стоит игнорировать даже при хорошем самочувствии. Болевой синдром появляется гораздо позже, когда болезнь становится хронической и меняет функциональные способности органа. Серьёзный удар по здоровью почек наносят лекарственные препараты. Особенно это касается самолечения, когда пациент принимает медикаменты самостоятельно, не проконсультировавшись предварительно с врачом.
Согласно статистике, только 40% людей с респираторно-вирусными заболеваниями обращаются в медицинские учреждения, и то в основном для того, чтобы оформить больничный лист. Остальные 60% занимаются самолечением исходя из советов друзей и интернет рекомендаций.
Однако ряд медикаментов провоцирует развитие почечных заболеваний у совершенно здорового человека. Причём это не какие-то особые препараты, а таблетки, которые имеются в домашней аптечке каждого человека.
Диагностика
При появлении любого из вышеперечисленных симптомов нужно пройти тщательное обследование, включающее:
- УЗИ органов мочевыводящей системы;
- КТ;
- урография;
- анализ крови и мочи.
Для установления диагноза при нарушениях работы почек у детей нужно обращаться к урологу или нефрологу.
Лекарства, убивающие почки
К потенциально опасным лекарственным средствам можно отнести следующее:1. Анальгетики, особенно на основе ацетилсалициловой кислоты и нестероидные противовоспалительные препараты (Ибупрофен, Аспирин, Диклофенак). Они применяются для обезболивания и понижения жара. В их состав входит кодеин — полусинтетическое вещество, добываемое из морфина.
Компонент хорошо растворяется как в воде, так и в спирте, поэтому обезболивающие препараты выпускаются в виде шипучих таблеток, капсул, микстур, мазей и гелей.
Кодеин воздействует на нервную систему и гладкую мускулатуру подобно морфину, только в десятки раз слабее. Так, кодеин подавляет возбудимость отделов нервной системы, отвечающих за кашель, а также активизирует антицицертивный отдел нервной системы, в результате чего подавляется болевой синдром.
Благодаря препаратам с кодеином расслабляется гладкая мускулатура, снижается перистальтика. Вместе с тем анальгетики и нестероидные противовоспалительные препараты крайне негативно влияют на почки. Паренхима сокращается, кальцинируется, вызывая нарушение структуры почечной ткани.
Длительное бесконтрольное лечение приводит к появлению большого очага поражения, вызванного воздействием активного вещества. По этой причине после лечения ОРВИ, бронхита, воспаления лёгких, а также частого приёма анальгетиков следует обязательно проверить почки. Изменения на начальной стадии можно предотвратить, сохранив функциональность почки. 2. Антибиотики (Метициллин, Ципрофлоксацин). Они помогают организму побороть болезнетворные бактерии, но у них есть существенное негативное свойство — нефротоксичность. Это способность некоторых веществ вступать во взаимодействие с паренхимой почек и менять её структуру.
Меняется гемодинамика (нарушается кровяное давление внутри почки), гемолиз (распад эритроцитов с выделением гемоглобина), кислотное равновесие внутри органа.
Препараты на основе пенициллина вызывают воспаление почечных клубочков. Антибиотики нарушают почечное кровообращение, вызывая ишемию органа.
Аминогликозиды (Гентамицин-К, Стрептомицин) имеют высокую эффективность в борьбе с грамотрицательными микроорганизмами (хламидии, гонококки, спирохеты), но в сочетании с диуретиками (мочегонными средствами) вызывают отказ почек и приводят к летальному исходу. 3. Противовирусные препараты (Ацикловир, Тенофовир). Они используются при лечении герпеса, ВПЧ, СПИДа, других вирусных заболеваний. Однако активные вещества крайне сложно выводятся из почек, поэтому приём противовирусных медикаментов должен сопровождаться употреблением большого количества воды. Препараты, понижающие артериальное давление (Амлодипин, Торасемид, Каптоприл, Атенолол). Препараты от артериальной гипертензии приводят к расширению сосудов, а это в свою очередь к расширению эфферентных артериол — мелких артерий, расположенных в стенках гладкой мускулатуры. Это приводит к увеличению внутрипочечного давления.
Длительный приём большого количества препаратов от повышенного давления приводит к инфаркту почки и полному поражению органа. 4. Психотропные препараты. Они оказывают воздействие на головной мозг и ЦНС, и ситуацию усугубляет необходимость пожизненного приёма препаратов при психических расстройствах. Людям с данной проблемой нужно регулярно проверять почки, потому что психотропы провоцируют образование кист в почках.
Противосудорожные препараты также способны вызвать хроническую болезнь органов мочевыделения.
Методы лечения
Лечение почечных заболеваний у детей — задача для опытного специалиста. Цель терапии зависит от конкретной природы болезни: инфекционной, иммунной, наследственной. Повлиять на поражённую почку можно с помощью медикаментов, физиотерапевтических методов, оперативных вмешательств, коррекции рациона.
Медикаментозное лечение
Лекарственное лечение назначается с учётом природы болезни, возраста ребёнка, а также выраженности симптомов. Во многих случаях терапия продолжается в течение долгих лет. Препараты подбираются врачом в каждой ситуации индивидуально.
Препараты для лечения почечных болезней у детей — таблица
| Фармакологическая группа | Цель назначения | Примеры средств |
| Антибиотики | Ликвидировать инфекцию |
|
| Стероидные гормоны | Уменьшить агрессию иммунитета против ткани почек |
|
| Нестероидные противовоспалительные средства | Ликвидировать очаги воспаления, болезненные ощущения и лихорадку |
|
| Антикоагулянты | Улучшить кровообращение в повреждённых почках |
|
| Вазопротекторы | Улучшить кровообращение в почках |
|
| Цитостатики | Ликвидировать иммунное воспаление |
|
| Метаболические средства | Уменьшить количество солей в моче |
|
| Мочегонные препараты | Вывести шлаки и токсины |
|
| Витамины | Улучшить обмен веществ в почках |
|
Препараты для лечения почечных недугов у детей — фотогалерея
Аскорутин — комплексный витаминный препарат
Фуросемид — мочегонный препарат
Димефосфон применяется при дисметаболической нефропатии
Эндоксан содержит циклофосфамид
Нурофен — популярный препарат для снятия жара и боли у детей
Преднизолон — стероидный гормональный препарат
Фортум — антибиотик широкого спектра действия
Курантил — препарат для улучшения кровотока в почках
Физиолечение
Физиотерапия часто применяется для лечения болезней почек у детей. Благоприятное влияние физических факторов помогает организму справиться с заболеванием. В индивидуальном порядке врач может назначить следующие процедуры:
- постоянный электрический ток — отличный способ доставить необходимые лекарства в очаг воспаления;
Электрофорез позволяет доставить необходимые лекарства к месту воспаления
- магнитное поле помогает снять отёк и боль — основные симптомы воспаления;
- ультразвуковая терапия ускоряет кровоток по сосудам, улучшает обмен веществ в почках;
- лазерное излучение препятствует образованию рубцов на месте бывших очагов воспаления.
Операции
При некоторых почечных патологиях ребёнку требуется помощь хирурга-уролога:
- при сращении почек используется их оперативное разделение;
- при аномальном отхождении мочеточника от лоханки используется пластика лоханочно-мочеточникового сегмента по методу Кульп-де-Веерд;
Пластика лоханочно-мочеточникового сегмента применяется при гидронефрозе
- при наличии пузырно-мочеточникового рефлюкса используются антирефлюксные операции;
- при опухолях используется частичное (резекция) или полное иссечение почки (нефрэктомия);
- для удаления мочевых камней используются методы контактного или дистанционного дробления (литотрипсии).
Диета
Диета — важная часть лечения почечного заболевания у ребёнка. Для малышей первых четырёх месяцев жизни предусмотрено либо грудное, либо искусственное вскармливание. С пяти месяцев ребёнок постепенно получает разные виды прикорма. В более старшем возрасте набор продуктов и блюд обусловлен заболеванием почек:
- при нефрите необходимо исключение острых и раздражающих продуктов;
- при дисметаболической нефропатии рацион зависит от состава солей в моче;
- при хронической почечной недостаточности ограничиваются продукты, содержащие калий.
Пиелонефрит: кому он угрожает и кто в группе риска
Пиелонефрит — это воспаление паренхимы почек, вызванное деятельностью болезнетворных бактерий. Заболевание затрагивает всю чашечно-лоханочную область, оно имеет склонность к рецидивам и встречается в основном у молодых людей.
Пиелонефрит обнаруживается у 1% населения Земного шара, причём у представительниц прекрасной половины человечества он возникает в 6 раз чаще, чем у мужского пола. В острой форме болезнь диагностируется у 13% пациентов, у 35% наблюдается гнойная форма протекания.
У 83% людей, однажды переболевших пиелонефритом, случается повторный рецидив, а у 58% болезнь переходит в хроническую форму. В 80% случаев возбудителем инфекции, приводящей к воспалению чашечно-лоханочной системы, является кишечная палочка, а в остальных случаях — стафилококк.
У женщин в возрасте 15-40 лет пиелонефрит является осложнением цистита, в результате которого патогенная микрофлора переходит по урогинетальному тракту.
Сам по себе пиелонефрит не опасен, он не приводит к отказу в работе органа или к летальному исходу. Однако наибольшую опасность представляют последствия пиелонефрита — сепсис, возникающий в 10% случаев, и нарушение функциональности почки (42% всех рецидивов).
Кто и почему болеет пиелонефритом
- При вскрытии каждый 5-й пациент пожилого возраста имел поражение почек в результате пиелонефрита, при этом не знал о своём заболевании.
- Количество беременных, у которых диагностируется воспаление почек, за последние 20 лет увеличилось в 5 раз.
Пиелонефрит имеет исключительно бактериальную природу, т.е. его возбудителем является патогенная микрофлора. Не обязательно, что она попала из вне. Чаще всего провокатором выступают собственные условно-патогенные микроорганизмы, которые обрели силы в связи с ослаблением иммунитета или другими факторами. Бактерии попадают в мочевой пузырь из кишечника или половых органов, а также через кровь и лимфу. Заболеванию подвержены не только взрослые, но и дети в возрасте до 7 лет. К группе риска относятся малыши, склонные к частым простудам, ОРВИ, кишечным инфекциям и заболеваниям воспалительного характера.
Подавление иммунитета способствует жизнедеятельности патогенной микрофлоры, которая является провокатором пиелонефрита. Беременность сама по себе провоцирует развитие хронических заболеваний, поэтому желательно вначале проверить почки, ведь при вынашивании плода на них ложится огромная нагрузка.
Диагностика пиелонефрита: диагноз требует комплексного обследования
Сложностью является диагностика заболевания, потому что в 80% случаев оно даёт о себе знать только в острой форме, когда ткани почки подверглись изменениям.
Сходство симптомов начальной стадии пиелонефрита с циститом приводит к постановке в 30% случаев неправильного диагноза и назначения неверного лечения, в результате чего пиелонефрит обретает хроническую форму.
Болезнь развивается на фоне сахарного диабета, мочекаменной болезни у женщин и аденомы предстательной железы у мужчин. Первые симптомы пиелонефрита маскируются под ОРВИ и грипп. Температура, озноб, боли в спине, ломота в костях — всё это должно насторожить пациента.
Только комплексная диагностика, включающая ультразвуковое обследование почек, анализ крови и мочи выявят полную картину болезни. Чем раньше будет диагностирован пиелонефрит и раньше начато лечение, тем меньше последствий будет для здоровья человека.
Диагностика заболеваний почек у детей
Чтобы постановить диагноз, проводится визуальный осмотр пациента с изучением его медицинской карточки. После этого врач назначает ряд аппаратных и лабораторных исследований:
- Общий анализ мочи – с его помощью можно определить присутствие осадка солей, частиц крови, эритроцитов. Эти данные ознакомят врача с функционированием мочевой системы больного ребенка. Для достоверности результатов мочу следует собирать в чистую емкость, предварительно тщательно подмыв ребенка. Девочкам подросткового возраста не стоит сдавать мочу во время менструации.
- Общий анализ крови – это исследование покажет, проходят ли в детском организме воспалительные реакции, а также признаки общей интоксикации организма.
- УЗИ почек – позволяет выявить наличие песка и камней, а также врожденные аномалии этих органов.
В некоторых случаях проводится биохимический анализ крови, биопсия, КТ, МРТ. Выслушав жалобы со стороны родителей и самого ребенка, врач ставит диагноз, после чего подбирает соответствующий курс лечения, опираясь на все данные анамнеза и проведенных исследований.
Нефроптоз или почему опускается почка
Опущение почки встречается у 1,5% женщин и 0,3% мужчин в возрастной категории 20-40 лет. Чаще наблюдается опущение правой почки, потому что левая изначально расположена выше правой и имеет более сильный связочный аппарат.
Орган меняет своё положение не только по вертикали, но отклоняется в сторону или перекручивается вокруг своей ножки. Это нарушает положение сосудов, ухудшает кровоток, увеличивает внутрипочечное давление. Также нефроптоз провоцирует развитие пиелонефрита, потому что неправильное положение почки способствует застою мочи и размножению болезнетворных бактерий.
Само по себе опущение органа никак не сказывается на самочувствии, но перегиб мочеточника при неправильном положении почки провоцирует застой мочи и образование камней. Сам по себе нефроптоз является причиной повышения артериального давления, увеличивая во много раз риск инфаркта или инсульта. Также опущение почки провоцирует самопроизвольный аборт у беременных.
Причины опущения почек
Развитию нефроптоза способствуют следующие факторы:
- Беременность и роды. У неспортивных женщин со слабой физической подготовкой в процессе вынашивания ребёнка и естественных родов слабеет фиксирующий аппарат почки. К тому же мышцы брюшного пресса также растягиваются, и почка теряет опору. Опущению способствует резкий набор веса, а затем его снижение. Вообще всем беременным женщинам, а также мамам, недавно родившим малыша, Следует особенно внимательно следить за здоровьем почек, потому что у прекрасной половины человечества болезни почек обостряются в первый год после родов.
- Занятия тяжёлой атлетикой, подъём тяжёлых предметов. Фасции, листы, прикрепляющие почку к брюшине, переходят в диафрагму. На них возлагается основная нагрузка по удержанию почки в правильном положении.
- Перенапряжение, вызванное подъёмом тяжестей, вызывает растяжение связок, удерживающих почку, и она постепенно опускается. Нефроптоз характерен для тяжелоатлетов, строителей, грузчиков, некоторых профессиональных спортсменов. Тяжёлое последствие заболевания — артериальная гипертензия, лечение которой не поддаётся обычными препаратами.
- Резкое снижение веса. Это проблема нередко возникает у девочек-подростков, которые имеют комплексы относительно своей внешности и садятся на жёсткие диеты. Обмен веществ в молодом возрасте хороший, поэтому результаты диеты ощутимые.
Если взрослый человек в силу возрастных особенностей метаболизма не сможет быстро потерять вес, то подростки способны скинуть в месяц до 10 кг, что самым худшим образом скажется на состоянии почек.
Орган размещён в жировой капсуле, которая защищает от холода и механических травм, а также позволяет почке фиксироваться в определённом положении. При резком снижении веса жировая прослойка истончается, что вызывает растяжение связок и опущение органа. В месяц не желательно терять более 3 кг, иначе это скажется не только на общем самочувствии, но и на состоянии внутренних органов.
Нефроптоз диагностируется на самых ранних стадиях, когда здоровью ещё не нанесён большой урон. Клиническое обследование почек является наиболее эффективным методом предупреждения почечных патологий.
Прогноз и профилактические рекомендации
Аномалии почек и мочевыводящих путей возникают на ранних этапах формирования эмбриона под воздействием разнообразных факторов. С целью предупреждения их образования необходимо принимать профилактические меры и соблюдать предписания ведущего врача с первых дней после зачатия. В рамках данных мероприятий рекомендуется:
- скорректировать питание, сделав его полезным и разнообразным;
- избегать инфекционных и воспалительных заболеваний;
- ограничить прием лекарств любой группы, особенно антибиотиков без назначения;
- регулярно являться на плановые гинекологические осмотры и проходить УЗИ.
Женщине рекомендуется отказаться от употребления спиртных напитков любой крепости, бросить курить, вести здоровый образ жизни, больше времени проводить на свежем воздухе, совершать регулярные пешие прогулки. Это поможет укрепить иммунитет и предупредить возникновение иных сопутствующих болезней.
Прогноз при аномалиях развития почек в большинстве случаев остается положительным, поскольку функционирование мочевыделительной системы сохраняется в норме. Важную роль в улучшении самочувствия ребенка играет медикаментозная терапия и хирургическое лечение.
Важно знать! Проблемы могут возникнуть при развитии грубых сочетанных пороков и двусторонних аномалий. В этом случае требуется трансплантация почки и регулярное проведение процедуры гемодиализа.
Почему появляются камни в почках
Камни в почках — это минерально-солевые отложения, вызванные сбоем в обменных процессах. Они образуются в том случае, когда моча становится концентрированной и в ней кристаллизуются входящие в её состав вещества — кальций, оксалат и мочевая кислота.
Оксалат — это фермент, вырабатываемый печенью, а также содержащийся во фруктах, овощах и шоколаде. При метаболических нарушениях или неправильной диете количество оксалата в моче увеличивается, создавая предпосылки для камнеобразования.
Струвитные камни образуются при попадании в мочу инфекции. Уратные камни возникают при повышенной концентрации мочевой кислоты. Предпосылками к их образованию является обезвоживание, избыток белковой пищи и болезнь подагра. При избытке аминокислоты цистина образуются цистиновые камни.
В основном камнеобразование имеет наследственно-генетическую природу. Большую склонность к камнеобразованию имеют люди, проживающие в странах с жарким климатом, потому что обезвоживание способствует образованию камней. Также в группу риска входят люди с избыточной массой тела, любители солёной пищи. Согласно статистике, мужчины больше подвержены камнеобразованию. Среди них заболеванию подвержено 13% мужского населения в возрасте 30-60 лет, в то время как женщин в 2 раза меньше.
Выводить камни из почек намного сложнее, чем избежать процесса кристаллизации. Тщательная диагностика в клинике позволит выявить болезнь на начальной стадии и предотвратить дальнейшее камнеобразование.
Профилактика
Чтобы заболевания почек обошли ребенка стороной, нужно соблюдать некоторые правила. Начать следует с рациона, острая, жареная, соленая пища создает дополнительную нагрузку на почки малыша. Стоит разнообразить питание молочными продуктами, богатыми на кальций, соками. Это позволит не только улучшить работу почек, но и укрепить защитные силы организма. Дети должны питаться кашами, овощами и фруктами, тыквой.
Очень важно держать поясницу и ноги в тепле, избегать переохлаждений. В то же время нужно закалять организм ребенка, повышать устойчивость к заболеваниям. При наличии инфекции выполнять предписания врача. Если назначен курс антибиотиков, нужно пить по графику и до конца.
При появлении тревожных признаков следует сразу обращаться за медицинской помощью. Заболевания почек у детей лечить собственными силами нельзя, это может привести к тяжелым осложнениям.
Выводы
Чтобы избежать заболеваний почек, нужно внимательно следить за своим здоровьем: правильно питаться, не принимать лекарств без назначения врачом, не поднимать тяжести. Важнейшее значение имеет своевременная диагностика у уролога — экспертное УЗИ и анализы.
ОНЛАЙН-ЗАПИСЬ в клинику ДИАНА
Вы можете записаться по бесплатному номеру телефона 8-800-707-15-60 или заполнить контактную форму. В этом случае мы свяжемся с вами сами.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter