Одной из разновидностей диабета является почечный диабет. Болезнь связана с нарушением работы почек. Наблюдается повышенный уровень глюкозы в моче при ее нормальном содержании в крови ― гликозурия. Вид почечного диабета, для которого характерна утрата почечными канальцами чувствительности к альдостерону и снижение в организме уровня натрия, называют солевым диабетом.
Причины развития почечной недостаточности
Основное повреждающее действие на почечные сосуды оказывает высокий сахар в крови. Молекулы глюкозы разрушают клубочки (гломерулы), которые предназначены для фильтрации мочи. На тканевом уровне происходят такие процессы:
- белки соединяются с сахаром и теряют свои свойства;
- нарушается выведение солей и жидкости;
- изменяется жировой обмен;
- повышается проницаемость клубочков для белка;
- из-за нехватки инсулина получение энергии идет с накоплением токсичных соединений в почечной ткани.
Наряду с неправильными обменными реакциями на почки отрицательно действует и повышенное артериальное давление:
- изменяется внутрипочечный кровоток – возрастает приток крови, а отток затрудняется;
- вначале поступление крови под давлением увеличивает фильтрацию – объем мочи повышается, ускоренно выводятся белки;
- из-за перегрузки клубочки разрушаются, а на их месте образуется соединительная ткань.
Воздействие всех этих факторов приводит к снижению числа работающих гломерул, слабой фильтрации мочи – прогрессирующей почечной недостаточности.
Рекомендуем прочитать статью о диабетической нефропатии. Из нее вы узнаете о том, что такое диабетическая нефропатия, причинах развития, факторах риска быстрого прогрессирования, классификации патологии, а также о диагностике почек и лечении данного заболевания.
А здесь подробнее о диете при диабете при диабетической нефропатии.
Симптомы болезни
При почечном диабете значительно повышается концентрация натрия в моче, что отчетливо прослеживается по результатам сдачи ОАМ. При этом, если проводить аналогию между исследованием мочи здорового человека и мочи, человека, больным этим недугом, концентрация натрия в исследуемом биологическом материале при данном заболевании превышает норму в 20 раз!
Учащенное мочеиспускание является главным первым признаком развития почечного диабета
В результате почечной недостаточности, которая возникает по причине развития этого заболевания, больного начинают беспокоить такие симптомы:
- появление голодных атак на фоне отсутствия аппетита;
- ощущение тошноты, которая нередко приводит к открытию рвоты;
- нарушение перистальтики кишечника, что становится причиной появления запоров;
- беспричинные приступы лихорадки;
- частые позывы к мочеиспусканию и увеличение суточного объема выделяемой мочи;
- гиперкалиемия, характеризующаяся повышенной концентрацией калия в крови (данный симптом при почечном диабете выявляется путем сдачи биохимического анализа крови);
- миопатия, при которой наблюдаются дистрофические процессы в мышечных волокнах, приводящие к их дистрофии.
Факторы риска поражения почек
Диабетическая нефропатия и ее итог – накопление азотистых соединений в крови (уремия) возникают часто, но не у всех диабетиков. Выделен ряд предрасполагающих факторов:
- курение;
- наследственная предрасположенность к болезням почек;
- артериальная гипертензия;
- несоблюдение рекомендаций по диете и применению препаратов;
- инфекции мочеполовой системы;
- ожирение;
- избыток холестерина в крови;
- мужской пол;
- применение препаратов с токсичным действием на почки;
- пристрастие к жирной и мясной пище, алкоголю.
Патогенез
В норме, гормон альдостерон у человека должен отвечать за водно-солевой баланс, который очень важен для нормальной работы организма. При солевом диабете образовывается бесчувственность почечных канальцев к альдостерону, что является основой для формирования данной патологии. Из организма происходит активное выведение натрия и воды, что приводит к обезвоживанию организма.
Отсюда следует, что ионы калия в крови начинают увеличиваться, и, появляется ацидоз (смещение pH крови в кислую сторону). Из-за обезвоживания организма, начинает страдать, в первую очередь, сердце и нервная система, нарушается микроциркуляция в организме, в т.ч. и в почках, что значительно усугубляет положение больного.
При врожденном почечном диабете нарушается углеводный обмен веществ, из-за которого не происходит дефосфорилирование и обратный процесс всасывания сахара.
При приобретенном сахарном диабете появляется гипергликемия, которая активизирует процесс компенсации – выведение глюкозы с мочой для того, чтобы устранить ее повышенное содержание в крови. За счет этих механизмов, почечный сахарный диабет может никак не проявляться, кроме глюкозурии, т.к. почки все же вынуждены функционировать намного больше, чем это нужно, нефроны начинают быстро изнашиваться и погибать, а структура, которая остается, — вынуждена брать на себя большие нагрузки, чтобы справиться с работой.
Засахаренная моча может спровоцировать большое количество разных бактерий в мочевыводящих каналах, что способствует образованию инфекционных болезней почек. Деформация переходит на мельчайшие сосуды, затрудняя тем самым микроциркуляцию и давая осложнения на имеющееся заболевание. Возникает своего рода замкнутый круг.
Симптомы поражения при сахарном диабете
Нефропатия долгое время остается бессимптомной. У части пациентов повышается давление и появляются отеки. Обычно первыми признаками бывают общая слабость и снижение работоспособности, сухость во рту. Так как эти признаки типичны для больного диабетом, то пациенты не обращаются с ними к врачу.
Начальные проявления
С наступлением почечной недостаточности резко снижается фильтрация мочи. Это приводит к возникновению тяжелого состояния:
- выраженные отеки на ногах и под глазами, одутловатость лица;
- постоянная головная боль;
- резкая слабость;
- повышенное артериальное давление;
- тошнота, рвота.
Отравление организма продуктами обмена затрагивает работу всех внутренних органов. Снижается количество гемоглобина и эритроцитов, возникает анемия. Она вызвана тем, что почками вырабатывается эритропоэтин, стимулирующий образование красных клеток крови.
Одним из признаков почечной недостаточности является отек
Развернутая стадия
Время кровотечения удлиняется, тромбоциты и протромбин падают. Это сопровождается повышенной кровоточивостью. Низкая иммунная защита при снижении уровня лейкоцитов способствует гнойным осложнениям и заражению крови – сепсису.
Повышение давление, слабость сердечной мышцы приводят к застою крови в печени, легких, скоплению жидкости грудной полости, околосердечной сумке. Это вызывает тяжелую одышку, сердечно-легочную недостаточность. Отек легких и инфаркт миокарда нередко бывают причиной смерти пациентов.
Недостаток питания головного мозга и повреждение клеток токсинами провоцируют:
- заторможенность, трудность концентрации внимания;
- бессонницу ночью и сонливость днем;
- спутанность сознания, в тяжелой стадии – галлюцинации и бред.
В слизистой оболочке желудка и кишечника образуются язвенные дефекты, развивается гастрит из-за накопления продуктов обмена, энтерит и колит. Аппетит у больного снижен, отмечается сильная сухость во рту, неприятный привкус, позывы на рвоту, отрыжка.
Бессонница ночью и сонливость днем
Вымывание кальция из костей сопровождается:
- деформацией позвонков и длинных костей;
- склонностью к переломам при небольших травмах из-за распространенного остеопороза (снижения минеральной плотности);
- болями в костях и суставах, мышцах;
- отложением солей в почечной ткани.
Конечная стадия (терминальная)
Необратимые изменения в почках и их последствия (отравление организма) характеризуются нарастанием симптомов:
- кожа становится сухой и дряблой;
- тонус мышц падает;
- теряется вес тела;
- возникает упорный кожный зуд;
- дрожат руки и появляются судорожные подергивания мышц ног;
- жажда и сухость во рту не прекращаются после приема жидкости;
- больные вялые, теряют интерес к окружающему (апатия);
- изо рта слышен запах аммиака;
- снижается температура тела;
- полностью отсутствует аппетит;
- выделяется темный и зловонный кал;
- возможны желудочно-кишечные кровотечения.
Из-за накопления мочевой кислоты присоединяется уремический миокардит (воспаление сердечной мыщицы) и перикардит (скопление жидкости в околосердечной сумке). Они сопровождаются тяжелой формой сердечной декомпенсации.
На стадии почечной недостаточности у всех больных обнаруживают изменения сетчатой оболочки глаз. У большинства имеется снижение зрения, а у каждого третьего – слепота. На фоне низкой фильтрационной способности почек ухудшается течение полинейропатии (поражения нервных волокон ног). Это вызывает образование язв на стопе, повышается риск гангрены с необходимостью ампутации.
Типичными для терминальной стадии также являются отек легких, жидкость в брюшной полости (асцит) и уремическая кома.
Лечебные мероприятия
Если у человека была выявлена острая или хроническая почечная недостаточность на фоне почечного диабета, то ему назначается симптоматическая терапия. Диета в данном случае является обязательной. Она позволяет нормализовать водно-солевой баланс в организме и улучшить общее состояние больного.
Суточный рацион пациента должен включать в себя большое количество жидкости, но при этом, чтобы предотвратить развитие осложнений, при составлении меню необходимо исключать жирные, соленые, копченые, сладкие и жареные блюда. Помимо того, что такие блюда оказывают серьезную нагрузку на почки, они, к тому же, приводят к увеличению массы тела, что может сильно усугубить течение болезни. В том случае, если у больного наблюдаются первые признаки дегидратации, назначается парентеральный путь введения раствора натрия в организм.
Лечение почечного диабета должен назначать только врач с учетом индивидуальных особенностей организма пациента
Врожденный несахарный почечный диабет поддается лечению намного сложнее. Но следует отметить, что по мере взросления человека он приобретает менее выраженный характер и не препятствует нормальному существованию. В данном случае лечение включает в себя также диету, которая позволяет сохранить запасы гликогена в организме и предупредить развитие осложнений.
Когда же у пациента почечный диабет начинает развиваться на фоне интоксикации почек или патологий ЦНС, то в этом случае применяются лекарственные препараты, действие которых направлено на выведение токсинов из организма и восстановление ЦНС. После чего применяется терапия для снятия основных симптомов болезни.
Острая и хроническая формы
У большинства диабетиков обнаруживают постепенное нарастание отравления организма продуктами обмена. Почки долгое время сохраняют способность к выведению мочи, но фильтрация токсинов уменьшена. Такую форму почечной недостаточности называют хронической.
Реже бывает внезапное, острое снижение или прекращение мочеотделения. Его могут спровоцировать резкое падение артериального давления (кардиогенный шок), сильное обезвоживание организма при диабетической коме. Характерные признаки такого состояния:
- количество мочи уменьшается до 300-500 мл, при отсутствии экстренной помощи наступает анурия (остановка работы почек);
- понос, рвота;
- одышка и застойные хрипы в легких;
- сонливость, нарастающая заторможенность, ступор;
- гастрит, энтероколит, возможны кровотечения из кишечника, желудка.
К осложнениям острой почечной недостаточности у диабетиков относятся: перикардит, пневмония, плеврит, сепсис, панкреатит (воспаление поджелудочной железы).
Классификация
Почечная недостаточность подразделяется на острую и хроническую.
- Острая форма, как правило, развивается за короткий промежуток времени в результате тяжелого отравления, ожога или обморожения большой поверхности тела, сильного обезвоживания различной природы (многократная рвота, диарея), сдавления мочевыводящих путей (при мочекаменной болезни, опухолях), механического повреждения почек, некоторых инфекций и острых заболеваний почечного аппарата (пиелонефрит, нефрит). Несмотря на высокую опасность и угрозу жизни, данная форма обычно не характеризуется необратимыми повреждениями органов выделения, и в случае адекватной терапии через какое-то время наступает полное выздоровление.
- При диабете имеет место хроническая форма, характеризующаяся длительным течением (годы и десятки лет), постепенно нарастающей симптоматикой и развитием необратимых повреждений структур почки. В результате кровь не очищается от токсичных продуктов обмена веществ и развивается уремия — состояние аутоинтоксикации, угрожающее смертью. На поздних стадиях жизнь больного поддерживается лишь постоянными процедурами гемодиализа либо перитонеального диализа, а спасти ситуацию может лишь трансплантация почки.
Вернуться к содержанию
Диагностика органов
Для постановки диагноза почечной недостаточности учитывают данные обследования:
- снижение скорости клубочковой фильтрации до 15-30 мл/мин;
- повышение в крови креатинина и мочевины, фосфатов, холестерина;
- низкая плотность мочи, белок;
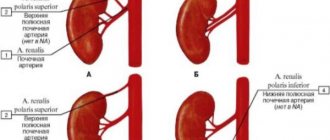
- УЗИ – уменьшение объема почек, толщины паренхимы (работающей ткани), при допплерографии обнаруживают замедленное внутрипочечное кровообращение.
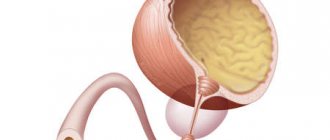
Использование контрастного вещества для экскреторной урографии не рекомендуется, так как оно плохо выводится и может ухудшить состояние больного. При сомнениях в постановке диагноза назначают МРТ или тонкоигольную биопсию почек.
Схема проведения тонкоигольной биопсии почек
Препараты для лечения почечной недостаточности
Самое главное направление для предупреждения прогрессирования нефропатии и недостаточности почечной функции – стабилизация сахара в крови. Это помогает отсрочить наступление терминальной стадии и сосудистых осложнений (инфаркта и инсульта).
Больным при помощи инсулина или таблеток, их комбинации (в зависимости от типа и течения диабета) нужно достичь близких к норме показателей глюкозы гликированного гемоглобина, холестерина крови и артериального давления не выше 130/80 мм рт. ст.
При уже развившейся почечной недостаточности дозировки сахароснижающих препаратов пересматривают, так как возникает склонность к резким падениям уровня глюкозы.
Медикаментозное лечение включает такие группы препаратов:
- ингибиторы ангиотензинпревращающего фермента – Энап, Гоптен. Снижают общую и внутрипочечную гипертензию, защищают почки от разрушения;
- блокаторы рецепторов ангиотензина – Лозап, Апровель. Улучшают фильтрационную способность клубочков, замедляют прогрессирование нефропатии;
- улучшающие жировой обмен – Атокор, фолиевая кислота, Берлитион;
- сорбенты (впитывают и выводят токсины) – Полисорб, Атоксил;
- стимуляторы образования эритроцитов (при анемии) – Эпрекс, Эральфон.
Лечение патологии
Цель терапии патологии любого вида ― восстановить метаболический баланс.
В рамках борьбы с глюкозурией проводится обследование эндокринной системы и поджелудочной железы. При обнаружении нарушений в их работе назначается соответствующее лечение. Легкая форма патологии требует только контроля уровня глюкозы. В тяжелом случае для нормализации этого показателя применяют ингибиторы АПФ или их заменители, и «Сулодексид» для восстановления проницаемости базальных мембран.
Солевой диабет требует восстановления водно-солевого баланса и уровня натрия. Врач назначает индивидуальное лечение, учитывая результаты диагностики и тип патологии. Нефрогенную форму устраняют с помощью таких препаратов, как «Ибупрофен», «Индометацин». В случае центрального типа болезни применяются препараты гормона вазопрессина, например, «Десмопрессин», «Минирин».
Показания к гемодиализу
При сахарном диабете пациентов подключают к аппарату искусственного очищения крови раньше, чем остальных. Это вызвано низкими резервными возможностями организма, быстрым прогрессированием нефропатии. Если общепринятым критерием сжижения скорости фильтрации для начала диализа является 10 мл/минуту, то для диабетиков эта граница в 2 раза выше.
Показаниями для процедуры также могут быть:
- невозможность добиться нужного уровня артериального давления, креатинина и мочевины крови;
- прогрессирующие отеки, скопление жидкости в легких;
- существенная потеря веса;
- нарастание анемии;
- неконтролируемое повышение калия и фосфора, несмотря на ограничения в диете.
На протяжении первой недели сеансы проводят ежедневно или через день, а затем больной может их посещать 2 раза в неделю. Пациенты с почечной недостаточностью являются кандидатами на пересадку почки.
Причины несахарного диабета
Причины появления несахарного и сахарного диабета могут быть самыми разнообразными.
- Это связано с появлением патологии гипоталамуса. Гипоталамус – это часть мозга (головного), который отвечает за синтез антидиуретического гормона или за частое появление мочи. К данному виду диабета можно привести некоторые из заболеваний: ангина, грипп, венерические заболевания и туберкулез.
- Среди причин также можно выделить черепно-мозговые травмы, различные опухоли и сотрясение мозга, воспалительные болезни мозга (как правило, возникают после хирургического вмешательства).
- Наследственность, т.е. заболевание встречается в нескольких поколениях, у некоторых членов семьи. Медицина объясняет это тем, что в генотипе происходит деформация, которая и приводит к неправильному функционированию гормона.
- Врожденное. Заболевание может также образоваться в результате дефекта строения головного мозга.
- Аутоиммунные заболевания. Учеными был выявлен ряд факторов, которые могут не только способствовать к появлению почечного диабета, но и давать какие-либо осложнения, например, гипертонию или повышенное АД.
Диета и правила питания
Уже начиная со времени появления белка в моче рекомендуется создать для работы почек облегченные условия. Это помогает отсрочить время наступления осложнений нефропатии. Для этого необходимо уменьшить в меню:
- животный белок – куриное, индюшиное филе используют для паровых котлет, тефтелей 3 раза в неделю в количестве не более 100 г, в остальные дни разрешена отварная рыба 60 г в день, 50 г 2-5% творога, 100 г кисломолочных напитков;
- калий – изюм, курага, чернослив, инжир, орехи, печеный картофель, бананы, шпинат, смородина;
- фосфор – изделия из грибов, твердый сыр, орехи, семечки, какао;
- поваренную соль;
- острые, жареные и жирные блюда;
- консервы, колбасы, полуфабрикаты;
- навары;
- соки, сиропы, соусы, напитки промышленного изготовления;
- хрен, горчицу, лук, чеснок.
Первые блюда готовят только вегетарианскими. Для гарнира рекомендуются некрахмалистые овощи – кабачки, цветная капуста, болгарский перец, морковь, тыква. Обязательно включение в рацион салата из свежих огурцов, помидоров, зелени с лимонным соком и столовой ложкой растительного масла.
Каши можно есть не больше 2 раз в день из красного или черного риса, гречки, перловки, овсяной крупы. Для приготовления напитков используют ягоды, фрукты. Особенно полезны: черника, яблоки и клюква, брусника. Из сахарозаменителей разрешена стевия и фруктоза.
Смотрите на видео о диете при почечной недостаточности:
Прогноз и профилактика почечного диабета
Чтобы предупредить солевой диабет, нужно придерживаться нескольких правил:
- Регулярно проходить медосмотр. При выявлении любых заболеваний не заниматься лечением, не допуская их переход в хроническую форму.
- Избегать стрессов, физического и психологического истощения. Сбои в работе нервной системы провоцируют массу патологий, в частности эндокринной системы.
- Сбалансировано питаться, не переедать, отказаться от употребления алкогольных напитков.
- Заниматься спортом или регулярно делать зарядку. Рекомендуется спортивная ходьба.
Прогноз при почечном диабете благоприятный, независимо от возраста пациента. Опасность представляет возможное развитие осложнений, потому важно не затягивать с визитом к врачу при возникновении симптомов болезни. Для лечения почечного диабета не понадобится кардинально менять привычный образ жизни, но все назначения врача, в том числе относящиеся к рациону, нужно строго выполнять.