Диабет в современном мире давно приобрел недобрую славу как неинфекционная эпидемия.
Заболевание за последние годы существенно помолодело, среди пациентов эндокринологов – и 30, и 20-летние.
Если у диабетиков 1 типа одно из осложнений – нефропатия может появиться через 5-10 лет, то при сахарном диабете 2 типа ее часто констатируют уже на момент постановки диагноза.
Как диабет вызывает поражение почек
В каждой почке у человека находятся сотни тысяч так называемых “клубочков”. Это фильтры, которые очищают кровь от отходов и токсинов. Кровь проходит под давлением через мелкие капилляры клубочков и при этом фильтруется. Основная часть жидкости и нормальных компонентов крови возвращается обратно в организм. А отходы вместе с небольшим количеством жидкости проходят из почек в мочевой пузырь. Потом они удаляются наружу через мочеиспускательный канал.
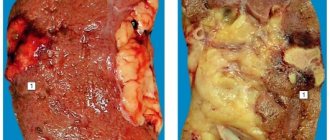
При диабете через почки проходит кровь с повышенным содержанием сахара. Глюкоза тянет за собой много жидкости, что вызывает повышенное давление внутри каждого клубочка. Поэтому скорость клубочковой фильтрации — это важнейший показатель качества работы почек — на раннем этапе диабета часто возрастает. Клубочки окружает ткань, которая называется “клубочковая базальная мембрана”. И вот эта мембрана аномально утолщается, как и другие ткани, которые к ней прилегают. Вследствие этого капилляры внутри клубочков постепенно вытесняются. Чем меньше остается активных клубочков, тем хуже почки фильтруют кровь. Поскольку в почках человека есть значительный резерв клубочков, то процесс очищения крови продолжается.
В конце концов, почки истощаются настолько, что появляются симптомы почечной недостаточности:
- вялость;
- головная боль;
- рвота;
- понос;
- кожа чешется;
- металлический привкус во рту;
- неприятный запах изо рта, напоминающий запах мочи;
- одышка, даже при минимальных физических нагрузках и состоянии покоя;
- спазмы и судороги ног, особенно по вечерам, перед сном;
- потеря сознания, кома.
Это происходит, как правило, через 15-20 лет течения диабета, если сахар в крови держался повышенный, т. е. диабет плохо лечили. Возникает урикемия — накопление в крови азотистых отходов, которые пораженные почки больше не могут фильтровать.
Устранение почечной анемии
Почечная анемия наблюдается у 50% пациентов с поражением почек и возникает на стадии протеинурии. В данном случае показатели гемоглобина не превышают 120 г/л у женщин и 130 г/л у представителей сильной половины человечества.
К возникновению процесса приводит недостаточная выработка гормона (эритропоэтин), который способствует нормальному кроветворению. Почечную анемию часто сопровождает дефицит железа.
У пациента снижается физическая и умственная работоспособность, ослабевает сексуальная функция, нарушается аппетит и сон.
Кроме того, анемия способствует более быстрому развитию нефропатии.
Для пополнения уровня железа внутривенно вводятся Венофер, Феррумлек и т.д.
Анализы и обследования почек при сахарном диабете
Чтобы проверить почки при диабете, нужно сдать следующие анализы
- анализ крови на креатинин;
- анализ мочи на альбумин или микроальбумин;
- анализ мочи на креатинин.
Зная уровень креатинина в крови, можно рассчитать скорость клубочковой фильтрации почек. Также выясняют, есть микроальбуминурия или нет, и рассчитывают соотношение альбумина и креатинина в моче. Подробнее обо всех этих анализах и показателях работы почек читайте «Какие анализы сдать, чтобы проверить почки» (откроется в отдельном окне).
Самый ранний признак проблем с почками при диабете — это микроальбуминурия. Альбумин — это белок, молекулы которого имеют небольшой диаметр. Здоровые почки пропускают в мочу очень небольшое его количество. Как только их работа хоть немного ухудшается — альбумина в моче становится больше.
Диагностические показатели альбуминурии
| Альбуминурия в утренней порции мочи, мкг/мин | Альбуминурия за сутки, мг | Концентрация альбумина в моче, мг/л | Соотношение альбумин/креатинин мочи, мг/моль | |
| Нормоальбуминурия | < 20 | < 30 | < 20 | < 2,5 для мужчин и < 3,5 для женщин |
| Микроальбуминурия | 20-199 | 30-299 | 20-199 | 2,5-25,0 для мужчин и 3,5-25,0 для женщин |
| Макроальбуминурия | >= 200 | >= 300 | >= 200 | > 25 |
Следует знать, что повышенное количество альбумина в моче может быть не только из-за поражения почек. Если вчера была значительная физическая нагрузка, то сегодня альбуминурия может оказаться выше нормы. Это нужно учитывать, планируя день сдачи анализов. Также альбуминурию повышают: высокобелковая диета, повышенная температура тела, инфекции мочевыводящих путей, сердечная недостаточность, беременность. Соотношение альбумина и креатинина в моче — намного более надежный индикатор проблем с почками. Подробнее об этом читайте здесь (откроется в отдельном окне)
Если у больного диабетом обнаружили и несколько раз подтвердили микроальбуминурию — это означает, что у него повышенный риск не только почечной недостаточности, но и сердечно-сосудистых заболеваний. Если не лечиться, то позже фильтрационная способность почек еще больше слабеет, и в моче появляются другие белки, более крупного размера. Это называется протеинурия.
Чем хуже работают почки, тем больше креатинина накапливается в крови. После того, как рассчитали скорость клубочковой фильтрации, можно определить, на какой стадии находится поражение почек у больного.
Стадии хронического заболевания почек, в зависимости от скорости клубочковой фильтрации
| Стадия поражения почек | Скорость клубочковой фильтрации (СКФ), мл/мин/1,73 м2 |
| Норма | > 90 |
| 1 | > 90, при этом анализы показывают свидетельства проблем с почками |
| 2 | 60-90 — незначительное нарушение функции почек |
| 3-А | 45-59 — умеренное повреждение почек |
| 3-В | 30-44 — умеренное повреждение почек |
| 4 | 15-29 — выраженное нарушение функции почек |
| 5 | < 15 или диализ — хроническая почечная недостаточность |
Примечания к таблице. Свидетельства проблем с почками, которые показывают анализы и обследования. Это могут быть:
- микроальбуминурия;
- протеинурия (наличие в моче молекул белка крупного размера);
- кровь в моче (после того, как исключили все другие причины);
- структурные отклонения, которое показало УЗИ почек;
- гломерулонефрит, которые подтвердили с помощью биопсии почек.
Как правило, симптомы начинают проявляться только на 4-й стадии хронического заболевания почек. А все более ранние стадии протекают без внешних проявлений. Если получается обнаружить проблемы с почками на ранней стадии и вовремя начать лечение, то развитие почечной недостаточности часто удается предотвратить. Еще раз настоятельно рекомендуем хотя бы раз в год регулярно сдавать анализы, как описано в разделе «Какие анализы сдать, чтобы проверить почки«. Заодно можно также проверять уровни мочевины и мочевой кислоты в крови.
Таблетки от диабета 2 типа, которые разрешается применять на разных стадиях заболевания почек
| Препарат | Стадии поражения почек, на которых применять разрешается |
| Метформин (Сиофор, Глюкофаж) | 1-3а |
| Глибенкламид, в т. ч. микронизированный (Манинил) | 1-2 |
| Гликлазид и гликлазид МВ (Глидиаб, Актос) | 1-4* |
| Глимепирид (Амарил) | 1-3* |
| Гликвидон (Глюренорм) | 1-4 |
| Глипизид, в т. ч. пролонгированный (Мовоглекен, Глибенс ретард) | 1-4 |
| Репаглинид (НовоНорм, Диаглинид) | 1-4 |
| Натеглинид (Старликс) | 1-3* |
| Пиоглитазон (Аактос) | 1-4 |
| Ситаглиптин (Янувия) | 1-5* |
| Вилдаглиптин (Галвус) | 1-5* |
| Саксаглиптин (Онглиза) | 1-5* |
| Линаглиптин (Тражента) | 1-5 |
| Эксенатид (Баета) | 1-3 |
| Лираглутид (Виктоза) | 1-3 |
| Акарбоза (Глюкобай) | 1-3 |
| Инсулин | 1-5* |
Примечание к таблице.
* На 4-5 стадиях поражения почек нужно корректировать дозу препарата. Также по мере прогрессирования заболевания почек замедляется распад инсулина в организме. Это повышает риск гипогликемии. Поэтому дозировки инсулина нужно корректировать в сторону понижения.
Пациенты, которые относятся к группе риска развития почечной недостаточности.
| Категории больных | Как часто следует проверяться |
| Больные сахарным диабетом 1 типа, которые заболели в раннем детском возрасте или после периода половго созревания | Через 5 лет от начала диабета, далее — ежегодно |
| Больные сахарным диабетом 1 типа, которые заболели во время периода половго созревания | Сразу при постановке диагноза, далее — ежегодно |
| Больные сахарным диабетом 2 типа | Сразу при постановке диагноза, далее — ежегодно |
| Беременные на фоне сахарного диабета или больные гестационным диабетом | 1 раз в триместр |
Коррекция обмена липидов
При поражении почек содержание холестерина не должно превышать 4,6 ммоль/л, триглицеридов – 2,6 ммоль/л. Исключение составляют заболевания сердца, при которых уровень триглицеридов должен составлять менее 1,7 ммоль/л.
Для устранения данного нарушения необходимо употребление следующих групп препаратов:
- Станинов (Ловастатина, Флувастатина, Аторвастатина). Лекарственные средства снижают выработку ферментов, участвующих в синтезе холестерина.
- Фибратов (Фенофибрата, Клофибрата, Ципрофибрата). Препараты понижают уровень жиров в плазме путем активизации липидного обмена.
Профилактика поражения почек при диабете
Хроническая болезнь почек развивается примерно у 1/3 пациентов с диабетом 1 и 2 типа, т. е. далеко не у всех. Насколько вероятно, что у вас появятся симптомы почечной недостаточности, — зависит от результатов анализов, которые мы описали в предыдущем разделе. Сдайте анализы и обсудите их результаты с врачом.
Что вы можете сделать, чтобы предотвратить поражение почек при диабете:
- поддерживайте сахар в крови близко к нормальным значениям — это самое главное
- изучите статью «Диета для почек при диабете«;
- регулярно измеряйте артериальное давление дома тонометром (как это делать правильно, чтобы результат был точным);
- ваше артериальное давление должно быть нормальным, ниже 130/80;
- сдавайте анализы, которые проверяют работу почек, минимум 1 раз в год;
- выполняйте все необходимое для контроля сахара, артериального давления, холестерина и жиров в крови, в том числе, принимайте лекарства, которые назначит врач;
- придерживайтесь правильной диеты при диабете (в этом вопросе “официальные” рекомендации сильно отличаются от наших, читайте ниже в этой статье);
- регулярно занимайтесь лечебной физкультурой, попробуйте домашние упражнения с легкими гантелями, которые абсолютно безопасны для почек;
- употребляйте спиртное “чисто символически”, никогда не напивайтесь;
- бросьте курить;
- найдите хорошего врача, который будет “вести” ваш диабет, и регулярно ходите к нему.
Исследования убедительно доказали, что курение само по себе является значительным фактором, который повышает риск развития почечной недостаточности при диабете. Бросить курить — это не формальная рекомендация, а насущная необходимость.
Показания к гемодиализу
При сахарном диабете пациентов подключают к аппарату искусственного очищения крови раньше, чем остальных. Это вызвано низкими резервными возможностями организма, быстрым прогрессированием нефропатии. Если общепринятым критерием сжижения скорости фильтрации для начала диализа является 10 мл/минуту, то для диабетиков эта граница в 2 раза выше.
Показаниями для процедуры также могут быть:
- невозможность добиться нужного уровня артериального давления, креатинина и мочевины крови;
- прогрессирующие отеки, скопление жидкости в легких;
- существенная потеря веса;
- нарастание анемии;
- неконтролируемое повышение калия и фосфора, несмотря на ограничения в диете.
На протяжении первой недели сеансы проводят ежедневно или через день, а затем больной может их посещать 2 раза в неделю. Пациенты с почечной недостаточностью являются кандидатами на пересадку почки.
Лечение почек при диабете
Врач назначает лечение почек при диабете в зависимости от того, на какой стадии находится их поражение. Основную ответственность за выполнение назначений несет сам пациент. Кое-что зависит и от членов его семьи.
Перечислим основные направления терапии заболеваний почек при диабете:
- интенсивный контроль сахара в крови;
- понижение артериального давления до целевого уровня 130/80 мм рт. ст. и ниже;
- соблюдение оптимальной диете при диабетических проблемах с почками;
- контроль уровня холестерина и триглицеридов (жиров) в крови;
- диализ;
- пересадка почки.
В статье “Диабетическая нефропатия” вопрос лечения почек при диабете рассматривается очень подробно.
Нормализация показателей артериального давления
Очень существенно при возникновении патологических изменений в почках нормализовать показатели артериального давления и устранить даже минимальное их превышение.
Артериальное давление, наиболее соответствующее норме, позволяет замедлить развитие патологических процессов в почках.
При выборе медикаментозных средств необходимо учитывать их влияние на пораженный орган. Как правило, специалисты прибегают к следующим группам препаратов:
- Ингибиторам АПФ (Лизиноприлу, Эналаприлу). Лекарственные средства применяются на всех стадиях патологии. Желательно, чтобы длительность их воздействия не превышала 10–12 часов. При лечении ингибиторами АПФ необходимо снизить употребление поваренной соли до 5 г в сутки и калийсодержащих продуктов.
- Блокаторам рецепторов ангиотензина (Ирбесартану, Лозартану, Эпросартапу, Олмесартану). Препараты способствуют снижению как общего артериального, так и внутриклубочкового давления в почках.
- Салуретикам (Фуросемиду, Индапамиду).
- Блокаторам кальциевых каналов (Верапамилу и др.). Препараты тормозят проникновение кальция в клетки организма. Данный эффект способствует расширению коронарных сосудов, улучшению кровотока в мышце сердца и, как следствие, устранению артериальной гипертензии.
Диабет и почки: что нужно запомнить
Если есть проблемы с почками, то анализы крови на креатинин и мочи на микроальбуминурию позволяют рано их обнаружить. Если вовремя начать лечение, то это значительно повышает шансы на успех. Поэтому анализы, которые описаны здесь (откроется в отдельном окне), нужно регулярно сдавать 1 раз в год. Рассмотрите возможность использования низко-углеводной диеты для нормализации своего сахара в крови. Подробнее читайте в статье «Диета для почек при диабете«.
Многим диабетикам, у кого повышенное артериальное давление, в дополнение к лекарствам помогает ограничение соли в рационе. Попробуйте уменьшить потребление хлорида натрия, т. е. столовой соли, и оцените, какие получите результаты. У каждого человека своя индивидуальная чувствительность к соли.
Еще одно осложнение — диабетическая нейропатия — может повреждать нервы, которые контролируют мочевой пузырь. В этом случае, нарушается функция опорожнения мочевого пузыря. В моче, которая все время остается, может размножаться инфекция, повреждающая почки. В то же время, у диабетиков, которые сумели нормализовать свой сахар в крови, нейропатия чаще всего оказывается обратимой, т. е. проходит совсем.
Если у вас затрудненное мочеиспускание или другие признаки инфекции мочевыводящих путей — немедленно обратитесь к врачу. Эти проблемы могут серьезно ускорить развитие почечных осложнений при диабете.
Диагностика заболевания
Первичным анализом является выявление количества мочи в течение 24 часов, параллельно определяется её концентрация. Значимыми параметрами называют осмолярность и относительную плотность состава. Назначается целостный анализ крови, измерение глюкозы. Ещё одним важнейшим мероприятием называют «сухое» тестирование. Проводится оно следующим образом:
- в течение 12 часов больной употребляет лишь продукты, не имеющие в своём составе жидкости;
- из рациона полностью исключается вода, чай, супы, бульоны и все остальное;
- специалистами определяется общее количество урины, учитываются её характеристики;
- в качестве дополнения проводится МРТ.
Если возникает необходимость в дифференциальной диагностике, исключают гипо- и гиперкалиемию, пилоростеноз, адреногенитальный синдром. После поэтапного обследования назначается восстановительный курс, а по итогам его завершения проводят дополнительные проверки. Это позволяет идентифицировать успешность вмешательства, а также наличие или отсутствие осложнений.
Причины ХПН
Многие врожденные и приобретенные заболевания почек могут привести к ХПН. В последнее время все большее число диализных больных с сахарным диабетом.
Наиболее распространенные причины ХПН:
- Первичные и вторичные клубочковые заболевания (гломерулонефрит, сахарный диабет).
- Хронические почечные заболевания (пиелонефрит, нефропатия).
- Артериальная гипертензия.
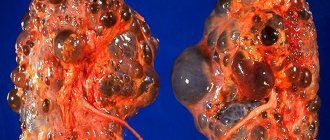
- Врожденный поликистоз почек.
- Системные заболевания.
Эти заболевания изменяют структуру почек, нормальные элементы почечной ткани заменяет рубцовой тканью. Такие почки уже не в состоянии выполнять свои функции в организме начинается скапливание токсических веществ, и для спасения жизни человека возникает необходимость диализа или сделать операцию по пересадке почки.
Диета
Диета при диабетической нефропатии является одним из методов комплексной терапии.
Принципы диетического питания гласят:
- Снижение суточного потребления белка способствует уменьшению количества азотистых шлаков в организме. Рекомендовано употребление диетического мяса и рыбы с дальнейшим переходом на белки растительного происхождения.
- В некоторых случаях рекомендуется сокращение потребления соли до 5 г в сутки. Включение в рацион томатного и лимонного сока, чеснока, лука, стебля сельдерея поможет быстрее адаптироваться к бессолевой диете.
- По результатам анализов специалист определяет возможность увеличения или уменьшения потребления калийсодержащей пищи.
- Питьевой режим может быть ограничен только при возникновении сильных отеков.
- Пища должна приготавливаться на пару или вариться.
Список разрешенных и запрещенных к употреблению продуктов составляется врачом и зависит от стадии заболевания.
Диализ
Диализ – очищение крови посредством специального аппарата или через брюшину. С помощью данного метода излечить почки невозможно. Его целью является заместить орган. Процедура не вызывает болевых ощущений и нормально переносится пациентами.
Для проведения гемодиализа используется специальный прибор – диализатор. Поступая в аппарат, кровь избавляется от токсических веществ и переизбытка жидкости, что способствует поддержке электролитного и щелочного баланса и нормализации артериального давления.
Процедура проводится трижды в неделю и длится не менее 4–5 часов в медицинских условиях и может привести к:
- тошноте и рвоте;
- понижению артериального давления;
- раздражению кожных покровов;
- повышенной усталости;
- одышке;
- нарушению работы сердца;
- анемии;
- амилоидозу, при котором белок скапливается в суставах и сухожилиях.
В некоторых случаях проводится перитонеальный диализ, показаниями к которому выступает невозможность проведения гемодиализа:
- нарушенная свертываемость крови;
- невозможность получить необходимый доступ к сосудам (при пониженном давлении или у детей);
- сердечно-сосудистые патологии;
- желание пациента.
При перитонеальном диализе очистка крови происходит через брюшину, которая в данном случае является диализатором.
Процедура может проводиться как в медицинских, так и в домашних условиях два и более раз в сутки.
В результате перитонеального диализа может наблюдаться:
- бактериальное воспаление брюшины (перитонит);
- нарушенное мочеиспускание;
- грыжа.
Диализ не проводится при:
- психических нарушениях;
- онкологических заболевания;
- лейкозах;
- перенесенном инфаркте миокарда в сочетании с другими сердечно-сосудистыми патологиями;
- печеночной недостаточности;
- циррозе.
При отказе в назначении процедуры специалист должен обосновать свое мнение.
Устранение альбуминурии
Поврежденные почечные клубочки даже при интенсивной терапии нефропатии провоцируют наличие белковых веществ в моче.
Проницаемость почечных клубочков восстанавливается с помощью препарата-нефропротектора Сулодексида.
В некоторых случаях для устранения альбуминурии специалисты назначают Пентоксифиллин и Фенофибрат. Препараты обладают хорошим эффектом, но соотношение риска возникновения побочных эффектов и преимуществ от их применения специалистами до конца не оценены.