Описание раздела
Операция на почках – хирургическое вмешательство, предусматривающее радикальное оздоровление пациента при ряде заболеваний соответствующих органов. Суть лечения заключается в применении специализированных инструментов для устранения аномалий, пороков и других патологий путем их иссечения.
Проводит операцию на почках высокоспециализированный хирург, обладающий соответствующими навыками. Процедура длится от 40 минут до нескольких часов. Все зависит от тяжести заболевания и характера поражения.
Показания и противопоказания
Оперативное вмешательство используется при неэффективности консервативной терапии. Ключевое отличие – агрессивность внедрения в функционирование организма с помощью специализированных инструментов для радикального лечения больного.
Показания к проведению операций на почках:
- Мочекаменная болезнь с образованием больших камней, мешающих нормальному оттоку мочи.
- Аномалии развития почек.
- Стриктуры – сужения мочевыводящих путей.
- Гнойные поражения почек с образованием абсцессов, требующих удаления.
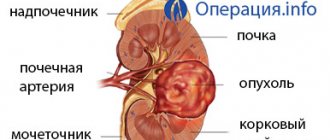
- Добро- и злокачественные новообразования в органах.
- Почечная недостаточность, требующая пересадки почки.
- Травмы с повреждением структуры органа.
Противопоказания:
- Шоковое состояние пациента.
- Сердечная недостаточность, не позволяющая провести операцию.
- Сепсис.
В каждом конкретном случае врач решает, какой тип вмешательства применить для ликвидации проблемы. Ниже будут описаны используемые в практике виды операций на почках.
Подготовка к проведению
Как правило, за несколько недель до проведения хирургического вмешательства пациента кладут в стационар. Назначают общий анализ крови и мочи, ультразвуковую диагностику почек, магнитно-резонансную томографию.
При необходимости проводят рентгенографический снимок органов грудной клетки.
В качестве дополнительных методов обследования проводят урографию (введение специального контрастного вещества в почку с последующим рентгеновским снимком) или нефросцинтографию (исследование органа с помощью радиоактивных изотопов).
Перед самой операцией больному измеряют давление и пульс, в случае их повышения дают стабилизирующий препарат.
Полостная операция
Полостная операция на почках все реже применяется в практике. Причины – травматичность, высокий риск развития осложнений, тяжелый реабилитационный период.
Главным преимуществом открытых (больших) операций является высокий уровень контроля хирурга в момент осуществления манипуляций. Врач видит все своими глазами и может адекватно реагировать при возникновении необходимости.
Использование полостных операций оправдано при трансплантации почки, удалении больших конкрементов, которые не поддаются малоинвазивным вариантам лечения.
Длительность реабилитации
Чтобы быстрее поправиться после операции разрешается делать следующее:
- Выполнять небольшие физические нагрузки. Они позволят улучшить деятельность мочевыводящей системы и кишечного тракта.
- Есть сытную и легкоперевариваемые продукты. Нельзя употреблять соленое, маринованное, жаренное и острое кушанье. Что можно есть определяет специалист, обращая внимание на вид удаленных окаменелых образований.
- Порядок приема пищи, также назначает врач. Очень полезна фитотерапия.
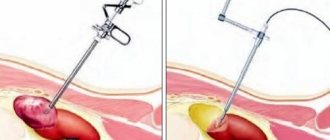
Лапароскопия
Лапароскопические операции – самый популярный и распространенный вид хирургического вмешательства. В ходе процедуры используются инструменты, которые через небольшие разрезы кожи (до 2 см) вводятся в брюшную полость.
Преимущества:
- Низкая травматичность. При лапароскопическом удалении камней или устранении аномалий развития органов мочевыделительной системы пациент не подвергается большим разрезам.
- Скорость. Средняя длительность лапароскопических вмешательств вдвое меньше полостных.
- Сокращение и облегчение реабилитационного периода. Пациент после операции чувствует себя удовлетворительно. Уже через 2-3 дня больного выписывают домой.
Лапароскопия кисты почки – одна из самых распространенных малоинвазивных операций, обеспечивающая щадящее радикальное оздоровление больного. С помощью инструментов пациенту удаляют новообразование с минимальным риском развития осложнений.
Операции на почке
Доступы к почке
При операциях на почке существуют два доступа: внебрюшинный через поясничный разрез и чрезбрюшинный. Повсеместно урологи используют внебрюшинный доступ.
В операционный набор включают: зажим на почечную ножку (зажим Федорова), зеркала для отведения почек, зеркала для разведения раны почечной лоханки, щипцы для извлечения почечных камней.
Оперирующий стоит на стороне оперируемой почки. Первый ассистент стоит напротив, второй — рядом с первым, но ближе к головному концу стола. Стол операционной сестры располагают на высокой подставке и размещают в ногах у больного. Операционная сестра стоит на подставке позади оперирующего, полубоком к нему. При таком положении она может следить за ходом операции, особенно в глубине раны, и подавать инструменты, не дожидаясь указаний оператора.
В настоящее время при операциях на почке предпочитают эндотрахеальный наркоз. Однако при тяжелом состоянии больного, когда наркоз противопоказан, можно производить местное обезболивание. Для этого 0,25% раствором новокаина осуществляют, начиная с IX-X ребра, паравертебральную анестезию. После этого выполняют анестезию кожи и подкожной клетчатки и мыщц по ходу предлагаемого разреза. В ретроперитонеальное пространство вводят 100 мл 0,25% раствора новокаина (в общем для местной анестезии требуется от 300 до 500 мл).
Рис. 156. Доступы к почке
Рис. 157. Нефропексия
Существует несколько способов для обнажения почки (рис. 156). В нашей стране наиболее часто используют обнажение почки доступом по Федорову. Косо-поперечный пояснично-брюшинный разрез Федорова начинают несколько выше XII ребра, отступя на 1,5 см кнаружи от длинных мыщц спины. Передняя часть разреза проходит по нижнему краю XII ребра и параллельно ему по направлению к пупку. Разрез этот удобен тем, что дает хороший доступ к самой почке, к ее воротам. При этом не происходит ранения подвздошно-подчревного нерва. Рассекают кожу, подкожную клетчатку и поверхностную фасцию, причем обнажается широкая мышца спины и наружная косая мышца живота. Операционная сестра подает прямые сосудистые зажимы для остановки кровотечения. Не лигируя сосудов кожи и подкожной клетчатки, рассекают наружную и внутреннюю косую мышцы. На рассеченные сосуды накладывают сосудистые зажимы. Далее рассекают либо тупо разводят поперечную мышцу живота. При этом в заднем углу раны может быть пересечена межреберная артерия. В этом случае сестра подает сосудистые зажимы и кетгут №4 на игле. При помощи прошивания окружающи х тканей вместе с артерией останавливают кровотечение из рассеченной межреберной артерии.
После этого сестра подает большую марлевую салфетку, которую хирург вводитв рану для остановки капиллярного кровотечения. Далее для перевязки сосудов подкожной клетчатки и кожи сестра подает кетгут№2. Зажимы, используемые для остановки кровотечения из сосудов клетчатки, сбрасывают. Для перевязки сосудов мыщц сестра подает кетгут № 4. В зависимости от указаний хирурга кетгут быть может подан на игле. Тампон удаляют, и сестра подает две марлевые большие салфетки, каждую из которых хирург фиксирует к мышцам раны при помощи шелковой нити и тем самым прикрывает мышцы и кожу. Для растяжения салфеток сестра подает зажимы типа Кохера либо Пеана. Вслед за этим — ножницы, при помощи которых хирург вскрывает ретроренальную фасцию и почечную фасцию. С этого периода для манипуляций в ране сестра подает длинные ножницы, пинцеты, иглодержатель. При помощи длинных ножниц и пинцета хирург отделяет жировую капсулу почки на протяжении, необходимом для оперативного вмешательства на почке. Сестра подает длинное (печеночное) зеркало, и брюшину отводят медиально. При помощи зеркал для отведения почки последнюю отводят несколько кверху и ротируют медиально для обнажения лоханки сзади.
Для препаровки тканей сестра подает препаровочные тампоны (маленькая, плотно скомпонованная салфетка на длинном держателе). При освобождении почки от окружающих склерозированных тканей, которые часто образуются при длительном воспалительном процессе, можно вскрыть брюшную полость. По указанию хирурга в таком случае сестра подает зажимы Микулича, при помощи которых брюшину в области разреза фиксируют и в брюшную полость вводят длинную салфетку. Салфетку подают только по указанию хирурга. Если этого не требуется, то рану брюшины ушивают непрерывным кетгутом № 2-4. В некоторых случаях, особенно при больших опухолях и спаечном процессе, выделить верхний полюс бывает очень трудно. Тогда по указанию оперирующего сестра готовит набор для резекции ребер (см. стр 179 ). Для хорошего доступа к верхнему полюсу бывает необходимо резецировать XII, XI и X ребра. После этого почка может быть свободно вывихнута в рану, если требуется ее удаление.
Принципиально после вмешательства на почке, лоханке либо верхней трети мочеточника к разрезу подводят целлофано-марлевый тампон и трубку диаметром от 3 до 6 мм для возможного дренирования. После размещения дренажей сестра подает ножницы; салфетки, прикрывающие мышцы, удаляют. Края кожи обрабатывают йодом, и сестра подает на игле кетгут № 4-6 для ушивания раны. Первыми ушивают вместе поперечную мышцу и внутреннюю косую до дренажей. После каждого шва сестра подает зажим Кохера; не завязывая кетгут, нити отводят книзу либо в сторону. После того как будут наложены ,все швы, сестра дает указания для того, чтобы опустили валик. Осторожно опустив валик, приводят в горизонтальное положение головной и ножной концы стола. За счет этого края раны сходятся. Только после этого возможно завязывать кетгутовые нити, которые предварительно были наложены на внутреннюю и поперечную мышцы. После завязывания последнего узла сестра подает второму помощнику зеркала, при помощи которых помощник разводит рану. В этот период операционная сестра готовит и подает кетгут № 4-6 на игле для наложения второго ряда швов на на-ружную косую мышцу. Второй ряд кетгутовых швов накладывают до дренажей. Для ушивания подкожной клетчатки сестра подает на игле кетгут № 2. Кожу после обработки йодом сшивают шелком. После наложения швов на кожу поверхность ее обрабатывают перекисью водорода для удаления кровяных сгустков, кожу затем высушивают, вновь обрабатывают йодом и накладывают повязку. Перед тем как наложить повязку на шов, сестра производит на салфетках поперечный надрез, в просвет которого вкладывают целлофано-марлевый тампон и дренажную трубку. Таким образом удается создать определенную герметичность повязки около дренажей. Сестра на фиксирующей марлевой салфетке делает надрезы только для дренажных трубок, и при помощи клеола этой марлевой салфеткой фиксируют салфетки, наложенные на шов. Дренажные трубки проводят в ранее произведенные разрезы.
Декапсуляция почки
Положение больного
. Больного укладывают в положение для операции на почке.
Инструменты
те же, желательно иметь желобоватый зонд.
Ход операции
. После обнажения нижнего и верхнего полюсов почки по средней линии выпуклой части латерального края почки сестра подает скальпель, которым надсекают собственную капсулу почки. После этого она подает хирургу желобоватый зонд для введения в разрез между паренхимой и капсулой. Хирург осторожно проводит его под капсулой на расстоянии 5-6 см и на нем рассекает капсулу почки до верхнего полюса. Далее капсулу можно отслаивать либо инструментом, например сосудистым зажимом и ножницами, либо кончиком пальца. Если после декапсуляции обнаруживается карбункул почки, то сестра подает скальпель и производят крестообразное рассечение некротических тканей карбункула. Умеренное кровотечение из поверхности паренхимы почки не представляет опасности: оно прекращается самостоятельно после ушивания раны.
Следующим этапом сестра подает два целлофано-марлевых тампона, один из которых подводят к верхнему полюсу, другой — к нижнему.
Один тампон по желанию хирурга может быть подведен к средней части почки. Тампоны выводят в задний угол раны. Рану ушивают (см. стр. 265). Задний угол раны не ушивают на протяжении 5-6 см; в этом отрезке раны находятся тампоны, по которым должно свободно оттекать раневое содержимое.
Нефростомия — наложение свища почки
Инструменты
— обычные, как для операции выделения почки. Следует проверить наличие маточного зонда, резиновых трубок диаметром не менее 5-6 см.
Ход операции
. При наложении нефростомы вводят дренажную трубку в лоханку через разрез стенки последней. Для этого обычным способом обнажают заднюю поверхность почки. Сестра подает ножницы, длинный пинцет и препаровочные тампоны (см. стр. 263). При помощи этих средств хирург обнажает заднюю поверхность лоханки. К этому времени сестра подготавливает и подает две маленькие иглы с кетгутом самого малого размера (№ 0-2). Хирург накладывает две держалки на стенку лоханки. Сестра подает скальпель, и между держалками стенку лоханки рассекают. Перед рассечением лоханки должен быть включен отсос для удаления содержимого лоханки. Сестра подает далее зажим Федорова либо Сатинского, либо изогнутый маточный зонд. Клюв зажима направляют к нижнему либо среднему полюсу почки и перфорируют паренхему до капсулы. Как только кончик клюва зажима появляется под капсулой, сестра подает скальпель, и капсулу почки рассекают над клювом. Бранши выводят за пределы почечной паренхимы.
К этому времени у сестры должна быть готова дренажная трубка диаметром 5—6 мм, на которой вырезают овальное отверстие диаметром 3 мм по боковой поверхности, отступя на 3-4 мм от края трубки. После того как кончик зажима Федорова выведен за пределы паренхимы, бранши его несколько разводят, и сестра подает дренажную трубку тем концом, на котором нанесено овальное отверстие. Конец трубки захватывают между брашнами. Обратным движением зажим выводят в рану лоханки. Сестра подает кетгут на игле. Этим кетгутом через овальное отверстие прошивают выведенный конец резиновой трубки для его фиксации и контроля за ним во время обратного введения в лоханку. После этого хирург потягиванием за свободный конец трубки устанавливает под контролем глаза конец дренажа с овальным отверстием в лоханку. Операционная сестра подает иглу с кетгутом № 4. Трубку фиксируют к паренхиме и капсуле почки Z-образным швом. Снимают кетгут с конца трубки, который находится в лоханке. Далее сестра подает на игле кетгут № 0, и лоханку ушивают 3-4 узловыми кетгутовыми швами. Сестра подает целлофано-марлевый тампон и дренажную трубку, которые хирург подводит к разрезу лоханки. Ушивают рану в том порядке, как указано на стр. 265.
Задняя пиелотомия, пиелолитотомия, пиелостомия
Ход операции
. Почку обнажают обычным путем (см. стр. 263). Сестра подает зеркала для отведения почки. Почку отводят несколько кверху и ротируют медиально. При таком положении обнажается задняя поверхность лоханки. Сестра подает длиннные ножницы, пинцет и препаровочные тампоны на дли ином держателе. Манипулируя этими инструментами, хирург обнажает заднюю поверхность лоханки. Однако при отделении жировой клетчатки от лоханки следует иметь в виду, что при наличии камня в лоханке и педункулите (воспалении клетчатки ножки почки) она плотно прилегает к лоханке. Иногда жировая клетчатка настолько плотна и так спаяна с лоханкой, что бывает очень трудно тупым путем отслоить ее, и тогда приходится выделять ее с помощью скальпеля и ножниц. В зависимости от указаний хирурга сестра подает либо скальпель, либо ножницы.
После обнажения лоханки сестра подает длинный иглодержатель с иглой и кетгутом № 2. На стенку лоханки выше ее лоханочно-мочеточникового сегмента накладывают временные держалки. Просвет лоханки вскрывают в поперечном направлении.
Благодаря выполненной пиелотомии удается проникнуть в лоханку. При наличии камня последний извлекают, и тогда операция носит название «пиелолитотомия».
Зажим для извлечения камня вводят в лоханку и открывают его бранши; с раскрытыми браншами инструмент вводят в глубь лоханки. Камень захватывают и обратным движением осторожно выводят в рану. После этого на разрез стенки лоханки накладывают узловые кетгутовые швы. Почку помещают в свое ложе. К разрезу в лоханке подводят тонкую дренажную трубку (диаметр 3 мм). Рану ушивают послойно около дренажной трубки. Трубку фиксируют к коже двумя шелковыми лигатурами.
При наличии умеренного кровотечения из лоханки пиелотомию заканчивают пиелостомией. В этом случае через разрез стенки лоханки в полость лоханки вводят дренажную трубку. Ее фиксируют к стенке лоханки кетгутовой нитью. Далее разрез лоханки ушивают узловыми швами либо непрерывным кетгутовым швом. К разрезу в лоханке подводят тонкую дренажную трубку и рану послойно ушивают около трубок. Трубки фиксируют к коже шелковой нитью.
Нефротомия
Чаще всего операцию производят в том случае, если не удается извлечь камни из чашечек через разрез стенки лоханки. В таком случае производят мобилизацию почки.
Ход операции
. Через разрез стенки лоханки в полость ее вводят указательный палец и определяют место расположения камня. Почку пальцем несколько продвигают в рану. Сестра подает скальпель. Над проекцией камня разрезают паренхиму (длина разреза 1-1,5 см). Подают щипцы для камней. Через разрез вводят щипцы для извлечения камней и удаляют камень. Если имеется кровотечение из крупного артериального сосуда, то на него накладывают зажим и сосуд лигируют. Кровотечение из разреза (паренхиматозное кровотечение) останавливают ушиванием разреза кетгутовыми узловыми швами либо матрацным швом.
Если по каким-либо причинам не удается ввести палец в лоханку либо прощупать камень, то сестра подает иглу, и камень ищут иглой, осторожно прокалывая паренхиму в разных местах. Определив камень острием тонкого скальпеля прорезают паренхиму соответственно размеру камня. Камень удаляют специальными щипцами или ложечкой.
При наличии большого кораллового камня можно производить секционный разрез почки. Для этого почку мобилизуют полностью. На почечную артерию и вену накладывают мягкий сосудистый зажим. Почку вскрывают по ребру от верхнего до нижнего полюса. Обнажают лоханку и чашечки. Под контролем глаза удаляют все камни. После этого ассистент слегка расслабляет зажим, и на все кровоточащие сосуды накладывают сосудистые зажимы Сосуды перевязывают с прошиванием шелком либо хромированным кетгутом с атравматической иглой. После того как крупные сосуды почки перевязаны, половинки почки плотно прижимают друг к другу и накладывают швы. Первый ряд состоит из матрацных швов, которые проникают через всю толщу паренхимы, не затрагивая лоханку. После наложения матрацных швов снимают зажим с почечных сосудов. Если после этого наблюдается кровотечение, то накладывают второй, более поверхностный ряд швов. Над этим вторым рядом швов ушивают узловыми швами собственную капсулу почки. Если кровотечение остановить не представляется возможным, то необходимо произвести нефрэктомию.
Ввиду опасности повторных кровотечений в послеоперационном периоде в настоящее время секционный разрез почки производят крайне редко.
Резекция почки
Положение больного
— как при операции на почке.
Инструменты
. В наборе должны быть сосудистые инструменты.
Ход операции
. Производят разрез по Федорову. Почку выделяют из окружающих тканей и выводят в рану. Освобождают сосуды почки; сестра подает зажим типа «бульдог», и на почечную артерию накладывают сосудистый зажим. Определяют участок, подлежащий резекции, после чего с этого участка снимают капсулу и в виде двойного лепестка отводят книзу. Сестра подает скальпель. Разрез паренхимы производят в пределах здоровых тканей, клиновидно. Если участок, подлежащий резекции, не соединяется с чашечкой, то последнюю вскрывать не надо. Все видимые выступающие сосуды пережимают сосудистыми прямыми зажимами, перевязывают. Когда сосуды перевязаны, помощник приоткрывает сосудистый зажим на ножке. Это дает возможность вновь обнаружить кровоточащие неперевязанные сосуды и лигировать их. После остановки кровотечения листки капсулы почки приподнимают, причем они выступают над разрезом почечной паренхимы. После этого через капсулу проводят стягивающие швы, позволяющие плотно сопоставить и прижать две обнаженные поверхности почечной паренхимы. Если при данной операции была вскрыта чашечка либо лоханка, то после резекции почки необходимо операцию заканчивать пиелостомией для предупреждения затекания мочи в околопочечное пространство.
Нефрэктомия
Положение больного
— как при почечных операциях. В набор инструментов включают 3 зажима Федорова с разной кривизной браншей. Обязательно наготове должен быть отсос.
Ход операции
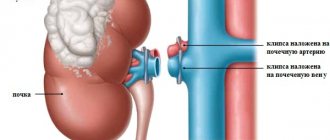
. Поясничным разрезом обнажают почку. Мобилизуют ее верхний полюс, следя за тем, чтобы не повредить надпочечники. Учитывая особенности снабжения сосудами надпочечников, манипулировать в этой области надо осторожно. Здесь часто бывают кровотечения, о чем следует помнить; клетчатку почки отделяют от клетчатки надпочечника под контролем зажимов. После этого выделяют нижний полюс почки. Затем отыскивают мочеточник. Для этого сестра подает почечное зеркало; почку отводят к брюшине. Тогда сзади обнажаются лоханка и мочеточник. Высвободив мочеточник из окружающих тканей на 10-15 см книзу от лоханки, на него накладывают держалку, перевязывают двумя лигатурами и на остающуюся яасть мочеточника накладывают кетгутовую лигатуру, на отсекаемую часть — шелковую. После этого мочеточник пересекают и просвет остающейся части мочеточника обрабатывают.5% настойкой йода. Почечный конец мочеточника хирург поднимает кверху и освобождает его кверху до лоханки и далее лоханку отделяет от сосудов почки. Брюшину отодвигают медиально и полностью обнажают вену и артерию почки. К этому времени сестра готовит зажим Федорова. На сосуды накладывают зажим Федорова и почку после пересечения почечной артерии и вены непосредственно у места вхождения их в ворота удаляют. Зажим на сосудах удерживается помощником. Самую толстую в диаметре кетгутовую лигатуру заводят за зажим и сосудистый пучок перевязывают. Следующую кетгутовую лигатуру заводят центральнее наложенной и сосуды еще раз перевязывают. После этого зажим Федорова приспускают и бранши его переводят ближе к концу пересеченных сосудов. Подают следующую лигатуру. Между первой наложенной лигатурой и браншами передвинутого зажима Федорова на сосуды накладывают еще один толстый кетгутовый узел. Зажим Федорова снимают. Просвет выступающих перевязанных вены и артерии можно еще дополнительно ушить шелком с атравматической иглой. К верхнему и нижнему полюсу раны подводят по целлофано-мар- левому тампону и рану послойно ушивают.
Во время выполнения нефрэктомии следует помнить, что около 30% людей имеют дополнительные артерии к почке. Поэтому, освобождая сосуды почки, важно не пропустить этих добавочных сосудов, так как при их пересечении возникает интенсивное кровотечение. Большие трудности при выделении сосудов почки бывают при ранее существовавших длительных воспалительных процессах в области ворот почки и паране- фральной клетчатки. Следует помнить, что необходимо тем не менее пытаться выделить почечные сосуды таким образом, чтобы при наложении зажимов на ножку бранши зажимов сходились свободно. Если сосуды почки взяты с большим количеством воспаленной измененной клетчатки, то возможно соскользывание лигатуры с почечных сосудов как во время перевязки, так и в послеоперационном периоде.
Нефруретерэктомия
Из одного разреза
. Разрез производят от XII ребра вниз параллельно выступу гребешковой кости и далее параллельно пупартовой связке к лону (разрез по Израэлю). После обнажения почки тупым путем выделяют мочеточник из окружающих тканей по направлению к мочевому пузырю. Дойдя до пузыря, мочеточник натягивают и одну кетгутовую лигатуру накладывают на конец мочеточника, другую — центральнее; мочеточник пересекают. Культю пузырного отдела мочеточника обрабатывают 5% настойкой йода. Почку выводят в рану. На сосуды накладывают зажим Федорова, почку отсекают, сосуды перевязывают. К нижнему краю раны подводят целлофано-марлевый тампон. Такой же тампон вводят в верхний угол раны. Края раны послойно ушивают.
Из двух разрезов
. Сначала производят нефрэктомию описанным выше способом (см. стр. 268). Однако мочеточник остающегося пузырного отдела выделяют из окружающих тканей как можно глубже и оставляют в ране. Рану в поясничной области ушивают.
Больного переводят из бокового положения в обычное горизонтальное. В паховой области разрезают кожу, отступя на 2 см от гребешка подвздошной кости, параллельно паховой складке длиной 10-12 см; разрезают апоневроз наружной косой мышцы, внутреннюю косую и поперечную мышцы. Вскрывают предбрюшинную фасцию. Брюшину печеночным зеркалом отводят медиально и в глубине раны на уровне крупных сосудов малого таза определяют мочеточник. Над ним вскрывают предмочеточниковую фасцию. Тупым путем мочеточник выделяют на участке 1 — 1,5 см. Под него подводят резиновую либо марлевую держалку и после этого тупым путем мочегочник низводят сверху из нижнего угла поясничной раны и таким же путем выделяют книзу до впадения его в мочевой пузырь. При необходимости мочеточник удаляют вместе с участком мочевого пузыря. Последовательность выполняемых манипуляций такая же, как указано выше. В нижний угол раны вводят дренажную трубку и рану ушивают послойно. Преимущество такой модификации заключается в том, что в послеоперационном периоде не возникает грыжевых выпячиваний, которые так часто бывают при операции по Израэлю.
Рис. 158. Фиксация мочеточника к коже
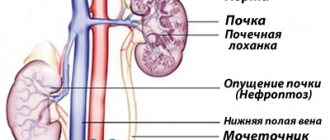
Нефропексия
Существует несколько видов и модификаций операций нефропексии — фиксации почки при патологической ее подвижности. В настоящее время нашел широкое применение способ фиксации почки при помощи мышечного лоскута, выкроенного из поясничной мышцы.
Положение на операционном столе
-как при операциях на почке.
Инструменты
— обычные. Наркоз — интубационный.
Ход операции
. Обнажают почку (см. стр. 263) и тщательно мобилизуют ее. После этого почку отодвигают и запрокидывают медиально; таким образом обнажают ее заднюю поверхность. На уровне средней части почки надсекают почечную капсулу в поперечном направлении длиной 2-2,5 см и прямым инструментом образуют туннель до нижнего полюса В области нижнего полюса у конца тоннеля, сформированного по задней поверхности, также производят разрез капсулы длиной 2-2,5 см, из которого образуют тоннель подобно первому, но по передней поверхности, оканчивая его несколько ниже средней части почки. Таким образом, в субкапсулярном пространстве почки формируется крючкообразный тоннель (рис. 157).
Из поясничной мышцы выкраивают длинный мышечный лоскут, который начинается на уровне верхнего полюса почки и кончается на уровне несколько выше подвздошных сосудов. Мышечный лоскут пересекают на этом уровне, дистальный конец перевязывают кетгутовой нитью № 6. Свободный конец мышечного лоскута вводят в тоннель по задней поверхности, огибают нижний полюс почки и выводят его через отверстие в капсуле по передней поверхности. Мышцу крепят к капсуле шелковыми нитями № 2 по обе стороны всех разрезов, нанесенных на капсулу. Таким образом, почка остается подвешенной как в гамаке и тем самым сохраняет ту физиологическую подвижность, которая необходима для нормальной функции почки. После этого рану ушивают наглухо. Основным условием успеха проведенной операции нефропексии является тщательная остановка кровотечения.
Нефроррафия (шов почки)
Доступ к почке — обычным поясничным разрезом. При вскрытии паранефрального пространства обычно находят большое количество сгустков, которые удаляют. После этого ночку освобождают из окружающих тканей и тщательно осматривают. При обнаружении разрыва почки на место разрыва накладывают глубокие кетгутовые узловые швы. Для предупреждения прорезывания швов можно между почкой и кетгутовым швом проложить участок иссеченной паранефральной клетчатки. При стягивании шва она создает амортизирующий момент. Операция должна заканчиваться пиелостомией для лучшего отведения мочи и возможного промывания лоханки при наличии кровотечения из нее в послеоперационном периоде. В задний угол раны вводят целлофано-марлевый тампон. Рану послойно ушивают около дренажей. Пиелостомическую трубку фиксируют к коже.
Операция вскрытия кист почки (игнипунктура). При наличии поликистозно измененных почек с целью сохранения оставшейся паренхимы почек производят операцию игнипунктуры с одной либо с обеих сторон.
Положение больного
— как при операции на почке.
Инструменты
— обычные для урологического вмешательства на почках. К этому набору желательно иметь длинную иглу диаметром просвета 2-3 мм с насаженной на нее резиновой трубкой, которую соединяют с рукавом отсоса. Наркоз — интубационный. Возможно проведение и местной анестезии.
Ход операции
. Почки обнажают обычным поясничным доступом. При вскрытии параренальной клетчатки в просвет раны вдается кистозно измененная почка, которую практически невозможно вывести в рану» Обнажают самые большие кисты, включают отсос, кисты пунктируют и их содержимое отсасывают. После этого оболочку кисты иссекают и в оставшуюся полость вводят и фиксируют жкровую клетчатку. В таком же порядке опорожняют и иссекают все обнаруженные кисты. После проведенной операции почка значительно уменьшается в размере, и возможно опорожнить и иссечь кисты, расположенные в верхнем полюсе. К верхнему и нижнему полюсам почки подводят целлофаномарлевые тампоны. Рану ушивают послойно около тампонов.
Пластика лоханочно-мочеточникового сегмента
Положение больного
— как при операции на почке. Доступ поясничным разрезом.
Инструменты
— обычные. Кроме этого, необходимо предусмотреть, чтобы стерильными были разных калибров синтетические трубки.
Почку обнажают обычным путем.
Ход операции
. Наиболее простой и анатомически обоснованной операцией при стриктуре лоханочно-мочеточникового сегмента является иссечение этого участка. Для этого производят мобилизацию лоханочно-мочеточникового сегмента из окружающих тканей и стено-зированный участок иссекают вместе с участком лоханки и мочеточника в пределах здоровых тканей. Дистальную часть мочеточника оставляют свободной. В просвет мочеточника вводят дренажную трубку, дистальный конец которой проводят до мочевого пузыря. Центральный конец по отношению к почке проводят по просвету увеличенной лоханки через паренхиму почки в рану (как при операции нефростомии). На этой трубке свободный конец мочеточника вшивают при помощи узловых кетгу- товых швов в самую нижнюю часть разреза лоханки. Через оставшийся разрез в лоханке в полость последней вводят обычным способом (как при нефростомии) тонкую дренажную трубку (нефростомическая трубка). Оставшийся дефект в лоханке после резекции и наложения анастомоза ушивают непрерывным кетгутовым швом. К месту резекции подводят тонкую дренажную трубку. Рану ушивают послойно около дренажей.’ Нефростомическую трубку, находящуюся в мочеточнике и служащую как бы каркасом для формирования нового соустья, крепят к коже.
Вскрытие абсцесса околопочечной клетчатки
Иглой большого диаметра производят пункцию в месте предполагаемого абсцесса. При получении гноя иглу не удаляют, а по ней рассекают ткани до абсцесса. Абсцесс вскрывают и полость его широко дренируют резиновыми полосками и марлевой полоской, смоченной гипертоническим раствором. Рану не ушивают.
В том случае, если при пункции не определяется гной, а клиническая картина свидетельствует о наличии гнойного очага в ретро-перитонеальном пространстве на уровне почки, обнажают ретро-перитонеальное пространство разрезом по Федорову и производят ревизию ретроперитонеального и параренального пространства. При обнаружении абсцедиругощей полости ее вскрывают и при помощи отсоса удаляют гной. В полость вводят резиновые полоски и марлевую полоску, смоченную гипертоническим раствором. Дренажные полоски отводят в задний угол раны. Задний угол раны не ушивают, оставляя свободным для оттока гнойного содержимого.
Иссечение почечного свища
В свищевой ход вводят марлевую полоску, смоченную йодом. После этого по свищевому ходу проводят желобоватый либо маточный зонд, ориентируясь на который, скальпелем и ножницами иссекают свищевой ход, отступя на 0,5-1 см от его внутренного просвета. Иссечение кожного участка в начальной части свища должно быть широким для успешного иссечения свищевого канала в более глубоких слоях. Конец свищевого хода всегда иссекается с большим трудом, так как именно в этом месте бывает наибольшее количество рубцовых тканей. Иногда их плотность граничит с плотностью хряща и кости. Если доступ к этому участку бывает затруднен, то рану расширяют до необходимых пределов. Конечная часть свища должна быть иссечена в пределах здоровых тканей. Только в этом случае гарантируется успех операции. В рану вводят тампон с мазью Вишне’вского. Рану не ушивают.
Вылущение опухоли надпочечника. Экстирпация надпочечника
Положение больного
— как при операции на почке.
Инструменты
должны включать сосудистые зажимы.
Ход операции
. Обычным путем (разрез по Федорову) обнажают ретроперитонеальное пространство. Производят мобилизацию только верхнего полюса и почку оттесняют книзу. После этого удается осмотреть надпочечник. При обнаружении опухоли надпочечника определяют ее размеры, подвижность и отношение к оставшейся части надпочечника.
В зависимости от размеров опухоли определяют возможность удаления ее через произведенный разрез. Если описанный доступ по Федорову не обеспечивает свободных манипуляций в поддиафрагмальном пространстве, то резецируют несколько ребер (см. стр. 180).
Для этого задний угол раны освобождают, производят разрез кожи и прилежащих тканей вверх, отступая на 1 см от длинных мыщц спины, до X ребра и резецируют XII и XI ребра, а если необходимо, то и Хребро. После резекции ребер широко открывается поддиафрагмальное пространство. Кровотечение останавливают временной тампонадой марлевыми салфетками. После этого при необходимости производят лигирование сосудов. После остановки кровотечения к месту энуклеации подводят тонкую дренажную трубку и 1-2 целлофано-марлевых тампона. Рану ушивают.
При экстирпации надпочечника, особенно при больших размерах его опухоли, необходимо в первую очередь перевязать сосуды, питающие опухоль. Обнажать и перевязывать сосуды надо крайне внимательно и тщательно, так как возможно прорастание опухолi в стенки крупных сосудов (нижняя полая вена, почечная артерия, тесное спаяние опухоли с аортой). При наличии сосудистых зажимов и современной техники при выделении опухоли можно резецировать стенку полой вены и проводить другие сосудистые операции с целью полного удаления опухоли. При прорастании опухоли в паренхиму почки необходима и нефрэктомия. После экстирпации надпочечника к ложу подводят дренажную трубку и целлофано-марлевый тампон. Рану ушивают послойно.
Эндоурологическая операция
Эндоурология – одна из разновидностей малоинвазивной хирургии, базирующаяся на применении инструментов, которые вводятся в природные отверстия.
Главное преимущество методики по сравнению с лапароскопией почек – отсутствие разрезов, что существенно снижает травматичность вмешательства, улучшает протекание реабилитационного периода.
Примеры эндоурологических операций:
- Трансуретральная уретротомия – рассечение сужений в мочеиспускательном канале.
- Контактная нефро-, уретеро-, цистолитотрипсия – разрушение камней ультразвуком в почках, мочеточниках и мочевом пузыре соответственно.
- Трансуретральная резекция – удаление патологически измененных тканей.
Пиелопластика
Пиелопластика – оперативное вмешательство, применяемое при наличии анатомических нарушений оттока мочи в зоне чашечно-лоханочного аппарата почки. Процедура заключается в иссечении пораженного участка соответствующей структуры с последующим пришиванием мочеточника.
В послеоперационном периоде пациенту устанавливается катетер для отвода жидких выделений. Время реабилитационного периода определяется сложностью операции, наличием осложнений, индивидуальными особенностями организма пациента.
Осложнения
Независимо от типа выбранного оперативного вмешательства, каждый пациент во время проведения резекции почки подвергается определённому риску возникновения таких осложнений:
- Попадание возбудителей инфекционных заболеваний. С целью профилактики интраоперационного занесения инфекции, пациентам назначают прием антибиотиков широкого спектра действия до и после операции.
- Кровотечение различной степени интенсивности. При возникновении данного осложнения, кардинально меняется ход оперативного вмешательства. При легкой и средне-тяжелой кровопотере, достаточно выполнить заменное переливание донорской крови.
- Травматическое повреждение рядом расположенных органов. Подобное осложнение чаще встречается при выполнении лапароскопической методики резекции. Подобная тенденция обусловлена недостаточной визуализацией оперируемого пространства.
Кроме ряда интраоперационных осложнений, существует риск развития тяжёлых последствий в период реабилитации. К ранним послеоперационным последствиям, можно отнести:
- Некротическое поражение канальцев почки. Борьба с данным осложнением заключается в поддержании нормального водно-электролитного баланса.
- Развитие гнойно-воспалительного процесса.
- Формирование гематомы в паранефральной области. Обнаружить гематому помогает ультразвуковое исследование. При своевременной консервативной помощи, кровоизлияние рассасывается в течение нескольких недель.
- Грыжевое выпячивание в области, где ранее располагался эндоскопический троакар.
- Тромбоз вен нижних конечностей.
- Пневмония. Данное осложнение нередко возникает на фоне интубирования дыхательных путей при общем наркозе.
- Наружные мочевые свищи, возникающие при неадекватно выполненной герметизации лоханки почки. При этом состоянии наблюдается проникновение мочи в раневую поверхность.
- Потеря кожной чувствительности в отдельных зонах. Такое состояние развивается при интраоперационном повреждении кожного нерва.
К поздним вариантам послеоперационных осложнений относят такие состояния:
- Нефросклероз. При этом состоянии наблюдается замещение паренхиматозных клеток печени соединительной тканью. По мере прогрессирования, нефросклероз приводит к полному исчезновению почки, как функциональной единицы.
- Повторное возникновение патологии, которая послужила причиной резекции. Это состояние встречается очень редко, а единственным способом борьбы с ним является радикальное удаление почки.
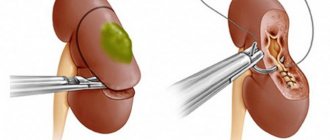
Резекция
Резекция почки – оперативное вмешательство, в основе которого лежит удаление (иссечение) пораженного участка органа. Процедура может проводиться через разрез на коже с широким доступом к патологическому участку или лапароскопически.
Операция сопряжена с риском развития кровотечений из-за непосредственного удаления части пораженного органа. Применение лапароскопии способствует минимизации траматизации пациента с улучшением самочувствия больного в реабилитационном периоде.
Послеоперационный период
Как правило, пациент находится в условиях стационара на протяжении 4-5 дней после проведения резекции. В этот период времени отслеживается количество отделяемой мочи, назначаются лабораторные анализы и исследования, выполняется уход за дренажами и раной. Лечащий врач назначает препараты, которые помогают снять боль и предотвратить развитие инфекционных осложнений.
После выписки, процесс восстановления продолжается в домашних условиях. Пациент получает список рекомендаций, которому необходимо в точности следовать. Обычно требуется ограничить физические нагрузки, следить за рационом, отказаться от вредных привычек. Полное восстановление отмечается через 6-8 месяцев.
Запись на консультацию круглосуточно
+7+7+78
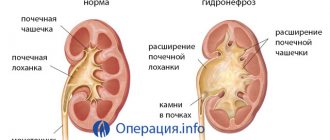
Нефростомия
Нефростомия используется при невозможности пациента свободно испражняться из-за органической патологии мочевыделительной системы. Суть операции заключается в создании искусственного канала для оттока жидких выделений.
В почке или лоханке делается надрез с отверстием, в которое устанавливается катетер. Трубка заканчивается небольшим контейнером, который требуется для сбора мочи. Нефростомия в большинстве случаев носит временный характер.
Сама по себе процедура не является сложной. Ключевую роль в стабилизации состояния пациента играет первичное заболевание мочевыделительной системы, потребовавшее использования соответствующей операции.
Нефропексия
Нефропексия или подшивание почки – операция, используемая для фиксации органа в правильном положении. Процедура может проводиться как открытым, так и лапароскопическим методом. Фиксация органа осуществляется с помощью швов и лоскута мышц, который предотвращает дальнейшее смещение.
На данный момент более востребованной остается лапароскопия опущенной почки. Операция менее травматична, с лучшим реабилитационным периодом и низким процентом возникновения осложнений.