Автор статьи
Анатолий Шишигин
Время на чтение: 4 минуты
АА
Разнообразные пороки и аномалии сильно затрудняют отток мочи и ее образование в почечных лоханках. Этот процесс возникает из-за недостаточного развития органа, к примеру почечный гипоплазии, неправильного входа трубок мочеточников в мочевой пузырь, называемого эктопией устья, а также других аномалий с искажённый формой органа и нарушений мочевыводящих путей.
К аномальным патологиям относят также неправильное расположение почек, нефроптоз, их подвижность, а также баланопостит, представляющий собой воспаление у мальчиков крайней плоти в хронической стадии. В клинической медицине есть определение инфравезикальная обструкция, куда входят все врождённые заболевания, приводящие к проблематичному оттоку жидкости из организма.
Врождённые пороки в почечной системе начинаются как пиелоэктазия, встречающаяся у 80% всех новорождённых. Если на эту проблему не обратить внимания, то возможно развитие осложнений, вплоть до потери почки.
Что такое пиелоэктазия?
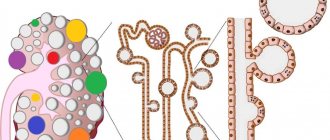
Расширение лоханочной части почек называется пиелоэктазия. Человеческая почка состоит из множества структурных частиц, нефронов. Они образуют урину путем фильтрации крови. Моча из почек переходит в лоханки и чашечки, затем в мочевыводящие пути.
Лоханки представляют собой полость с отрицательным давлением, за счёт чего урина постоянно подсасывается из чашечек в лоханку. Если при расширении лоханок чашечки также увеличены, говорят что это пиелокаликоэктазия. Такая трансформация почек достаточно частое явление, как и уретеропиелоэктазия, когда расширен и мочеточник.
Чаще всего это заболевание обнаруживается на УЗИ, простом и безопасном методе, за счёт отсутствия боли применяемым и для маленьких детей. Пиелоэктазия обнаруживается при УЗИ мочеполовой системы. Специалист кабинета ультразвукового обследования, как правило, не информирован о тонкостях строения и работы почечной системы. Если он при осмотре выявляет отклонения, то рекомендует пациенту обратиться к нефрологу.
Куда обращаться при проблемах с мочеиспусканием?
Существует миф, что абсолютно все проблемы, связанные с нарушением мочеиспускания, – это поле деятельности урологов. На самом деле, часто проблема скрывается не в самой мочевыделительной системе (или наоборот представляет собой серьезное заболевание, которое лечат врачи нескольких специальностей).
При первичном возникновении характерных жалоб необходимо обратиться к семейному врачу или терапевту. Специалист широкого профиля определит специфику проблемы и сможет назначить лечение самостоятельно или направить к нужному узкому врачу.
Причины затрудненного мочеиспускания обычно определяют во время приема уролога или нефролога. Также для выявления смежных нарушений работы мочеполовой системы у женщин могут «подключаться» гинекологи и неврологи. Если ситуация становится серьезной, периодические жалобы на затруднение мочеиспускания переходят в ситуацию, когда самостоятельное выделение мочи невозможно, нужно вызвать скорую помощь. Врачи неотложных состояний установят мочевой катетер и предложат место для последующей госпитализации. Только в стационаре можно достоверно установить причину острой задержки мочи и успешно ее устранить.
Причины пиелоэктазии
Расширение лоханочной части почек возникает при воспрепятствовании движению мочи на любом из отрезков ее пути. Затруднение тока может быть силу следующих причин:
- проблемы в работе трубок мочеточников из-за их сужения или перегиба, сдавливания, а также аномалий в развитии;
- при неправильной подготовке к ультразвуковому обследованию, когда мочевой пузырь переполнен. Если орган переполняется на постоянной основе, пациент посещает уборную очень редко, причём количество выделяемой урины непривычно большое;
- при препятствиях для оттока урины из мочеточника в мочевой пузырь или в процессе мочеиспускания;
- при закупорке просвета в мочеточниках опухолью, камнями или кровяными сгустками, также гноем;
- в силу физиологических особенностей, когда мочеполовая система не справляется с количеством поступаемой жидкости;
- при забросе в почке или мочеточник урины из мочевого пузыря, процесс называется рефлюксом;
- при инфицировании системы выделения мочи бактериями, переходящими в лоханочную часть почек;
- у недоношенных детей часто диагностируется мышечная слабость;
- при возникновении проблем в неврологии.
Народное лечение
Народные средства подразумевают использование простых методов снижения частоты позывов:
- Придерживаться диеты. Рацион необходимо очистить от газированной воды, особенно с различными вкусами. Острое и сладкое не кушать. В идеале ребенок должен есть простую, нежирную пищу.
- Можно приготовлять отвары из трав: кукурузные рыльца, толокнянка, а также «медвежьи ушки». Принцип приготовления — 1 ст. л. измельченной и высушенной травы залить 1 стаканом кипятка и оставить в термосе.
- Отвар из шиповника. Необходимо взять ягоды и варить их порядка 7 — 10 минут, а затем отставить настаиваться в термосе.
- Приготовлять аптечные сборы травы для различных болезней мочевыводящих путей.
- Крайне важно предотвратить охлаждение ребенка, особенно при воспалениях.
Не всегда частые походы в туалет являются следствиями патологий, чаще всего причина в физиологических особенностях организма.
О частом мочеиспускании у ребенка вы можете узнать из этого видео.
Как лечится пиелоэктазия?
Несмотря на сложность возникновения, пиелоэктазия лечатся достаточно эффективно при своевременной диагностике и адекватной терапии. В некоторых случаях происходит выздоровление самостоятельно, особенно при росте ребенка, поскольку органы меняются в размерах, и происходит распределение по другому принципу давления в системе вывода мочи. У детей также укрепляется мышечный аппарат, который в большинстве случаев недостаточно развит.
Ещё по теме: Как лечить шеечный цистит мочевого пузыря?
По степени увеличения лоханочной части выносятся рекомендации специалиста по госпитализации или амбулаторному наблюдению в течение длительного времени. В случае незначительного увеличения можно не беспокоиться за здоровье, но при размере более 7 мм в лоханочной части почки необходимо начинать лечение. Это же касается и изменения габаритов лоханки в течение одного года при регулярном осмотре на УЗИ, а также при отклонении допустимых норм в состоянии до и после мочеиспускания.
Чем опасно?
Инфекция мочевых путей (а учащенное мочеиспускание – одно из проявлений патологии) далеко не безобидное заболевание, особенно если затронуты не только нижние мочевыводящие пути, но и почки. Вот только сухие цифры статистики: из 100 нелеченных детей у 20 происходит частичная (либо полная, что случается достаточно редко) гибель почечной ткани, а из 100 пролеченных – только у одного.
Гибель 80% клеток почечной ткани приводит к стойкому и необратимому нарушению функции почек – хронической почечной недостаточности. Стоит ли так рисковать? Особое внимание на возможную патологию в анализах мочи стоит обратить тем, у кого при проведении ультразвукового исследования обнаружили пороки развития почек и мочевыводящих путей (маленькая почка – гипоплазия почки, подковообразная почка, удвоение почки и т.д.).
Такие дети в большей степени предрасположены к возникновению пиелонефрита. И еще больше усугубляет ситуацию наличие уже упомянутого выше пузырно-мочеточникового рефлюкса, так как даже при отсутствии инфекции забрасываемая моча повреждает почечную ткань, а при наличии инфекции этот процесс идет в несколько раз быстрее.
Опасность пиелоэктазии
Самая главная опасность при пиелоэктазии заключается в повышенном давлении лоханочной части, что оказывает существенное влияние на ткани почечной системы, прилегающие к ним. По прошествии некоторого времени в тканях органа происходит повреждение, что существенно снижает функционал. Также высокое давление требует дополнительных усилий по выводу мочи, что мешает органу выполнять роль фильтра.
Если пиелоэктазия от 5:00 до 7 мм, регулярное УЗИ требуется для мочевого пузыря и почек каждые три месяца. Если у пациента при этом заболевании появляется инфекция, необходимо ложиться в стационар и проводить обследование на рентгене, делается цистография или экскреторная урография. Это всё необходимо для выявления причины патологии, после чего важны грамотные рекомендации невролога или наблюдающего уролога.
Особенности терапии при пиелоэктазии
Универсального медикамента для лечения пиелоэктазии на данный момент не создано, к тому же терапия сильно зависит от причины возникновения болезни. Если мочеточники отличаются аномальным строением и при этом лоханки почек увеличены, чаще всего необходимо хирургическое вмешательство, способное устранить барьер на пути оттока жидкости.
Откладывать операцию не рекомендуется, поскольку можно потерять почку. Если резкого ухудшения нет, а результаты мочи и УЗИ не выявляют существенных нарушений, можно обойтись консервативным лечением растительными фитопрепаратами, физиотерапевтическими процедурами и регулярным контролем УЗИ.
Меры профилактики
Нельзя сказать, что, соблюдая какие-то определенные меры, можно полностью застраховать своего ребенка от заболеваний мочевой системы. Это было бы неправдой. Но вовремя выявить патологию (и, значит, вовремя начать лечение) для предотвращения возможных неприятных осложнений очень важно. Для этого нужно следующее:
- будьте внимательны к состоянию ребенка, отмечая возможные признаки заболевания;
- не пренебрегайте профилактическими осмотрами педиатра (напомним, что дети до года осматриваются каждый месяц, от года до трех – каждые три месяца, от трех до семи лет – каждые полгода) ;
- не допускайте переохлаждений (не позволяйте ребенку садиться на холодную землю, камни, купаться в холодной воде и т.д.);
- как можно дольше кормите малыша грудью – у таких детей меньше вероятность развития дисбиоза (дисбактериоза) кишечника, а значит, меньше вероятность попадания болезнетворных микроорганизмов из кишечника в мочевую систему с последующим развитием инфекции мочевых путей. Кроме того, у детей, находящихся на естественном вскармливании, в моче более высокий уровень иммуноглобулина А, осуществляющего местную защиту мочевых путей от инфекционных агентов;
- если у ребенка поднялась высокая температура и при этом нет других признаков болезни (насморка, кашля и т.д.), обязательно вызовите врача (не занимайтесь самолечением).
Ольга Майорова Педиатр, ассистент кафедры пропедевтики детских болезней Санкт-Петербургской государственной педиатрической медицинской академии, канд. мед. наук. Статья из журнала “Мама и Малыш” №11 2006 год
Нефроптоз и повышенная подвижность почек
В некоторых случаях аномалии в почечной системе не проявляют себя, а иногда появляются сильные боли в области живота. Выявить причину удается не всегда даже специалисту, потому что результаты анализов вполне удовлетворительные, а при осмотре пальпацией кроме болевого синдрома ничего обнаружить не удаётся. В таком случае очень эффективно обследование на ультразвуке, когда любая патология в почке выявляется очень быстро.
Очень часто при УЗИ обнаруживается нефроптоз и подвижность почек. Нормальные показатели позволяют ей небольшое движение при дыхании человека, причём отсутствие какого-либо движения считается также заболевание. Этот орган располагается позади брюшной части, в особой жировой прослойке, зафиксированной связками.
Проблема высокой подвижности почек чаще всего поражает худых людей и подростков, у которых недостаточное количество жира для создания ложа в почечной системе. Проявляется высокая подвижность тяжестью в поясничном отделе, регулярными головными болями и общим дискомфортом. Нефроптоз является самой высокой степенью подвижности этого органа, причём для этого заболевания характерно три степени интенсивности движения.
Самая запущенная – 3я стадия, при которой расположение почечной системы отмечается возле мочевого пузыря или незначительно выше него. Пациент при этом жалуется на устойчивые боли в животе, а при воспрепятствовании оттока жидкости начинается инфицирование и воспаление. Часто нефроптоз сопровождается скачками давления, в связи с чем специалистами без знаний в нефрологии ставится диагноз вегето-сосудистой дистонии.
Ещё по теме: Причины и лечение утолщения стенок мочевого пузыря
Почка, характеризующаяся большой подвижностью, часто меняет свое расположение, а в некоторых случаях возвращается на исходную позицию. В связи с этим необходимо делать расширенное УЗИ почек при разных положениях пациента, сидя, лежа или стоя, а также после незначительной нагрузки. При выявлении нефроптоза на результатах УЗИ делается дополнительное обследование на рентгене для выявления степени заболевания и аномалий строения мочевыводящих путей.
Лечение частого мочеиспускания у детей
Поллакиурия у ребенка может быть как естественным явлением, так и симптомом гормонального дисбаланса или патологических отклонений в мочевыделительной системе.
Частое мочеиспускание у детей в течение дня — не повод для паники, но и не такое проявление деятельности организма, которое можно оставить без внимания.
Родители нередко показывают своего ребенка врачу с запозданием, когда лечить уже прогрессирующую болезнь и сложнее, и дольше.
Частое мочеиспускание у детей в течение дня — не повод для паники, но и не такое проявление деятельности организма, которое можно оставить без внимания.
Диурез (количество мочи) зависит от возраста ребенка. Формирование мочевыделительной системы завершается к 14-15 годам. Показатели диуреза у девочек и мальчиков одного возраста несколько отличаются друг от друга.
Частота дневных мочеиспусканий у детей различных возрастных групп такова:
- новорожденный в первую неделю своей жизни мочится 4-5 раз;
- у грудного ребенка до полугода актов мочевыделения намного больше: до 20-25 раз;
- у годовалого ребенка они бывают уже 15 раз;
- в 2-3 года мочевой пузырь опорожняется еще реже: до 10 раз;
- у детей от 3 до 6 лет — примерно 8 раз;
- от 6 до 9 лет и старше — не больше 5-6 раз.
Почему у ребенка учащенное мочеиспускание
Потребность в частом опорожнении мочевого пузыря могут вызывать 2 причины:
- воздействие физиологических факторов;
- наличие патологических нарушений в организме.
Если в организм малыша не поступает много жидкости перед отходом ко сну, он полноценно спит ночью.
В первом случае выделение мочи не доставляет ребенку болевых ощущений. Если в его организм не поступает много жидкости перед отходом ко сну, он полноценно спит ночью и у него нормальная температура.
Иногда частое мочеиспускание становится следствием сильного перевозбуждения. Как только провоцирующие факторы перестают воздействовать на детей, количество посещений туалета становится нормальным.
Во втором случае дети не только часто мочатся, но и испытывают при этом боль. Кроме того, моча может вытекать с трудом, небольшими порциями.
Нередко появляются болезненные частые позывы к опорожнению пузыря, которые оказываются ложными.
Многократное дневное мочеиспускание без боли, ложных позывов и других признаков патологии может возникнуть под воздействием следующих факторов:
- избыточное количество воды или других жидкостей, поступающих в организм;
- сильное переохлаждение;
- эмоциональные стрессы;
- повышенная физическая активность;
- лечение ребенка препаратами-диуретиками.
Небольшие отклонения от нормальных показателей диуреза, связанные с физиологическими процессами, допустимы. Например, если вчера ребенок 7 лет мочился 5 раз в день, а сегодня — 8-9 раз.
Нужно проверить, не изменились ли внешние факторы или режим питания. Дневное мочеиспускание переходит и в ночное, когда ребенок пьет много жидкости перед сном.
Акты мочевыделения становятся более частыми также в том случае, если дети едят в больших количествах овощи, фрукты или ягоды, оказывающие мочегонное действие:
- бруснику;
- клюкву;
- черешню;
- арбуз;
- дыню;
- бананы;
- морковь;
- огурцы;
- помидоры и др.
Патологические причины
Родителям нужно обратиться к врачу, если частое мочеиспускание у малыша в 4 года или 5 лет сопровождается тревожными симптомами.
Если мочеиспускание у ребенка сопровождается тревожными симптомами, следует обязательно посетить доктора.
Еще большую озабоченность должны вызывать патологические признаки у детей постарше, 7 или 8 лет:
- боли в нижней части живота или в области поясницы, рези, ложные позывы, что является признаком цистита;
- маленькие порции мочи, типичные для простуды и неврозов;
- озноб, высокая температура, потливость, характерные для заболеваний почек;
- отеки или мешки под глазами, появляющиеся при пиелонефрите;
- сильная жажда или частое мочеиспускание по ночам, которые бывают при сахарном и несахарном диабете;
- резкий запах мочи, ее помутнение, появление следов крови, что может свидетельствовать о наличии опухолей.
При некоторых патологиях выделение мочи не сопровождается болью или резью. В их числе:
- ОРВИ;
- вегето-сосудистая дистония, неврозы;
- травмы или опухоли головного мозга;
- малый объем мочевого пузыря и др.
При травме головного мозга выделение мочи не сопровождается болью или резью.
Лечение
Если мочеиспускание безболезненное, достаточно устранить вызвавшие его физиологические факторы, и неприятное явление исчезнет без лечения. Но если ребенок мочится с болью, потребуется комплексная терапия. Амбулаторно можно лечить только цистит и уретрит без осложнений. При всех других заболеваниях необходима госпитализация.
В комплексной терапии используются:
- медикаментозное лечение;
- физиотерапевтические процедуры;
- средства народной медицины.
Учащенное мочеиспускание консервативно лечится с применением препаратов, расслабляющих мышцы мочевого пузыря, антибиотиков, успокоительных средств. Их выбор определяется этиологией (происхождением) патологических нарушений в мочевыделительной системе или почках.
Хирургические вмешательства проводят в крайних случаях, если у детей выявляют камни или опухоли.
Хирургические вмешательства проводят в крайних случаях, если у детей выявляют камни или опухоли. Мочеиспускание воспалительной природы хорошо поддается физиотерапевтическому лечению. Процедуры назначают, когда минует острая стадия болезни.
Ускоряют выздоровление:
- электрофорез;
- амплипульс;
- диадинамические токи;
- ультразвуковое воздействие;
- лазерное излучение;
- гипербарическая оксигенация (насыщение организма кислородом).
К кому обратиться
если у ребенка участилось мочеиспускание, прежде всего следует пойти на первичный осмотр к педиатру. он поставит предварительный диагноз и направит на консультацию к урологу, нефрологу, неврологу или эндокринологу. после обследования и постановки диагноза лечить ребенка будет тот врач, чьей специализацией предусмотрено выявленное заболевание.
педиатр поставит предварительный диагноз и направит на консультацию к урологу, нефрологу, неврологу или эндокринологу.
препараты
их назначение зависит от того, чем вызвано частое мочеиспускание. применяются медикаменты следующих групп:
- антихолинергические препараты (оксибутинин, везикар, уротол и др.) — при гиперактивном мочевом пузыре;
- спазмолитики (дриптан), м-холинолитики (атропин, убретид), ноотропы (пикамилон) — при ленивом мочевом пузыре;
- уросептики (канефрон н), антибиотики (амоксиклав, сумамед, монурал) — если мочеиспускание вызвано воспалительными процессами;
- успокоительные средства, ноотропы, антидепрессанты (пантогам, пикамилон, мелипрамин) — при неврозах;
- гормональные препараты (инсулин, минирин, преднизолон), цитостатики (хлорбутин, лейкеран и др.) — при диабете, гломерулонефрите, энурезе (недержании мочи).
ребенку опытный медик может прописать прием антихолинергических препаратов. например, везикар.
популярные рецепты, помогающие нормализовать мочеиспускание:
- стаканом кипятка залить 1 ч. л. березовых почек, настаивать 2-3 часа. давать ребенку по полстакана 3 раза в день до еды.
- тонкие стебли вишни измельчить, заваривать и пить как чай. чередовать с высушенными кукурузными рыльцами.
- взять 4-5 ст. л. сухой измельченной мяты, залить 1,5 л кипятка, кипятить 8-10 минут. пить по стакану отвара до еды 3 раза в день.
осложнения и последствия
Наличие проблем с мочеиспусканием нередко приводит к развитию пиелонефрита, особенно при анатомических дефектах мочевыводящих путей или почек.
Другое тяжелое осложнение — рефлюкс (заброс мочи из пузыря в мочеточник). Мочеиспускание, сопровождающееся болью, — проявление инфекционной болезни мочеполовой сферы.
Мочеиспускание, сопровождающееся болью, — проявление инфекционной болезни мочеполовой сферы.
Частичный некроз тканей почек наступает у 20% детей, которых не лечили, и только у 1% из тех, кто прошел лечение. Отмирание клеток этого органа мочевыделительной системы приводит к его хронической недостаточности.
Как определяется функциональность мочевого пузыря?
С почечной системой можно легко разобраться при возникновении проблем при помощи ультразвукового оборудования, но если аномалий в этой системе не выявлено, значит, проблема в их неправильной работе. Часто пациенты интересуются, могут ли они сами определить болезни и проблемы функционирования мочевого пузыря без участия специалистов. Такая возможность есть, это контроль и измерение ритма спонтанных мочеиспусканий.
Как определить ритм спонтанных мочеиспусканий?
Ритм спонтанных мочеиспусканий измеряется пациентом самостоятельно на протяжении трех дней при обычном питьевом режиме. Пациент заводит таблицу, в которой отмечает время деуринации, ритм мочеиспускания, объем порции жидкости за одно мочеиспускание, суммарный суточный объем выделенной мочи. Также нужно указывать информацию о количестве выпитой воды. Чем точнее будут указаны данные, тем правдоподобнее и достовернее будет диагноз.
Неправильная работа мочевого пузыря характеризуется появлением прерывистой струи, проблемами с деуринацией и необходимостью для человека тужится при мочеиспускании.
Диагностика мочевыделительной системы
Специалистами является ряд обследований, которые позволят дать оценку состоянию мочеполовой системы. Проводить все обследования сразу необходимости нет, чаще всего обходятся цистографией, УЗИ, функциональным обследованием мочевого пузыря и почек, также экскреторной урографии.
Также к специализированным обследованиям относится цистография микционного типа, урофлоуметрия, цистометрия ретроградного типа, цистоманометрия, МРТ и КТ, миелография, сцинтиграфия и реноангиография.
Зачем делают УЗИ?
При помощи ультразвукового обследования можно получить форму, размеры и контуры внутреннего органа. В норме они должны иметь правильную форму, характерную именно для этого органа. Это же касается и размеров. Специалисты УЗИ выявляют дефекты анатомии, аномалии в развитии органов , но это не касается функциональности.
При помощи УЗИ можно выявить следующие аномалии в органе мочеполовой системы:
- аномалии в развитии мочевого пузыря или почек, удвоение, уретероцеле или дивертикулы;
- аномалии повышенной подвижности почки или ее расположение;
- проблемы в структуре почечной системы;
- аномалии в процессе опорожнения мочевого пузыря, недержание мочевыделения;
- воспаление инфекционного характера в полости мочевого пузыря и почках;
- опухоли, кисты, полипы и другие новообразования, а также камни в почечной системе и пузыре;
- подозрение на пузырно-мочеточниковый рефлюкс, даже в случаях, когда он затрагивает лоханки в почках.
Зачем проводят экскреторную урографию?
Экскреторная урография представляет собой метод обследования при помощи рентгена, когда в вену вводят контрастное вещество, проходящее фильтрацию почками. Когда контраст вводится, делается серия снимков на оборудовании, и становится визуально понятным процесс заполнения почечных лоханок фильтруемым веществом.
Ещё по теме: Как подготовиться к УЗИ простаты и мочевого пузыря?
Для этого используются Омнипак, Уратраст, урографин или трийотраст. Эти препараты хорошо просматриваются на рентгене и выявляют аномалии и дефекты в органе. Есть и ряд недостатков, в частности облучение, также лоханки могут быть поражены самим контрастным веществом. Без наличия строгих показаний к этому обследованию не рекомендуется его проводить.
Для подготовки за 12 часов до процедуры, а также непосредственно перед манипуляцией необходимо сделать очистительную клизму. Несколько дней до того необходимо избегать продуктов, повышающих метеоризм. Проводится урография экскреторного типа в стационарных условиях, в некоторых случаях возможна тошнота, отёки, пониженное давление или озноб.
Цистография
Цистография нисходящего типа делается как серия отсроченных снимков мочевого пузыря в процессе проведения экскреторной урографии. Восходящей называется микционная цистоуретрография, когда в мочевой пузырь в пустом состоянии вводится катетер и наполняется на 20% контрастным веществом.
Катетер убирают, в этот момент делает первый снимок. Второй и последующие снимки делаются в процессе мочеиспускания пациента. Это позволяет определить развитие рефлюкса. У пациентов в некоторых случаях наблюдаются боли при деуринации, гематурия, также возможно инфицирование мочеполовой системы.
Цистоскопия
Мочевой пузырь рассматривается при помощи цистоскопа, который вводят через уретральный канал. Орган наполняется фурацилином, поскольку в пустом состоянии он сморщенный и не подлежит визуальному осмотру.
Цистоскоп на своём окончание имеет небольшую лампу, которая подсвечивает внутренние поверхности слизистой оболочки и позволяет специалисту увидеть состояние поверхности внутри органа. В некоторых случаях манипуляция делается под общим наркозом, с которым связаны неприятные ощущения у пациента после проведения процедуры.
Прерывистое мочеиспускание у ребенка
По утверждениям медиков, большинство болезней, связанных с мочеполовой системой, которые проявляют себя у зрелых людей, родом из детства. Поэтому родителям с самого рождения малыша рекомендуется следить и заботиться о гигиене и здоровье мочеполовой системы.
Как правило, свое первое обследование малыш проходит в роддоме, во время которого практически всегда выявляются врожденные патологии. Воспалительные процессы мочеполовой системы могут начаться в любом возрасте, и как правило, в детском и подростковом возрасте в начальной стадии развития они почти не вызывают опасений у родителей.
Поэтому основная опасность заключается в том, что кода появляются симптомы, то лечение в значительной степени осложняется. Поэтому, нужно тщательно следить за здоровьем ребенка и систематически проходить обследования у детского уролога.
Патологии мочеиспускательной системы в детском возрасте — это наиболее распространенная причина, связанная со сложным динамическим процессом и клинико-уродинамической константы, поэтому частота мочеиспускания во многом зависит от возраста и состояния больного.
В нормальном состоянии струя мочи не должна быть прерывистой и сопровождаться разбрызгиванием, в противном случае, это может свидетельством развития заболевания. После окончания процесса опорожнения мочевой пузырь должен быть полностью освобожден от урины, при этом ребенок не чувствует никакого дискомфорта и напряжения мускулатуры.
- 1 Симптомы нарушения
- 2 Причины задержки мочи
- 3 Редактор
Симптомы нарушения
Нарушение нормального мочеиспускания носит название странгурия, при котором не происходит полного опорожнения мочевого пузыря. Развитие патологического процесса может сопровождаться такими признаками:
- Беспокойство малыша, проявление болевого синдрома непосредственно во время или перед выделением урины.
- Струя мочи выделятся слабо, нередко сопровождается ее разбрызгивание, быть прерывистой, а в некоторых случаях испускаться по каплям.
- При позывах к опорожнению мочевого пузыря урина появляется не сразу, поэтому ребенку приходится прилагать усилия и долго ждать первой струи.
К патологическим признакам мочеиспускания относится любая функциональная аномалия этого органа. Как правило, дисфункциональное мочеиспускание является поводом обращения к детскому урологу. Существует несколько форм такой патологии:
- Это гиперактивность уретрального сфинктера, может служить причиной дневного недержания мочи.
- Фракционированное, то есть прерывистое отделение урины, с неполным опорожнением мочевого пузыря. При полном пузыре позывы в туалет могут быть редкими и сопровождаться прерыванием струи.
- Стоит выделит и такой синдром, как ленивый мочевой пузырь. Особенно часто такая патология наблюдаться у девочек, характеризуется как редкое прерывистое мочеиспускание с неполным опорожнением, и в промежутках может отмечаться недержание мочи.
Эти заболевания зачастую приводят к возникновению воспалительных процессов в нижних отделах малого таза, из-за остаточной урины в пузыре.
Причины задержки мочи
Для развития данной патологии существует большое количество причин, связанных с развитием и прогрессированием патологий заболевания, временными неполадками в организме и физиологическими факторами.
Странгурия может возникнуть в связи с врожденными аномалиями мочеполовой системы, нейрогенной дисфункцией мочевого пузыря, при острых воспалительных процессах органов малого таза, диабете, цистите, опухолевых образованиях и так далее.
К физиологическим и функциональным сбоям в организме чаще всего относятся:
- Не полностью сформированная слаженная работа нервной и выделительной систем.
- Достаточно быстрое развитие мочеполовой системы.
- Не сбалансированность процессов возбуждения над процессами торможения.
- Неслаженная работа обмена веществ в организме и эндокринной системы.
При прогрессировании заболевания ребенок теряет аппетит, становится вялым и равнодушным, жалуется на боли внизу живота, нередко без видимых причин у него может подняться высокая температура.
При проявлении хотя бы одного из описанных синдромов нужно обратиться к педиатру. Он назначит прохождение биохимических анализов, и при неблагоприятном исходе придется пройти полное обследования у уролога. Важно правильно поставить диагноз и пройти полный курс лечения и реабилитации в раннем возрасте, иначе придется ощутить тяжелые последствия в будущем, и самым страшным является бесплодие.
Источник: https://uran.help/diseases/preryvistoe-mocheispuskanie-u-rebenka.html