Отеки – это скопление жидкости в межклеточном веществе дермы, глубокого слоя кожи. Они свидетельствуют о том, что в сосудах, питающих кожу, нарушилась структура их стенки, или они переполнились жидкостью и вынуждены отдать ее тканям, или случились обе причины сразу.
Отеки появляются вследствие различных причин: болезней почек, сердца, эндокринных органов. Появляются они и после травм: ушибов, вывихов, переломов. На отеки очень похож лимфостаз – застой лимфатической жидкости, а также увеличение жировой прослойки в определенной области. Сегодня поговорим о том, как отличить отеки почечного происхождения, чем они опасны, как нужно их устранять.
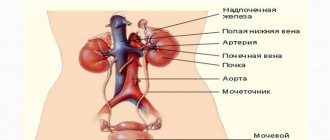
Как работают почки
Почки – это, у большинства людей, парный орган (бывают такие аномалии развития, как слияние двух почек в одну или, наоборот, разделение почечной ткани на 3 или 4 органа). Этот орган очень важен. Он:
- фильтрует кровь, выделяя мочу. Если эта функция нарушается, организм переполняется жидкостью и, если на этом этапе не вмешаться, довольно быстро наступает смерть;
- регулирует ионный состав (количество отрицательно и положительно заряженных частиц) крови. Нарушение этой функции приводит к перенасыщению крови калием, что может вызвать остановку сердца;
- путем регуляции содержания определенных веществ (глюкозы, натрия, мочевины, хлора, холестерина) поддерживает нормальное осмотическое давление крови, чтобы кровь была изотонической. При избытке указанных веществ она станет гипертонической и будет «тянуть» на себя жидкость из тканей. При недостатке – гипотонической, тогда жидкое содержимое сосудов будет стремиться выйти в ткани;
- вырабатывает некоторые гормоны, например, ренин, который повышает артериальное давление;
- участвует в образовании веществ, которые нужны для формирования эритроцитов (эритропоэтинов);
- выводя продукты углеводного, белкового и жирового обмена, участвуют в общем обмене веществ.
Почечные отеки возникают, когда нарушается работа почек – не эндокринная, не кроветворная, а именно выделительная, которая тесно связана с ионо- и осморегулирующей. Чтобы понять, что нарушается, рассмотрим работу почек.
Почки состоят из множества «рабочих единиц» — нефронов. Нефрон – это маленькая, но очень важная структура, которая построена из клубочка (гломерулы, именно ее работа страдает при гломерулонефрите), от которого начинается длинный канал. Канал идет вниз, делает петлю и поднимается наверх. Это – строение нефрона. Теперь рассмотрим его функцию.
Почечный клубочек – это множество капилляров, имеющих особую сосудистую стенку: клетки в ней находятся на большем расстоянии друг от друга, поэтому под электронным микроскопом видно, что они похожи на сито. В более крупном сосуде, от которого отходят такие сосуды, кровь находится под высоким давлением. Оно нужно, чтобы «продавить» кровь через описанное выше «сито» в капсулу. Через фильтр в норме не проходят только клетки крови и некоторые белки. Образовавшаяся жидкость называется первичной мочой и ее в сутки образуется около 120-200 литров. Получается, что весь объем крови фильтруется в почках не менее 200 раз.
После фильтра следует система канальцев. Это более строгая «таможня», которая, проверяя первичную мочу на наличие осмотически-активных веществ (некоторых белков, мочевины, глюкозы, электролитов), большую часть из них возвращает обратно в кровь. Вместе с ними, путем осмоса, идет и 90% имевшейся в первичной моче воды. Поэтому наружу выделяется только 10% воды – 1200-2000 мл вторичной мочи (или не менее 1 мл/кг веса в минуту).
Образованная во множестве нефронов моча поступает в почечную лоханку, которая по-гречески называется «пиелос» (от этого слова и происходит название заболевания – «пиелонефрит»). Лоханка сообщается непосредственно с мочеточником. Здесь уже ничего всасываться не может.
Причины патологических изменений в почках
Нарушение обмена веществ, задержка жидкости в организме происходит на фоне гломерулонефрита, амилоидоза, злокачественных заболеваний, а также при системных патологиях, отравлении и почечной недостаточности.
Гломерулонефрит
Гломерулонефрит – заболевание воспалительного характера, при котором происходит поражение почечных клубочков при проникновении иммунного комплекса в почки. Данные комплексы формируются в гемме человека на фоне инфекционных и аутоиммунных патологий и разносятся по организму с током крови.
Основные механизмы образования отеков при болезнях почек
В отличие от патологий сердца, когда отеки говорят только о сердечной недостаточности, при болезнях почек отеки возникают и на более ранних стадиях. Это возможно по трем механизмам: нефротическому, нефритическому и ретенционному. Каждый из них характерен для определенной группы почечных заболеваний.
Нефротические отеки
Это – осложнение таких болезней, как:
- болезнь минимальных изменений;
- мембранозная нефропатия;
- фокальный сегментарный гломерулосклероз;
- амилоидоз почек;
- тромбоз почечных вен;
- поражение почек при сахарном диабете,
когда поражается именно клубочек почки.
В этом случае отеки возникают вследствие попадания в первичную мочу белков, которые потом сквозь стенку почечных канальцев уже реабсорбироваться в кровь не могут, и теряются для организма. Потеря большого количества белков приводит к тому, что жидкую часть крови уже нечему удерживать в сосудах, и она попадает в ткани. Так и возникают отеки.
В ответ на уменьшение количества жидкости в сосудах организм «включает» стрессовые механизмы, что выражается в активации симпатической нервной системы, выделении гормонов ренина, альдостерона, ангиотензина. Они вызывают спазм сосудов, повышая артериальное давление. Это, в свою очередь, еще больше усиливает отеки, так как жидкости теперь легче проникать сквозь сосудистую стенку в ткани.
Нефротические отеки:
- мягкие;
- обширные;
- их можно смещать пальцами;
- начинаются с век, «спускаются» вниз: на лицо, поясницу, гениталии. Почечные отеки ног, вызванные нефротическим синдромом, обычно появляются уже на такой стадии, когда жидкость скопилась в животе (человек выглядит «потолстевшим») и в плевральной полости, что провоцирует одышку, учащение сердцебиения.
Кроме отеков, нефротический синдром характеризуется:
- бледностью и сухостью кожи;
- появлением на коже трещин; из них может вытекать жидкость;
- вялостью;
- ломкостью и тусклостью волос;
- отсутствием аппетита;
- рвотой;
- красные пятна, которые не находятся на одном месте, а мигрируют по телу.
Диагноз нефротического синдрома устанавливается по триаде симптомов:
- большое количество белка в моче (более 3,5 г/сутки);
- снижение уровня белка в крови ниже 60 г/л;
- повышение концентрации холестерина в крови выше 6,5 ммоль/л.
Если в дополнение к этим изменениям в моче определяется большое количество лейкоцитов, это означает, что к одному из аутоиммунно-аллергических заболеваний присоединилась бактериальная инфекция – пиелонефрит.
Диагноз самого заболевания, осложнившегося нефротическим синдромом, устанавливается, в основном, по биопсии почки. На УЗИ не все эти заболевания практически не видны.
Особенности патологий, приводящих к нефротическому синдрому
Распознать заболевания, приведшие к нефротическому синдрому, очень сложно распознать, так как, помимо отеков и выпота жидкости в полость плевры и живота, они имеют минимум проявлений.
80-90% нефротического синдрома у детей 4-8 лет и 10-20% этого синдрома у взрослых приходится на болезнь минимальных изменений. Ее причины неизвестны, но спровоцировать ее можно приемом обезболивающих-противовоспалительных препаратов. Развивается эта болезнь также после лимфомы Ходжкина и других болезней, при которых увеличивается количество лимфоцитов в крови. Начинается болезнь резко, на фоне полного здоровья. Кроме симптомов непосредственно нефротического синдрома у взрослых может наблюдаться только появление крови в моче. Диагноз ставится только по биопсии почек.
Мембранозная нефропатия – это один из вариантов гломерулонефрита. Она проявляется, в основном, у взрослых. Вызывается приемом различных препаратов, инфекционными, аутоиммунными заболеваниями, злокачественными опухолями различной локализации. Кроме симптомов нефротического синдрома, другими проявлениями может быть наличие в моче крови (минимальных количеств, видимых только под микроскопом) и повышение артериального давления. Диагноз ставится по биопсии почек.
Фокальный сегментарный гломерулосклероз – это тоже вариант гломерулонефрита, один из наиболее неблагоприятных. Он развивается у каждого 10-20 взрослого человека, страдающего хроническим пиелонефритом, о котором человек не всегда знает (не все обращают внимание на повышенное замерзание поясницы, незначительный запах мочи). Его симптомы – это симптомы нефротического синдрома плюс кровь в моче (которая не всегда видна на глаз) или плюс повышение артериального давления. Отеки быстро прогрессируют. Диагноз ставится по биопсии.
Амилоидоз почек. Так называется болезнь, при которой почечную ткань замещает особое белково-углеводное соединение, не выполняющее работы нефронов. Это заболевание встречается в 1-2,8% случаев. Его причина неизвестна. Он может развиваться при хронических инфекциях, опухолях, заболеваниях щитовидной железы. Заболевание долго себя не проявляет, потом появляются отеки, слабость, головокружение, одышка – все признаки нефротического синдрома. Болезнь часто заканчивается хронической почечной недостаточностью, при которой без гемодиализа или пересадки почек наступает гибель.
Хронический тромбоз почечных вен развивается обычно после острого тромбоза, проявляющегося болью в одной стороне поясницы, появления крови в моче. Далее боль становится более тупой, ноющей, может быть почти незаметной. С мочой начинает теряться белок, в результате чего появляются и нарастают отеки; может повышаться артериальное давление. Почечная вена тромбируется в результате разных причин: тромбоза нижней полой вены, застойной сердечной недостаточности, мембранозной нефропатии, сгущению крови при болезнях крови, антифосфолипидного синдрома. Диагноз ставится по УЗИ почек с допплерографией, КТ или МРТ.
Поражение почек при сахарном диабете долго не проявляется на фоне симптомов сахарного диабета. Далее развиваются отеки и другие симптомы нефротического синдрома. Также при диабете, чаще 1 типа, может развиваться синдром Киммельстил-Уилсона – гломерулосклероз, то есть зарастание сосудов клубочков. Это заболевание становится заметным не сразу: пока белок теряется с мочой в малых количествах, это никак не отражается на состоянии здоровья. Когда уже много клубочков выключается из работы, появляются отеки, повышается давление, начинает зудеть кожа, появляется слабость, тошнота.
Нефритические отеки
Эти отеки появляются при таких заболеваниях, как:
- болезнь Берже;
- мезангиокапиллярный гломерулонефрит;
- синдром Гудпасчера;
- васкулит (воспаление сосудов);
- реакция на введение вакцин;
- поражение почек при энтеровирусной инфекции, гепатите B, ветряной оспе, свинке, сепсисе, в том числе вызванном пневмококковой или менингококковой инфекцией.
Механизм выпотевания жидкости в кожу отличается от такового при нефротических отеках:
- воспаляется ткань клубочка нефрона;
- отечной воспалительной тканью сдавливаются почечные сосуды;
- организм «чувствует», что почкам не хватает крови, и командует выделить ренин и альдостерон;
- в организме начинает задерживаться натрий – это усиливает выработку гипоталамуса вазопрессина;
- из-за вазопрессина возрастает обратное всасывание воды из почек, и она скапливается в тканях, больше всего – в подкожной клетчатке;
- отеки увеличиваются из-за того, что иммунитет начинает атаковать не только клетку микроба, вызвавшего заболевание, но и клетки самих почечных клубочков.
Нефритические почечные отеки на лице впервые появляются, при тяжелой форме болезни спускаются на тело и ноги. Они наиболее выражены с утра, а к вечеру уменьшаются или исчезают. Кроме этого, возникают и другие симптомы:
- повышение артериального давления;
- кровь в моче;
- головная боль;
- снижение количества мочи;
- боли в области поясницы или живота;
- слабость;
- тошнота и рвота.
Особенности патологий, приводящих к нефритическому синдрому
Болезнь Берже – это одна из форм острого гломерулонефрита. Имеет все симптомы нефритического синдрома, чередующихся с периодами отсутствия любых проявлений, кроме повышенного давления и «плохих» анализов мочи. Обострение обычно вызывается употреблением алкоголя, переохлаждением, инфекционными заболеваниями. Через 10-25 лет заболевание вызывает хроническую почечную недостаточность.
Мезангиокапиллярный гломерулонефрит возникает вследствие вирусной или бактериальной инфекции (особенно при гепатите C). Такое же заболевание возникает при множестве патологий: системных (волчанка, синдром Шегрена), инфекционных (стрептококковой инфекции, туберкулезе, шистосомозе, малярии), опухолях – особенно лимфомах. Для заболевания характерно острое начало со всеми симптомами нефритического синдрома: появлением крови в моче, повышением давления, отеками.
Синдром Гудпасчера развивается чаще всего у молодых мужчин 16-30 лет. Провоцирующими факторами являются обычно переохлаждение, вирусная и бактериальная инфекция, прием некоторых антибиотиков. Через месяц после этого развивается пневмония с кровохарканьем, высокой температурой, одышкой. На фоне пневмонии развивается гломерулонефрит, который быстро прогрессирует и приводит к почечной недостаточности. Прогноз неблагоприятный. От начала заболевания до смерти проходит от недели до года.
Васкулит – это воспалительный процесс, развивающийся по разным причинам в стенке сосудов разного диаметра. В почках тоже есть сосуды, они также могут воспаляться в ответ на вирусы (гепатита B и C), бактерии (возбудителя сифилиса), некоторые медикаменты. Он может развиваться на фоне ревматоидного артрита, саркоидоза, опухолевых заболеваний.
Васкулит редко бывает изолированно, только в почках. Обычно он характеризуется рядом симптомов, говорящих о поражении множества органов:
- поражение легких характеризуется кашлем, одышкой, но не у всех больных, и не при каждой форме васкулита;
- поражение кожи выглядит как красная сыпь, которая не уменьшается при надавливании на нее стеклом (прозрачным стаканом) и локализуется, в основном, на конечностях;
- поражение глаз выглядит как их выпучивание и прогрессирующее снижение остроты зрения;
- имеется также поражение нервной системы, когда на фоне указанных выше симптомов теряется двигательная способность и чувствительность в одной или нескольких конечностях, может появляться асимметрия лица или жгучие боли в верхней или нижней челюсти, слезотечение;
- поражение ЖКТ характеризуется болями в животе, поносом, иногда – желудочно-кишечными кровотечениями разной степени выраженности
Ретенционные отеки
Так называются отеки при почечной недостаточности:
- Острой: когда на фоне заболевания почек или любой другой патологии резко снижается количество мочи;
- Хронической, когда имеется какое-то заболевание почек (из вышеперечисленных, при отравлении тяжелыми металлами, опухолях почек), оно протекает с периодическими обострениями и ремиссиями. За это время азотистые шлаки в крови нарастают, водно-электролитный баланс все больше нарушается. У человека появляется тошнота и рвота, снижается аппетит, появляются головные боли, бессонница, суставные боли, кожный зуд. На третьей стадии из четырех появляются осложнения: гингивиты, плевриты, перикардиты, отек легких, а также отеки. Они вначале возникают на лице, затем на конечностях. К четвертой стадии, если ее не предупредить постоянным гемодиализом и пересадкой почки, все тело становится отечным.
Таким образом, отеки ног при почечной недостаточности – это неблагоприятный признак. Сами отеки не отличаются от таковых при других почечных заболеваниях, но, когда при этом уменьшается количество мочи, это означает, что срочно нужен гемодиализ.
Симптомы
Как правило, отек не появляется самостоятельно, а является признаком других патологических процессов, которые связаны с почками. Поэтому при обследовании врач пытается определить причину отечности, а также дифференцировать сердечные отеки от почечных.
При сердечных патологиях распространены неподвижные отеки ног, реже поясничной области. Опухшее место становится холодным и синюшным. Присутствуют симптомы тахикардии, гипертонии, гипотонии.
Характерной особенностью почечного отека является припухлость верхней части тела и век. Отечность при надавливании может незначительно мигрировать с места ее локализации. Температура припухшего места не отличается от температуры тела.
Также отеки, связанные с нарушением фильтрационной и выделительной функций почек, появляются одновременно с нарушением мочеиспускания. Процесс опорожнения мочевого пузыря сопровождается болями, резями в пояснице, промежности и внизу живота. При значительном поражении почек болевые симптомы не стихают даже при смене положения и после продолжительного отдыха.
На фоне длительного застоя мочи развиваются симптомы интоксикации: повышается температура тела, нарушается работа ЖКТ – появляется постоянная тошнота и рвота.
Снижается и объем выделяемой урины вплоть до ее полного исчезновения. В норме суточный объем отделяемой мочи равен 2/3 суточному объему выпиваемой жидкости. При изменении такого соотношения можно предполагать проблемы с пассажем мочи на фоне развития патологических процессов в почках.
Отличие почечных отеков от сердечных
Отеки сердечные и почечные имеют ряд кардинальных различий:
- Локализация. Сердечные отеки вначале появляются на ногах (голенях, лодыжках) и при нарастании сердечной недостаточности движутся вверх. Почечные вначале возникают на лице, в области век.
- Характерное время появления. Сердечные отеки с утра небольшие или их нет совсем, к вечеру они нарастают. С почечными отеками все наоборот: более выраженные с утра, они уменьшаются к вечеру.
- Внешний вид. Почечные отеки теплые, мягкие, бледные и подвижные. Сердечные отеки более синюшны, плотные, прохладные.
- Другие симптомы. Почечные отеки сопровождаются изменениями со стороны мочи (кровь в моче, помутнение мочи) или болью в пояснице. Для сердечных отеков характерны боли за грудиной, одышка, головокружения.
Как не пропустить симптомы отечности?
Отличительной чертой почечных отеков является их быстрое прогрессирование, поэтому крайне важно обнаружить симптомы на ранних стадиях. Сперва больные жалуются на утренние отеки в области лица, которые списывают на недосып или много выпитой жидкости перед сном. Со временем может отекать одна нога, отеки распространяются по всему телу. Для отека почек характерны такие основные симптомы:
- болезненность в поясничном отделе;
- частое мочеиспускание;
- неврологические признаки.
Характер боли при отеках
Болевой синдром в области почек часто встречается при их остром воспалении.
Боль у пациентов в области почек проявляется не всегда, а лишь в случае острого воспаления. Продолжительность и интенсивность различны. Нередко больных беспокоят неприятные проявления еще до возникновения отеков. Болезненность берет начало от поясничного отдела и иррадирует в нижние ребра сзади. Если возникают почечные колики, то пациента тревожит сильная, непрекращающаяся боль, распространяющаяся на паховую зону.
Нарушенное мочевыведение
Если у детей и взрослых почки не работают должным образом, то нарушается процесс выведения урины, вследствие чего возникают отеки. Пациенты могут заметить, что суточный объем урины сократился и стал составлять менее 70% от выпитой за день жидкости. Также происходят такие нарушения мочевыведения:
- меняется цвет урины;
- возникают болевые ощущения при опорожнении пузыря.
Проявления неврологического характера
Неврологические признаки проявляются, когда организм отравляется токсинами, которые не выводятся из организма вместе с уриной. В результате раздражается нервная ткань, что вызывает такие симптомы:
При интоксикации организма человек постоянно хочет спать.
- болезненные чувства в голове;
- постоянное желание спать;
- болезненность в мышцах, суставах и костях;
- зуд кожного покрова;
- нарушенный ночной сон.
Отеки у беременных
Чаще всего при беременности возникают именно почечные отеки. Это состояние раньше называлось нефропатией (то есть поражением почек), сейчас оно называется преэклампсией и входит в категорию гестоза (токсикоза) второй половины беременности. Преэклампсия характеризуется только одним, двумя или тремя симптомами:
- отеками;
- выделением белка с мочой;
- повышением артериального давления,
и говорит о том, что организм матери воспринимает плод как чужеродный организм.
Для диагностики отеков у беременных придуманы плановые проверки при посещении женской консультации. Это проверка с надеванием кольца (каждый раз должно подходить одно и то же кольцо), взвешиванием (набор веса более 300 г/неделю говорит об отеках). Для выявления поражения почек беременная должна очень часто сдавать мочу, в которой смотрят на белок.
При выявлении минимальных отклонений со стороны мочи или двух остальных проб беременной назначается растительный препарат, улучшающий функцию почек («Канефрон», «Фитолизин»). После этого ее просят пересдать мочу через неделю, и если изменения наблюдаются, предлагают госпитализироваться в акушерский стационар. Связано это с угрозой развития судорог (эклампсии), что опасно для жизни и матери, и ребенка.
Какой врач лечит отечный синдром при заболеваниях почек?
Почечные отеки – проявление дисфункции мочевыделительной системы пациента. Терапией соответствующих нарушений занимается нефролог или уролог. Нередко пациенты с указанной патологией страдают преимущественно от колебаний артериального давления. При минимальной выраженности отеков допускается лечение больных в условиях кардиологического или терапевтического отделения.
Прогрессирование дисфункции почек с нарастанием недостаточности требует перевода пациента к соответствующим специалистам.
Диагностика почечных отеков
При появлении отеков выполняется такая диагностика:
- Анализы мочи. Начинают с общего анализа. Если в нем выявляются патологические отклонения, назначаются уточняющие анализы (по Нечипоренко, по Зимницкому).
- УЗИ почек с допплерографией, которая позволяет оценить кровоток в почечных сосудах. При выявлении с помощью этого исследования каких-то отклонений, назначаются более детальные исследования: экскреторная урография, МРТ, биопсия почек.
- Определение функции почек. Для этого выполняется проба Реберга, в крови и моче определяется креатинин, мочевина, калий и натрий.
- Для выявления нефротического синдрома назначается липидограмма (показатели жирового обмена) и протеинограмма (показатели белкового обмена) крови.
Что вызывает появление отека почек
Из болезней, способных активировать вышеупомянутые механизмы, обуславливающие возникновение почечных отеков, ключевое значение имеют патологии, негативно воздействующие на клубочки в почках. По причине протекающего воспалительного процесса, разрастающейся соединительной ткани тормозится либо полностью останавливается процесс фильтрации, проявляющийся задержкой жидкости и водно-электролитным дисбалансом. При некоторых болезненных состояниях происходит прямо противоположное: фильтрация усиливается, и в межклеточное пространство попадают вещества, которые должны находиться в крови.
Почечный отек может быть вызван:
- гломерулонефритом;
- отравлением тяжелыми металлами;
- амилоидозом почек;
- системными заболеваниями соединительной ткани;
- опухолевыми процессами;
- почечной и сердечной недостаточностью;
- изменением состава крови;
- болезнями сосудов;
- инфекционными процессами;
- болезнями лимфатической и мочевыделительной системы;
- побочным действием лекарственных препаратов.
В зависимости от основной патологии, почечные отеки, фото которых могут показывать различную степень выраженности, локализации, стойкости, характеризуются бледностью кожных покровов в отечных местах, а также сухостью кожи. При нефритах – болезнях, имеющих воспалительную природу, отечность ярко выражена и может исчезнуть самостоятельно, без лечебных мероприятий.
Лечение почечных отеков
Медикаментозное лечение почечных отеков назначает врач терапевт, уролог или нефролог. До его посещения нужно постараться больше времени лежать (чтобы помочь почкам фильтровать жидкость) и перейти на особую, «почечную», диету. Народные средства также применяется после консультации с доктором.
Диета для почек
Она заключается в следующем:
- пищу почти не солить;
- снизить употребление жидкости;
- употреблять до 90 г белка в сутки (больше – только по согласованию с врачом, когда будет установлен диагноз нефротических отеков. При нефритическом синдроме белок, наоборот, нужно ограничивать);
- жиров 80-90 г/сутки;
- углеводов 350-400 г/сутки;
- питание – дробное;
- соленья, маринады, жирные сорта мяса, бульоны, грибы, шоколад, кофе, алкоголь – исключить;
- супы – вегетарианские или молочные;
- мясо и рыба – отварные, запеченные и на пару;
- овощи и фрукты употреблять в большом количестве, кроме чеснока, лука, редьки, дайкона и редиски;
- употреблять больше продуктов, обладающих мочегонным эффектом: петрушки, листовых овощей, тыквы, свеклы, винограда, ананаса.
Медикаментозное лечение
Оно назначается, исходя из установленного диагноза. Так, при пиелонефрите – это антибактериальные препараты и уроантисептики, при различных вариантах гломерулонефрита – это гормоны-глюкокортикоиды, иногда – цитостатики, а также кроворазжижающие препараты.
Далее врач смотрит, нужны ли мочегонные препараты или нет. Если имеются только периферические отеки, то при многих заболеваниях почек мочегонные назначают только коротким курсом, «слабые» («Урегит», «Триамтерен»), так как более «сильные» препараты не только выводят лишнюю жидкость, но и обладают способностью «обжигать» почечные канальцы. Вообще, при почечных заболеваниях мочегонные назначаются только врачом.
При многих почечных отеках нужны препараты, укрепляющие сосудистую стенку. Это витамины C и рутин.
При малом количестве мочи (менее 1 мл/кг/час) и/или высоком уровне калия (более 6 ммоль/л) требуется срочное проведение гемодиализа. Если это состояние вызвано хронической болезнью почек, такого пациента ставят на учет, назначают ему гемодиализ раз в 3-4 дня, расписывают строгую диету. Этот человек в большинстве случаев будет ждать своей очереди на пересадку почки.
Почему отечность беспокоит при беременности?
Почечные отеки представляют большую опасность для женщин в положении. В этот период затрудняется диагностика, поскольку даже у здоровой беременной женщины немного отекают нижние, верхние конечности и лицо. Это связано с большим потреблением жидкости и накопление натрия. Преимущественно при беременности отмечается отечность нижних конечностей. Если она не проходит после ночного сна, то это веский повод обратиться к врачу. При почечной отечности женщина также будет стремительно прибавлять в весе (более 300 грамм за неделю).
Народные рецепты
Самым простым является прием почечных чаев или отваров, которые продают в аптеке. Основной компонент таких трав – ортосифон тычиночный. Заваривается он по инструкции на упаковке.
Также рекомендуется употреблять зеленый чай. Его можно пить не больше 2 чашек в день, причем следить, чтобы всего жидкости употреблялось не более литра (если врач не скажет по-другому).
Кукурузные рыльца. 25-30 г рылец заливают стаканом кипятка, укутывают полотенцем и настаивают 2-3 часа. Принимать нужно по 50 мл трижды в день, за 30 минут до приема пищи. Курс лечения – 5 суток.
Автор:
Кривега Мария Салаватовна врач-реаниматолог
Наиболее распространенные болезни, приводящие к отечности
Считается, что недуги, вызывающие одутловатость по всему телу из-за проблем почек, ограничиваются лишь их недостаточностью. Но на самом деле список намного шире, охватывая:
- гломерулонефрит;
- амилоидоз;
- опухоли;
- интоксикацию.
Именно гломерулонефрит является основным виновником поражения клубочкового аппарата. Катализатором патологии становится повреждение фильтрационной системы из-за нарушения в иммунной системе. Но не все далекие от медицины люди понимают, какие причины способны заставить иммунитет работать против собственного организма. К основным из них относят:
- инфекции, в том числе стрептококки, вызывающие ангину, которая впоследствие может дать такое осложнение;
- аутоиммунные заболевания.
Не до конца пролеченное заболевание способно послужить толчком для того, чтобы вместо почечной ткани стало постепенно происходить замещение соединительной тканью, которая не может выполнять первоначальные задачи, возложенные на природный фильтр организма. Со временем самочувствие пациента может ухудшиться настолько, что ему поможет только экстренная госпитализация в стационар.
Амилоидоз характеризуется накоплением в стенках сосудов почек одноименного белка – амилоида. Когда он не проходит очистительный барьер, то начинает откладываться в клубочках, забивая и их, и ближайшие капилляры. Когда мембрана засоряется, то попросту перестает функционировать, что приводит к образованию механического препятствия для нормального кровотока.
Отечность здесь обусловлена тем, что в крови накапливаются остатки токсинов, а лишняя жидкость не может найти выхода, заполняя свободное пространство всюду, где ей найдется место.
Важное место в ряде заболеваний, приводящих к отекам самой разной степени тяжести, занимают отравления. Речь идет об отравлении солями тяжелых металлов, что может произойти при:
- трудовой деятельности во вредных условиях труда;
- длительном проживании в неблагоприятной экологической обстановке.
Некоторые соли тяжелых металлов локализуются именно в почечных мембранах. При длительном накоплении отравляющих веществ запускается механизм преобразования нормальной ткани в соединительную без способности справляться с задачей фильтрации мочи. Завершается клиническая картина классической почечной недостаточностью хронического течения.
Традиционная симптоматика такой патологии обусловливает острые, либо хронические нарушения нормальной функциональности органов. И под удар попадают не только клубочки, но и канальца, что полностью выводит из строя почки очень быстро.
Еще одним заболеванием из списка наиболее распространенных является онкологическая опухоль злокачественного, либо доброкачественного характера. Определить, какой именно вид новообразования обнаружен у конкретного пациента, позволит только тщательно проведенная инструментальная диагностика.
Здесь степень распространенности отека конечностей, шеи, лица будет напрямую связана с тем, на какой стадии развития находится болезнь, а также какого размера опухоль имеет место быть, и есть ли метастазы. Также во внимание берется скорость распространения недуга.
Чем выраженнее патологические изменения, тем ярче окажутся внешние признаки патологии. Объясняется подобная взаимосвязь сдавливанием кровеносных сосудов, канальцев и самих клубочков, которые при прогрессировании болезни быстро теряют свои очистительные способности.