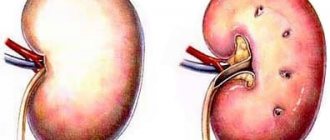
Причины острого пиелонефрита
Спровоцировать появление острого пиелонефрита могут микроорганизмы, которые обитают как в организме, так и в окружающей среде. На сегодняшний день установлены следующие возбудители заболевания: протеи (Proteus), кишечная палочка (Escherichia coli), энтерококки (Enterococcus), стафилококки (Staphylococcus), синегнойная палочка (Pseudomonas aeruginosa).
Бактерии проникают в почку следующими путями:
- восходящий — очаг воспаления находится в толстой кишке, нижних мочевых путях или женских половых органах;
- гематогенный — пусковым механизмом болезни становится острое воспаление вне мочевых путей (фурункул, мастит, карбункул и другие болезни).
Выделяют также ряд предрасполагающих факторов: переутомление, обезвоживание, сахарный диабет, переохлаждение организма, гиповитаминоз, респираторные инфекции. В группе риска находятся люди с проблемами гемодинамики и уродинамики в мочевых путях и почке.
Больничный лист
Чаще всего заболевает пиелонефритом группа риска — взрослое население, специальности, работа которых связана с переохлаждением, низкими температурами, работой на улице. Больничный при пиелонефрите обязательно выписывается на время лечения в стационаре. После выписки из больницы Вы обязаны пройти осмотр у нефролога или уролога поликлиники по месту жительства. Он тоже может выписать вам больничный лист на время лечения, но период лечения дома не более 5-7 дней. Почки восстанавливаются после острого пиелонефрита после одного месяца эффективного лечения.
Если лечащий врач обнаружит осложнения или ухудшения состояния, то он порекомендует Вам продолжить лечение в стационаре. С хроническим типом пиелонефрита больничные листы по нетрудоспособности не дают, только если клинические анализы и УЗИ покажут обострение заболевания и теряется нетрудоспособность. И в этом случае будет рекомендована госпитализация.
Серозная стадия
На этой стадии пиелонефрита наблюдается существенное увеличение почки, а также приобретение ею темно-красного оттенка. Ткань почки заметно выпячивается, а в интерстициальной ткани появляются периваскулярные инфильтраты. Пораженной почке свойственны полиморфность и очаговость, когда очаги воспаления сменяются вполне здоровыми и неизмененными тканями. Если начать вовремя лечение острого пиелонефрита, вполне возможно обратить воспалительный процесс и предотвратить возможные осложнений.
Чем грозит воспаление
Своевременная терапия острого воспаления паренхимы почек предупреждает осложнения. При отсутствии лечения их функции нарушаются. Не исключена хронизация воспаления.
Осложнения острого пиелонефрита:
- артериальная гипертония;
- некроз почечных сосочков;
- острая недостаточность почек;
- уросепсис (заражение крови);
- вялотекущий пиелонефрит.
Воспаление почки справа или слева опасно паранефритом – гнойным поражением околопочечной ткани. Если болезнь переходит в вялотекущую форму, возникает хроническая недостаточность почек. Она почти не поддается терапии, ведет к снижению работоспособности органов и смерти.
Гнойная стадия
Клиническими признаками острого пиелонефрита на гнойной стадии его развития считаются гнойничковый нефрит, солитарный абсцесс и карбункул почки. Если возбудитель инфекции проник в организм урогенным путем, то у пациента могут быть обнаружены изменения в чашках и лоханке: гиперемировананная слизистая оболочка, расширение полостей, наличие в просвете гноя. Нередко разрозненные воспалительные очаги сливаются воедино и разрушают пирамиды. Чем сильнее усугубляется патология, тем выше риск возникновения следующих ееразновидностей:
- Апостематозный нефрит. На этой стадии гнойного пиелонефрита в корковом и мозговом веществе почки появляются небольшие по размерам гнойнички. Располагаться они могут как в виде групп, так и одиночных абсцессов.
- Солитарный абсцесс. На эту стадию заболевание переходит, если мелкие гнойнички сливаются вместе и создают большую группу.
- Карбункул почки. Это большой по размерам абсцесс, который состоит из множества маленьких. Нередко сочетается с апостематозным нефритом, локализуется обычно только в одной почке.
Первичный острый пиелонефрит
Симптомами острого пиелонефрита считаются повышенная температура, боль в пояснице, наличие бактерий и лейкоцитов в моче. Пациенты обращаются к врачу с жалобами на озноб, головную боль, тошноту, рвоту, недомогание, сильное потоотделение, тупые боли в подреберье и пояснице.
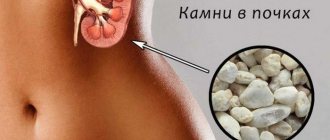
При первичном пиелонефрите у пациентов в вечернее время температура подымается до 40 градусов, а к утру снижается до 38. Болезнь обычно не сопровождается какими-либо нарушениями мочеиспускания. Однако объем мочи из-за повышенного потоотделения существенно снижается. Длительное отсутствие лечения может спровоцировать переход патологии в хроническую форму. Могут возникнуть такие серьезные осложнения для здоровья, как мочекаменная болезнь, хроническая почечная недостаточность, гипертензия, пионефроз.
Вторичный острый пиелонефрит
Для вторичного пиелонефрита характерны более выраженные симптомы, которые обусловлены преимущественно нарушением процесса выведения из организма мочи. Развивается данное заболевание обычно на фоне мочекаменной болезни, аденомы простаты, патологий мочевых путей.
Если заболевание было спровоцировано камнями в почках, в таком случае оно сопровождается почечной коликой — приступ боли в поясницы. Затем постепенно самочувствие пациента ухудшается: возникает общая слабость, появляются жажда, тахикардия, головная боль.
Отдельно стоит сказать о симптоматике гнойных форм патологии, которые возникают обычно в процессе осложнения вторичного пиелонефрита. Клиническими проявлениями серозного и гнойного пиелонефрита являются боль в пояснице, чрезмерное напряжение мышц живота, лихорадка, озноб, бред и спутанность сознания.
Диагностика острого пиелонефрита
- Общий анализ мочи: проводится для выявления отклонений ее состава от нормы. Однако с помощью этого анализа подтвердить диагноз невозможно, поскольку отклонения в моче могут свидетельствовать о множестве заболеваний. Для получения точных результатов о составе мочи, больной должен сделать правильный ее сбор: сначала выполнить туалет половых органов, после чего в сухую посуду собрать мочу (хранить ее можно не больше 2 часов). Об остром пиелонефрите могут свидетельствовать следующие показатели: повышенный уровень лейкоцитов; наличие в моче глюкозы, белка и бактерий (выше 100000 на один мл); щелочная моча.
- Анализ мочи по Нечипоренко. О наличии у пациента пиелонефрита свидетельствует повышение уровня эритроцитов и лейкоцитов, а также появление в ней цилиндров, которые в норме отсутствуют.
- Бактериологическое исследование мочи. Обычно этот анализ назначается, если лечение антибиотиками не дало нужного эффекта. Для этой цели врач проводит посев мочи, чтобы выявить возбудителя воспаления. Обнаружив бактерию, которая спровоцировала заболевание, врач может максимально точно подобрать антибиотик для ее устранения.
- Экскреторная урография. Один из наиболее достоверных способов обнаружения пиелонефрита у пациента. Этот диагностический метод позволяет визуализировать мочевыводящие пути, обнаружить их закупорку опухолью или камнем, а также определить ее уровень.
- УЗИ почек. С помощью УЗИ удается обнаружить размеры почек, в особенности уменьшение пораженной воспалением почки, выявить камни или опухоли в мочевыводящих путях, узнать была ли деформирована чашечно-лоханочная система.
- КТ и МРТ почек. Обе эти процедуры важны в диагностике пиелонефрита, так как позволяют получить достоверные сведения о гнойной форме его течения. Также КТ проводится для того, чтобы обнаружить затронуло ли воспаление соседние органы.
- Обзорная урография — необходима для оценки размеров почек и изменения их контура при таких осложнениях, как карбункул или абсцесс.
- Селективная почечная ангиография — вспомогательная методика, которая используется исключительно для уточнения диагноза.
Лекарственная терапия
Для адекватного лечения обязательно необходимо выявить возбудителя болезни, его чувствительность к антибиотикам. Для этого делают посев мочи на микрофлору. Однако анализ требует времени — не менее одной недели, поэтому до выявления чувствительности терапию пиелонефрита проводят по общим принципам.
- антибиотики — неоспоримая составляющая лечения любой формы пиелонефрита. На первом этапе назначают антибиотики широкого спектра действия (фторхинолоны, цефалоспорины, защищенные пенициллины). При среднетяжелом течении используют комбинированную терапию (два и более антибиотика одновременно);
- уросептики — антимикробные препараты, наиболее эффективные для лечения воспалительных процессов в почках и мочевом пузыре (фурагин, фурадонин, нитроксолин и др.). Изолированно использовать эти препараты нельзя, только в комплексе с основными антибиотиками;
- спазмолитики — назначаются для снятия болезненности, лечения почечной колики (но-шпа, баралгин);
- противовоспалительные и жаропонижающие препараты — для снижения температуры и устранения интоксикации (ибупрофен, парацетамол). Важно, что температуру нужно снижать только при показателях ниже 38,5 С у взрослых и 38,0 С у детей;
- фитопрепараты (растительные уросептики) также назначаются только в комплексе с основной терапией (препараты клюквы, брусники, толокнянки, Канефрон).
Лечение острого пиелонефрита
Целью лечения острого пиелонефрита является устранение причины, которая вызвала воспаление в почке, снятие симптомов заболевания, дезинтоксикация. Врачи подбирают схему лечения таким образом, чтобы оставалась возможность сохранения почки, а также проводилась профилактика рецидивов болезни. Лечение пациента осуществляется в условиях стационара под наблюдением нефролога и уролога.
Первой проблемой, которую должен решить врач, является нормализация оттока мочи от почки, пораженной воспалением. Если обтурацию не устранить в течение суток, то это приведет к серьезному нарушению работы почек и может спровоцировать хронический пиелонефрит.
Важное значение в лечении патологии имеет антибактериальная терапия, которую нужно начать как можно скорее. Поскольку при пиелонефрите воспалительный процесс затрагивает межуточную ткань почки, основной задачей лечения патологии является создание оптимальной концентрации антибиотиков в ткани. Тактика медикаментозной терапии предусматривает назначение препаратов для уничтожения возбудителей воспаления и медикаментов для накопления в тканях.
Для лечения заболевания врач может назначить следующие антибиотики:
- пенициллины (Аугментин, Амоксициллин);
- аминогликозиды (Тобрамицин, Гентамицин);
- цефалоспорины (Цефтриаксон, Цефуроксим);
- тетрациклины (Доксициклин);
- хинолоны (Нитроксолин).
- сульфаниламиды (Уросульфан);
- левомицетины (Хлорамфеникол).
- нитрофураны (Фурагин).
Антибактериальная терапия должна длиться не меньше 2 недель. Решение о ее прекращении врач принимает на основании результатов повторных анализов, нормализации температура тела и улучшения состояния здоровья пациента. Если антибиотики больной принимает продолжительное время, показан прием витаминов, антигистаминных и противогрибковых препаратов.
Медикаментозное лечение заболевания предполагает также назначение следующих групп препаратов:
- иммуномодуляторы (Т-активин, Тималин) — повышают реактивность организма, предотвращают развитие хронического пиелонефрита;
- поливитамины (настойка женьшеня, Дуовит) — применяются для повышения иммунитета;
- нестероидные противовоспалительные медикаменты (Вольтарен) — устраняет воспаление в организме.
Медикаментозное лечение пиелонефрита в наиболее сложных случаях может оказаться безрезультатным. Это вынуждает врача прибегнуть к катетеризация мочеточников для восстановления нормальной уродинамики. Если и этот метод не оказался эффективным, назначается операция. Показаниями для оперативного вмешательства являются осложнения пиелонефрита: солитарный абсцесс, карбункул почки, апостематозный нефрит.
Прогноз и профилактика острого пиелонефрита
Во время лечения пациент должен придерживаться диеты. Прежде всего ему следует существенно снизить объем поваренной соли, специй, приправ, кофе, алкоголя. Рекомендовано пить много жидкости за день — около двух литров. Пациентам старше 16 лет желательно пить не меньше двух литров за сутки. Желательно пить компоты, натуральные соки, кисели, чаи, минеральную воду, клюквенный морс, отвар шиповника.
Стоит отказаться от острой, жареной, сдобной, жирной пищи. В особенности не стоит есть свежие хлебобулочные изделия, заменив их продуктами трехдневной давности. Рацион больного должен быть молочно-растительным, включать продукты с высоким содержанием витаминов. Поскольку в период обострения воспаления иммунная система человека ослаблена, рекомендовано отказаться на время от продуктов-аллергенов.
В профилактике заболевания большое значение играет не только диетическое питание, но также своевременное лечение инфекций мочевых путей, санация (хирургическая или медикаментозная) очагов инфекции, возбудителем которой стал стрептококк. Поскольку рецидивы пиелонефрита случаются очень часто, больной после завершения лечения должен периодически проходить курсы противомикробной терапии.
Профилактическое лечение патологии может осуществляться и амбулаторно, и в стационаре. Для эффективного лечения курсы терапии должны быть длительными. Поэтому врачу нужно учитывать чувствительность пациента к тому или иному медикаменту, а также риск появления аллергической реакции.
Диета
Важно соблюдать рекомендации по диетическому питанию. Первые дни обострения разрешены свежие овощи, фрукты и ягоды. Нужно выпивать до 2 л жидкости (компоты, соки, вода, чай).
Спустя неделю лечения пациентов переводят на диетический стол №7. Рекомендации по питанию:
- фруктово-молочная диета (должны преобладать фрукты с мочегонным действием);
- обильное питье;
- исключение жирной, соленой и острой пищи, а также продуктов, которые усиливают процесс газообразования.
В рацион нужно включить овощные и молочные супы, фрукты, цельнозерновые крупы, макаронные изделия, мясо нежирных сортов.