Работа педиатра осложнена тем, что младенец не может описать жалобы. Особенно затруднительно выявлять заболевания без ясных симптомов. Слаборазвитая нервная система малыша устроена так, что боль имеет разлитой характер. Проще говоря, у детей при заболеваниях одного органа поражается обширная область. Например, при аппендиците у ребёнка болит весь живот, а не правая сторона, как у взрослых.
Инфекция мочевыводящих путей у грудничка по распространённости в педиатрии занимает второе место после ОРВИ. Заболевания этой системы опасны риском развития пиелонефрита, что может быстро привести к летальному исходу.
Общие сведения
Актуальность проблемы обусловлена развитием частых патологий в органах мочевыделения, склонностью к почечным заболеваниям, их хронической и рецидивирующей клиникой проявления, что приводит к полному угнетению почечных функций и инвалидизации детей с самого раннего возраста. По данным статистики ВОЗ, патологии в органах мочевой системы стоят на втором месте в реестре заболеваний детей в раннем возрасте.
Эпидемиологические исследования показали, что в нашей стране распространенность нефропатий среди детей постоянно увеличивается и на сегодняшний день составляет – на 1000 здоровых детей 60 больных. Отмечается 5, 6 случаев на 10 000 детей с прогрессирующей клиникой, которые сразу попадают в группу детской инвалидности. В структуре урологических заболеваний у детей, микробно-воспалительные патологии диагностируются почти у 76% малышей.
Что характерно, подавляющее большинство из них (до 80%) являются следствием врожденных патологий, при которых, внутриутробные изменения в ОМС (органы мочевой системы) сохраняются после родов у более 70% детей и в 80% случаев, являются провоцирующим фактором развития ИМВП у малышей (возрастная группа от 0 до трёх лет). У 30% младенцев угроза инфицирования сохраняется, даже при отсутствии перинатальных патологий, что обусловлено возможностью морфофункциональной незрелостью структурных тканей почек.
Частота инфекционно-воспалительных патологий в органах мочеиспускания у младенцев мужского пола (включая пиелонефрит) выше чем у девочек, что связано с особенностью развития обструктивной уропатии (дисфункции нормального тока мочи), что проявляется гораздо раньше у мальчиков.
Статистика Европейской ассоциации урологов показывает, что заболевания у мальчиков в младенчестве (до года) составляет 3,2%, а у девочек – 2%. В дальнейшем, ситуация меняется – 30 девочек и всего лишь 11 мальчиков с ИМВП на 1000 здоровых детей.
Приведены данные зарубежной статистики педиатров и нефрологов (ESPN) – в группе обследованных почти 1200 детей с ИМВП:
- у девочек до полугода патология диагностировалась чаще чем у мальчиков в 1,5 раза;
- с полугода до года, увеличивалась вчетверо;
- а с 1 года до трёх лет, инфицирование девочек увеличивалось вдесятеро.
И отечественные, и зарубежные эксперты пришли к единому мнению – частота проявления ИМВП зависит от половой принадлежности и возраста ребенка, при этом у детишек до 1-го года она диагностируется чаще (до 15% у лихорадящих младенцев), проявляясь развитием тяжелой бактериальной инфекцией.
Классификация
Инфекции мочеполовой системы у детей разделяют на два типа: нисходящие и восходящие. Среди самых распространенных заболеваний нужно выделить:
- уретрит (наличие воспаления в мочеиспускательном канале);
- цистит (бактериальное поражение слизистой мочевого пузыря у детей);
- пиелонефрит (воспалительный процесс в почечных канальцах);
- уретерит (очаг воспаления локализуется в мочеточнике);
- пиелит (бактериальное поражение лоханок в почках).
Также существует классификация этих заболеваний по принципу наличия или отсутствия симптоматики. Нередко они протекают без видимых признаков. В зависимости от вида возбудителя патологии мочевого пузыря, почек и мочеточника разделяют на бактериальные, вирусные и грибковые.
У детей очень часто выявляются рецидивы, которые связаны с не до конца вылеченной инфекцией или повторным инфицированием. По степени тяжести выделяют легкую, среднюю и тяжелую форму ИМВП.
Каждая из них сопровождается определенными симптомами. При неправильном лечении из острой стадии болезнь может перейти в хроническую.
Это состояние несет определенную опасность для здоровья ребенка.
Разновидности ИМВП у младенцев
Существует много классификаций ИМВП, но по сравнению с классическим вариантом, применяемым в практике отечественных специалистов, наиболее удобна по отношению к грудным детям, классификация, предложенная европейскими экспертами.
Классификация по локализации очага инфекции (нижний и верхний мочевой путь):
- Цистит, характеризующийся развитием инфекционно-воспалительных очагов в слизистой выстилке моче-пузырного резервуара.
- И пиелонефрит, обусловленный развитием диффузной гноеродной инфекцией в почечных лоханках и паренхиме.
Разделение по эпизодам проявления:
- первичную инфекцию;
- повторную и рецидивирующую, подразделяющуюся в свою очередь на персистентную или неразрешенную инфекцию.
Классификация по признакам:
- Бактериурию бессимптомного типа с характерным заселением МП невирулентными микроорганизмами, неспособными привести к развитию патологической симптоматики.
- И симптоматическую ИМВП с проявлением всего «букета» болезненных признаков.
Разделение по осложняющим факторам:
- неосложненная ИМВП с отсутствием морфофункциональных нарушений в различных отделах мочевой системы и компетентным иммунным фагоцитозом;
- и осложненная инфекция мочевыводящих путей у новорожденных на фоне механических, либо функциональных обструкций или иных проблем в системе мочевыделения в анамнезе.
Особенности лечения недугов
Для быстрого и эффективного устранения недугов в мочевыделительных органах необходимо пройти курс лечения антибиотиками. Правильно его подобрать сможет только специалист в данной области. Для устранения проблем данного типа целесообразно использовать следующие препараты:
- Ингибиторы на основе пенициллина помогают избавиться от бактерий разных групп. Правильно подобранный препарат блокирует негативное воздействие микробов.
- Дополнительно потребуется принимать антибиотики или аминогликозиды. У данной группы препаратов ярко выраженный противобактериальный эффект.
- Большую эффективность имеют цефалоспорины. Они помогают устранить опасные бактерии в течение короткого времени.
- В случае диагностирования инфекции в тяжелом состоянии необходимо использовать карбапенемы. Данные антибиотики обладают широким спектром действия.
- Для устранения инфекции без видимых осложнений допускается использовать уроантисептики растительного происхождения. Правильно подобрать их сможет только врач, а самолечение может привести к серьезным последствиям.
- Для щадящего воздействия против микробов следует использовать оксихинолины. Они быстро всасываются в стенки кишечника, поэтому эффект достигается в течение короткого времени.
Для улучшения общего самочувствия целесообразно использовать также следующие терапевтические препараты:
- Противовоспалительные средства без стероидов.
- Препараты для оказания десенсибилизирующего воздействия на организм.
- Благодаря антиоксидантам смогут быстро оздоровиться все клетки. Дополнительно в курс лечения включают также витамин Е.
Для улучшения общего самочувствия крох целесообразно давать ему как можно больше жидкости. Положительное воздействие оказывает минеральная вода с небольшим содержанием щелочи. В рационе крохи должен также присутствовать клюквенный или брусничный морс.
Правильно поставить диагноз и подобрать курс лечения можно на основании анализа мочи
Важно направить все силы для выхода их острого периода. После этого рекомендуется дополнительно использовать ванны из хвои, лечебные грязи и регулярное посещение кабинета физиотерапии.
При воспалении мочевыводящих органов для лечения детей только в редких случаях используются медикаментозные препараты. Лучше всего производить терапию народными методами с помощью травяных чаев.
Причины развития заболевания у грудничков
Основная причина развития ИМВП у детей грудного возраста – неблагополучные факторы антенатального анамнеза (внутриутробного развития), в частности, наличие урогенитальных патологий у будущей мамочки, являющиеся предпосылкой для развитию инфекционных процессов в ОМС у ребенка:
- Непосредственное внутриутробное инфицирование, либо во время родов.
- Наличие у матерей новорожденных хламидиоза и микоплазмоза (основная причина формирования хронического пиелонефрита у младенцев, по данным статистики у 14% детей).
- Процессы гестоза беременных, вызывающие дестабилизацию клеточных мембран в структуре нефронов у эмбриона с последующим развитием нефропатий.
- Нарушение иммунной системы новорожденных, обусловленное наличием антигенных белков, недостаточностью центральных регуляторов иммунитета Т-лимфоцитов, либо преобладанием их помощников – лимфоцитов-хелперов.
- Различный генезис внутриутробных гипоксий, вызывающих глубокие расстройства в физиологических и биохимических процессах у новорожденных, проявляясь у 39% младенцев морфологическими изменениями в структуре почечных тканей и нарушением их функциональных возможностей.
- Провоцирующим фактором служат – недостаточный гигиенический уход за ребенком, переохлаждение, уродинамические нарушения (обструкции, рефлюкс, врожденные аномалии мочевых путей, генетическая предрасположенность к инфекциям).
Не отбрасывается и гипотеза влияния внутриутробных вирусных инфекций на развитие ИМВП (Коксаки, грипп, парагрипп, вирус-РС, аденовирус, цитомегаловирус, 1-й и 2-й тип герпеса), что рассматривается, как способствующий фактор инфекционного присоединения. Среди возбудителей инфекционно-воспалительного процесса у детей абсолютно доминирует кишечная бактерия семейства E.coli (в 75%), представители грам (+) и грам (-) микроорганизмов анаэробы и др.
По мнению исследователей, из Швеции, дебют ИМВП у малышей, обусловлен ранним (первое полугодие) переводом детей с грудного на искусственное кормление, что увеличивает риски инфицирование через пищу.
Рекомендуем ознакомиться:
- Симптомы и лечение детского цистита.
- Особенности терапии цистита у 3-х летнего ребенка.
- Особенности цистита у детей в возрасте 6—9 лет.
- Анализ мочи по методу Нечипоренко у детей.
- Цистит и беременность.
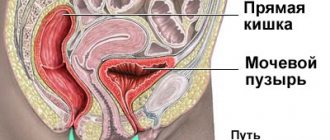
Определение болезни
Мочевая система имеет ряд особенностей. На их фоне воспалительный процесс развивается очень быстро. Если лечение не было предоставлено вовремя, то заметно увеличивается риск развития серьезных последствий.
На фоне цистита активно развивается также пиелонефрит. Он опасен и может поразить большое количество внутренних органов. От него чаще всего страдают почки. Важно своевременно провести диагностику болезни.
Правильно определить заболевание поможет только комплексное исследование:
- Анализ состояния мочи, наличие в нем белка, эритроцитов и лейкоцитов. Немаловажное значение имеет количество бактерий. На их фоне развивается воспаление.
- Для детального изучения урины используются также специальные методики. В ходе их проведения внимание обращается на ключевые показатели.
- Анализ параметров СОЭ. При чрезмерном количестве лейкоцитов повышается риск активного развития воспаления в организме ребенка.
- Для проведения правильной диагностики следует взять бактериальный анализ мочи. Благодаря ему удастся определить вид возбудителя. В дальнейшем лечение будет производить проще из-за четкого понимания восприимчивости микроорганизма к антибиотикам.
- Потребуется также провести серологическое исследование крови – это один из вариантов скрининга. Благодаря этому удается обнаружить антитела к определенным видам опасных бактерий.
- УЗИ необходимо для изучения состояния тканей внутренних органов. Процедура помогает исследовать аномалии на тканях.
- Цистоманометрия – один из самых популярных инвазивных методов, который помогает отследить уродинамику.
- Немаловажное значение играет скорость оттока мочи. Урофлоуметрия используется для выявления аномалий в данном процессе.
Инфекция вызывает проблемы с отходом мочи
Как распознать ИМВП у грудничка
У младенцев клиника заболевания малозаметна и смазана, поэтому распознать ее сразу сложно. К тому же единственным симптомом инфекции мочевыводящих путей у грудничков часто выступает высокая температура. Коварство инфекции – ее быстрое развитие. Длительное отсутствие лечения чревато опасными последствиями.
Инфицирование уретры, при отсутствии своевременного лечения, всего за несколько дней способно перейти на почечные ткани, дестабилизировать их работу и проявиться в виде пиелонефрита. Даже эффективная терапия почечного поражения не дает гарантии полного излечения и восстановления их функции. Поэтому, очень важно вовремя распознать болезнь.
У детей грудного возраста, кроме высокой лихорадки, инфицирование ОМС проявляется:
- темной с неприятным запахом мочой;
- нарушением в процессах мочеиспускания (дизурия, странгурия);
- капризностью, плаксивостью и раздражительностью;
- диспепсическими нарушениями в виде тошноты, рвоты, неспокойным сном, вздутием животика и диареи;
- общей слабостью;
- ослаблением сосательного рефлекса или полным отказом от еды;
- сероватым оттенком кожных покровов.
При врожденном пиелонефрите или уросепсисе, для маленьких детей характерны неспецифические признаки – быстрое снижение веса, отклонения в физическом развитии, желтушность кожи, признаки гипервозбудимости и летаргии. Как говорит известный доктор Е. Комаровский: «ИМВП в грудничковом возрасте следует предположить при развитии любой острой патологии и явных признаков отсутствия набора веса».
Профилактика
Рецидивы воспалительных процессов встречаются в 25% случаев. Детский нефролог должен проинструктировать родителей для коррекции образа жизни ребёнка.
Профилактические мероприятия подразумевают:
- Грудное вскармливание как минимум до полугодовалого возраста. Материнское молоко богато элементами, необходимыми в процессе формирования собственного иммунитета новорождённого.
- Правильная гигиена половых органов малышей. А также регулярная смена подгузников.
- Разнообразное детское меню для обогащения организма всеми необходимыми витаминами и минералами.
- Устранение возможных причин инфекции мочеиспускательного канала.
- Организация режима дня младенца. Это поддержит иммунитет.
- Недопущение переохлаждения ребёнка.
- Регулярные медицинские осмотры у педиатра.
- Достаточное питье.
- Обращайте внимание на причины детского плача. Боль при мочеиспускании или натуживание малыша указывает на урогенитальную инфекцию.
Основные диагностические методики
Для грудничковых малышей применение лабораторного мониторинга урины, при диагностическом поиске ИМВП, в основном, становиться невозможным и не применяется. Обычное выявления лейкоцитурии и бактериурии, как основной показатель, в данном случае, не срабатывает.
В младенческом периоде, редко какие детки приучены к горшку и получить стерильный образец мочи довольно сложно. Сборы мочи при помощи различных методик не исключает риск высокого уровня загрязнения, что чревато ложноположительным результатом.
К тому же, использование катетеризации или метода надлобковой пункции для взятия проб урины у младенцев, довольно сложный и болезненный для ребенка процесс, с риском занесения дополнительной инфекции. Поэтому основным направлением в диагностическом поиске, являются:
- Клинический и биохимический мониторинг образца крови, определяющего наличие бактериальной инфекции в почечных лоханках.
- УЗИ – позволяющего классифицировать наличие осложненной, либо неосложненной инфекции.
- Микционную цистографию – выявление патологических изменений в системе мочевыделения.
- Диагностическое обследование методами статистической и динамической радиоизотопной нефросцинтигафии, выявляющие очаговое наличие нефросклероза, застоя урины и причин уро динамических нарушений, препятствующих нормальному оттоку урины.
Патогенез
Цистит обычно развивается как восходящая инфекция из уретры. В большинстве случаев (>80 процентов) это вызвано бактериями. Возбудители в основном поступают из фекального резервуара.
Патогенные микроорганизмы адгезивно прикрепляются к уротелиальным клеткам эпителиальной мембране. Эта колонизация вызывает воспалительные процессы, которые приводят к повреждению эпителиальных клеток и нижележащих клеточных структур.
Интернализация патогена поддерживается токсинами, которые вырабатываются самими бактериями. В случае бактерий из уропатогенных штаммов это, например, альфа-гемолизин, цитотоксический некротический фактор CNF1 и сериновые протеазы.
К неспецифическим бактериальным токсинам относятся эндотоксин А, протеазы и уреазы. Все токсины провоцируют повреждения тканей. Таким образом, они позволяют бактериям преодолевать пограничные барьеры, такие как уротелий, и бороться с клеточным иммунным ответом.
Адгезины удерживают микробы, поэтому токсины, которые уже образовались, повреждают их напрямую. Эта плотная адгезия также предотвращает попадание бактерий с мочой.
Бактериальные жгутики способствуют подвижности патогенов и позволяют им подниматься из мочевого пузыря через мочеточники в почки. Кроме того, возможны нисходящие инфекции. Инфекции почек, например, пиелонефрит, распространяются через мочеточники в мочевой пузырь.
Терапия ИМВП у грудничков
Основная методика терапии ИМВП у грудных младенцев обусловлена:
- максимально ранним назначением антибактериальных ЛС с учетом резистентности микроорганизмов;
- своевременным выявлением и коррекцией уродинамических нарушений;
- длительной антимикробной профилактикой рецидивирующих процессов;
- контролированием кишечных функций;
- снижением дозировки антибактериальных средств в соответствии с показателями почечной эффективности.
При лечении детей грудного возраста, наличие высокой температуры и признаков токсикоза, является показателем безотлагательного применения антибактериальных препаратов внутривенно. При этом следует учитывать, что не все антибиотики могут применяться для лечения младенцев. Для парентерального введения назначаются препараты цефалоспоринов («Цефатаксимина», «Цефтазидима», «Цефтриаксона»), пенициллинов («Ампициллина», «Амоксициллина», «Амоксициллин/клавулановой кислоты») и др.
Показатель для пероральной терапии – снижение признаков токсикоза и нормализация температуры на протяжении суток. Назначаются – «Цефтибутен», «Цефиксим», «Цефподоксим поксетил», «Цефуроксим аксетил», «Цефаклор» и др. Длительность антибиотикотерапии – одна, полторы недели, но не менее 3 дней, при осложненных процессах у новорожденных допустимо продление курса до трех недель.
Больные малыши должны находится под постоянным наблюдением врача, поэтому их лечение должно проводиться в условиях стационарного контроля.
Бакпосев
Чтобы определить основной возбудитель и то, устойчив ли организм к антибиотикам, необходимо перед началом лечения дополнительно сдать мочу на бакпосев. Анализ делается не дольше, чем 5-6 суток.
Запах мочи, похожий на ацетон – это еще не окончательный диагноз. Бакпосев позволяет четко определить, есть ли угроза поражения почек, имеются ли в моче оксалаты.
Как собирается материал для анализа:
- половые органы ребенка хорошо промываются;
- емкость для сбора анализа стерилизуется;
- собирается утренняя порция мочи, которую затем переливают в подготовленную емкость, после чего последнюю плотно закрывают.
Диагностика
Чтобы выявить заболевание, врач проводит диагностику.
Существует клинический анализ мочи и исследование мочевых путей и мочевыделительной системы в целом.
- Самый доступный способ — исследование мочи. Для подтверждения диагноза и выявления бактерии сдается моча ребенка. У маленьких детей мочу собирают при помощи уретрального катетера, а у мальчиков с фимозом – используется надлобковая пункция мочевого пузыря.
- Также проводится микроскопическое исследование урины, но предоставить окончательную информацию невозможно. Проверяют количество лейкоцитов, наличие бактерий, пиурия. Специфичность – около восьмидесяти процентов. В определенных случаях используют тестовые полоски для выявления бактерий или лейкоцитов.
- Для более точной диагностики могут использовать пробу Зимницкого. Это простое медицинское исследование, которое помогает оценить работу почек в концентрации мочи. Урина собирается в течение восьми суток в разные емкости (8 штук). Если мочи слишком много, используются еще сосуды. Врачи определяют плотность, отношение дневной и ночной и т.д.
- Ультразвуковое исследование – самый важный момент в диагностике мочевыделительной системы. Специалисты делают УЗИ почек, мочевого пузыря и УЗДГ сосудов почек. Чтобы исследовать мочевой тракт – уретрография и экскреторная урография.
- Исследование крови. Проводится клинический анализ крови, чтобы диагностировать у ребенка инфекцию. В некоторых медицинских клиниках можно определить мочевину и креатинин в крови.