Причины появления болезни
Группами возбудителей являются стафилококки, стрептококки, клостридии, кишечная флора. Отмечаются единичные случаи, когда патология вызывается специфическими возбудителями, но такое встречается крайне редко.
Причины пиелонефрита чаще связаны с распространением инфекции из других очагов в организме. Инфицирование происходит:
- Восходящий. При восходящем пути инфицирования бактерии распространяются из мочевого пузыря и нижних отделов мочевыводящих путей. Болезнь проявляется в результате попадания патогенных микроорганизмов в уретру. Для детского возраста такая проблема распространённая, особенно у девочек. Это связано с тем, что родители не умеют правильно проводить гигиенические мероприятия (подмывания). При этом процессе происходит занесение кишечной флоры из области ануса в уретру.
- Гематогенный. Отмечаются случаи, когда патология развивается при наличии отдалённых очагов бактериальных болезней. Формируется как осложнение при сепсисе, абсцессах, обширных гнойных ранах. Признаки отсутствуют, при поражении других анатомических структур мочевыделительной системы.
Острый пиелонефрит развивается быстро. Это обусловлено с тем, что уретра и мочеточники ещё короткие, а объём мочевого пузыря незначительный. Бактерии размножаясь, вызывают обширное поражение мочевыводящих путей и почек.
Кроме этого, важно наличие условий, которые способствуют активизации бактерий. Среди таких факторов стоит выделить:
- Переохлаждения. Влияние низких температур на детский организм приводит к ухудшению кровообращения. Это связано тем, что диаметр кровеносных сосудов крайне мал, а спазм, что происходит на холоде, быстро приводит к гипоксии тканей. При недостаточности кровоснабжения в тканях накапливаются метаболиты и углекислый газ, которые становятся питательной средой для бактерий.
- Ношение подгузников. Причина частых болезней урогенитального комплекса — использование подгузников. При несвоевременной замене флора из каловых масс заноситься в уретру и мочевой пузырь, откуда распространяется в почки. Влажная среда в подгузнике способствует размножению патогенных микроорганизмов.
- Возраст 2-6 лет. В этот период в организме ребёнка происходит два иммунных кризиса. Приходится на возраст 2 года, а второй — на 6 лет. В 2 года ребёнок начинает знакомиться с окружающим миром, что приводит к массивному инфицированию организма условно патогенными бактериями. В 6 лет ребёнок отправляется в детский коллектив — школу, где происходит взаимное инфицирование. Такие иммунные кризисы отличаются резким уменьшением количества лейкоцитов в крови, что проявляется в виде предрасположенности к инфекционным болезням. В этом возрасте вторичный пиелонефрит наблюдается гораздо чаще, нежели в старшем.
Также причины связаны с внутриутробным инфицированием. Это происходит в результате того, что на момент родов мать имеет хроническую или острую форму бактериального заболевания влагалища, матки или шейки матки.
Классификация, стадии и характер течения
Классификация пиелонефрита не отличается от той, что используется у взрослых. Принято выделять первичный и вторичный.
Различают острую и хроническую стадию болезни, в зависимости от течения. По характеру воспаления принято различать три формы болезни: серозную, гнойную и некротическую. Серозная и гнойная встречаются гораздо чаще, нежели некротическая.
Каждый пиелонефрит начинается с серозного воспаления. С течением времени болезнь переходит в гнойный или некротический пиелонефрит.
Начало лечения предотвращает такие процессы, а болезнь будет протекать легче. Хронический пиелонефрит диагностируется крайне редко, так как для постановки этого диагноза требуется большое количество обострений.
Как жить с подковообразной почкой и берут ли в армию?
Прогноз на жизнь при данной патологии благоприятный. В большинстве случаев пациент ведет обычный образ жизни без существенных ограничений. Даже при развитии осложнений после своевременно проведенной операции больной довольно быстро возвращается к обычной жизни.
Что касается службы в армии, то подковообразная почка является непризывной патологией из-за высокого риска развития осложнений. Юноше с таким диагнозом присваивается категория В, то есть он признается годным к службе в военное время и негодным в мирное.
Подковообразная почка — довольно часто встречающаяся врожденная аномалия. Если у пациента нет сопутствующих осложнений, то заболевание не требует специфического лечения. Людям с данной патологией следует регулярно проходить профилактические осмотры для предотвращения развития осложнений.
Как выглядит на УЗИ подковообразная почка смотрите в видео:
Симптомы болезни
Симптомы пиелонефрита имеют тенденцию к стремительному прогрессированию. Это связано с недостаточностью иммунной системы, а также с тем, что размер поражённого органа гораздо меньше.
Если патология развивается по восходящему типу, то чаще диагностируется двустороннее поражение.
Двусторонний протекает тяжело, так как выделение мочи нарушается сразу в двух почках.
Если процесс носит односторонний характер, то одна из почек компенсаторно начинает работать активнее, что препятствует развитию отёков и повышению артериального давления.
Симптомы острого пиелонефрита:
- Повышение температуры тела. Достигает критического уровня — 40˚С. В такой ситуации риск угнетения сознания, что приводит к галлюцинациям. Это проявляется быстро, так как количество токсинов крови, необходимое для таких явлений, меньше, чем у взрослых. Появляется риск развития токсического шока, что потребует неотложной помощи.
- Нарушение мочеотделения. В детском возрасте выработка мочи нарушается часто. Это связано с тем, что почки еще незрелые и не способны полноценно функционировать. Воспаление сопровождается резким уменьшением количества выделяемой мочи, что приводит к почечной недостаточности. Появляется азотемия, повышается АД, а также быстро нарастает отёчность. Сильно это заметно в первые 2 года жизни. У детей старше 12 лет клиническая картина не отличается от взрослых.
Течение патологии имеет особенности, но от взрослых не отличается. Затруднение представляет диагностика болезни у малышей первого года жизни, так как младенец не может высказать жалобы.
При этом признаки болезни выявляются только родителями. Среди них выделяют:
- Изменение цвета мочи. Пиурия не вызывает дискомфорта. Взрослые регулярно обращают на цвет мочи. У ребёнка проверяют цвет перед тем, как выкинуть подгузник или вылить горшок. Моча приобретает зеленоватый оттенок, что сразу заметно взрослым.
- Ребёнок становится беспокойным. Болезненность в проекции почек вызывает у малыша неудобство, это проявляется повышенной раздражительностью или громким криком. С нарастанием температуры тела такое состояние смениться заторможенностью.
- Обильное потоотделение. На что стоит обратить внимание родителям, так это на усиленное потоотделение. Это возникает из-за повышения температуры и расценивается как субъективный признак болезни. В такой ситуации потребуется переодеть ребёнка несколько раз в течение часа.
- Редкие мочеиспускания. При болезни крайне быстро развивается недостаточность выработки мочи, и ее количество будет снижено. Это заметно у детей первых лет жизни.
Доктор комаровский почки у ребенка – Все про почки
Многие годы пытаетесь вылечить ПОЧКИ?
Глава Института нефрологии: «Вы будете поражены, насколько просто можно вылечить почки просто принимая каждый день…
Читать далее »
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения почек наши читатели успешно используют Ренон Дуо. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…
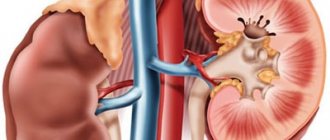
Пиелоэктазия у ребенка является патологическим увеличением лоханки почки (Почка (анатомия) — орган выделительной (мочеобразовательной) системы животных и человека), обусловленным рядом факторов, которые зависят от времени возникновения патологии.
Недуг развивается из-за нарушения (Правонарушение, действие или бездействие, противоречащее требованиям правовых норм и совершенное деликтоспособным лицом; «Нарушение», один из первых рассказов Сергея Лукьяненко) (Правонарушение, действие или бездействие, противоречащее требованиям правовых норм и совершенное деликтоспособным лицом; «Нарушение (Правонарушение, действие или бездействие, противоречащее требованиям правовых норм и совершенное деликтоспособным лицом; «Нарушение», один из первых рассказов Сергея Лукьяненко)», один из первых рассказов Сергея Лукьяненко) работы мочевыделительной системы.
Основные этиологические факторы
Возможные причины, ведущие к пиелоэктазии у грудного ребенка:
- генетический фактор (около 85% случаев);
- аномалии внутриутробного развития;
- слабость мышечного аппарата (особенно у недоношенного ребенка);
- неравномерное развитие органов и, как следствие, сдавливание мочеточника;
- нарушение функции мочевого пузыря, из-за которого происходит его редкое опорожнение.
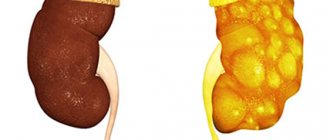
Воспаление из-за инфекции или мочекаменная болезнь, при которой происходит отложение солей и образование камней, закупоривающих мочеточник, приводят к пиелоэктазии одной или обеих почек (Почка (анатомия) — орган выделительной (мочеобразовательной) системы животных и человека). Возникновение мочекаменной болезни у малышей все еще остается спорным вопросом.
У грудных детей причина обменных нарушений (Правонарушение, действие или бездействие, противоречащее требованиям правовых норм и совершенное деликтоспособным лицом; «Нарушение», один из первых рассказов Сергея Лукьяненко) и отложения солей, возможно, кроется в авитаминозе, недостатке воды или хронической диарее.
Лечение мочекаменной болезни, в зависимости от степени тяжести, консервативное или радикальное.
Пиелоэктазия у грудного ребенка проявляется следующими симптомами:
- постоянный плач;
- раздражительность;
- сниженный аппетит;
- повышенная температура;
- рвота или понос.
Ребенок чуть старше обычно может сказать про боль в области живота или поясницы. Симптомы при начальной стадии патологии могут отсутствовать вовсе. Выявлено, что мальчики, в силу физиологических особенностей, подвержены этой патологии чаще девочек.
Диагностика и формы недуга
Расширение почечной лоханки возможно определить во время УЗИ уже при внутриутробном развитии плода, примерно с 17 недели беременности женщины. Ширина части органа меняется вместе с размерами плода или в зависимости от возраста, роста и веса грудного ребенка.
Если патология выявляется во время беременности, то до того, как малыш появится на свет, за будущей мамой ведется наблюдение. После того как ребенок родился, состояние его почек и мочевыделительной системы также контролируется примерно до 18 месяцев. Дети растут, размеры их органов меняются, и тогда признаки пиелоэктазии могут исчезнуть.
Но если время идет, а расширение лоханки остается вне нормы или осложняется инфекцией, необходимо соответствующее лечение.
Пиелоэктазия почки (Почка (анатомия) — орган выделительной (мочеобразовательной) системы животных и человека) у ребенка может наблюдаться в одной из следующих форм:
- Легкая — не нуждается в лечении, но необходимо периодическое наблюдение (1 раз в 3-6 месяцев) в виде УЗИ. Выяснение точных причин пиелоэктазии и их устранение поможет избежать дальнейших осложнений.
- Средняя — требует наблюдения (УЗИ раз в 3 месяца). При прогрессировании заболевания или же в случае, когда присоединяется мочевая инфекция, необходимо полное урологическое обследование (цистография, внутривенная урография). Затем корректируется нарушение.
- Тяжелая — требует оперативного лечения, во время которого устраняется причина сбоя оттока мочи. Хирургическое вмешательство может быть произведено без всяких надрезов эндоскопическим методом через мочеиспускательный канал с помощью миниатюрных инструментов. После операции ребенок остается под наблюдением для определения эффекта проведенных манипуляций и исключения развития воспалительных процессов.
Нарушение оттока мочи у детей может осложниться такими заболеваниями:
- уретероцеле (мочеточник раздувается при впадении в мочевой пузырь, а его отверстие сужается);
- пузырно-мочеточниковый рефлюкс (отток мочи обратно в почечную лоханку),
- мегауретер (расширение мочеточника);
- эктопия мочеточника (орган впадает либо в уретру либо во влагалище);
- гидронефроз (резкое расширение лоханки при нормальном мочеточнике).
Рекомендации для родителей
Если ребенку поставлен диагноз пиелоэктазия, не нужно впадать в панику. Но родители должны быть готовы постоянно следить за состоянием здоровья малыша, наблюдаться у врача-нефролога и проходить обследования, необходимые для своевременного обнаружения осложнений.
Симптомы у грудного ребенка, конечно, трудно отнести именно к пиелоэктазии, но они должны настораживать родителей, особенно если ранее такой диагноз был поставлен матери или наблюдались проблемы с почками (Почка (анатомия) — орган выделительной (мочеобразовательной) системы животных и человека).
Контроль количества и состава выделяемой мочи (наличие гноя) должен быть постоянным. Если есть необходимость, ребенку может быть назначен курс профилактики антибиотиками. Физиотерапия также может положительно сказаться на состоянии мочевыделительной системы.
Устранить причины нарушения оттока мочи необходимо, чтобы избежать сдавливания и атрофии почечной ткани, которые ведут к ослаблению функции почек (Почка (анатомия) — орган выделительной (мочеобразовательной) системы животных и человека) и последующей их гибели.
Нежелательно без консультации и осмотра врача заниматься лечением — обильное питье или мочегонные препараты могут только ухудшить состояние ребенка. Жаропонижающие средства не решат проблему, но возможны при повышении температуры и до обращения к врачу.
Источник: https://dieta.1pochki-med.ru/narodnye-sredstva/doktor-komarovskij-pochki-u-rebenka/
Особенности диагностики
Проведение диагностических мероприятий у детей вызывает затруднения. Это обусловлено тем, что малышам тяжело сохранять неподвижность во время инструментальных обследований, а также соблюдать правила забора материала для лабораторных анализов.
Несмотря на это, показано проведение таких обследований:
- Анализ крови и мочи. Детям забирают мочу на анализ в чистую ёмкость, чтобы избежать попадания примесей. Если же требуется проведение бактериологического исследования, то мочу собирают в стерильную посуду. Бактериологический анализ незаменимый метод диагностики, так как помогает с точностью определить видовую принадлежность возбудителей. Если ребёнок ещё слишком мал, то мочу собирают с помощью катетера.
- Чтобы провести УЗИ почек и органов малого таза, обеспечивают неподвижность ребёнка. Этого добиваются с помощью нахождения ребёнка на руках у матери или отца.Чувствует себя спокойно, и не делает лишних движений.
Экскреторная урография у детей проводится редко, так как есть риск развития аллергических реакций, детям тяжело соблюдать неподвижность во время рентгеновской съёмки. Такое исследование проводится только у детей старше 12 лет.
Назначаются и дополнительные анализы, которые направлены на дифференциацию болезни с гломерулонефритом, так как это болезнь намного чаще встречается у детей, чем пиелонефрит.
Возможные осложнения
Несмотря на отсутствие выраженной симптоматики, заболевание может спровоцировать развитие серьезных осложнений. Поскольку перешеек находится в районе поясницы, то он давит на мочеточник. Это провоцирует развитие пиелонефрита, мочекаменной болезни, гидронефроза, гломерулонефрита.
Из-за давления перешейка на кишечник нарушается нормальная перистальтика, в результате возникает хроническое воспаление кишечника.
Кроме того, у больных с аномальной почкой повышен риск формирования опухолей в почках, в том числе, злокачественных, туберкулеза почки. У пациента может развиться почечная недостаточность. Сдавление сосудов в аномальном органе становится причиной варикоза.
У женщин подковообразная почка может спровоцировать преждевременные роды. Кроме того, растущий плод давит на перешеек, в результате может развиться инфаркт почки, гидронефроз. Подобное состояние несет прямую угрозу жизни матери и ребенка.
Лечение пиелонефрита
Как лечить патологию, не стоит узнавать у знакомых, потому что каждый организм имеет свои особенности. Лечение болезни тоже вызывает затруднения.
Это обусловлено тем, что многие антибиотики не рекомендуется использовать в детском возрасте, так как обладают негативным воздействием на почки, печень, пищеварительный тракт, а также орган слуха.
Из антибиотиков категорически запрещено использовать «Гентамицин». Этот препарат ототоксичен, то есть способен угнетать функцию слухового анализатора.
Иногда становится причиной полной глухоты, которая не поддаётся медикаментозной или хирургической терапии. При лёгких формах болезни предпочтение отдают растительным средствам, таким как «Канефрон» или «Уролесан».
Если действия препарата недостаточно, тогда назначают антибиотики. Среди них — цефалоспорины, эта группа с наименее выраженными побочными действиями. Среди препаратов выделяют «Цефтриаксон», который назначается чаще всего.
Лечение острого пиелонефрита не превышает 14 дней. За этот период бактерии при адекватной терапии погибают.
Лечение хронического пиелонефрита проводится от 12 лет, когда уже наблюдаются рецидивы и обострения. Длительность лечения хронической формы больше, чем острой.
Так как у малышей микрофлора кишечника сформирована не окончательно, то предпочтение отдают парентеральным методам введения антибиотиков.
Таким образом, уменьшается негативное воздействие на пищеварительный тракт, что снижает риск развития дисбактериоза.
Преимущественно назначают сульфаниламиды или производные нитрофурана, так как препараты этих фармакологических групп с меньшим количеством побочных действий, и с широким спектром противомикробного влияния.
Мочегонные средства до достижения 12 лет стоит использовать с осторожностью. Назначают только в тех случаях, когда существует риск развития септических осложнений.
Это связано с тем, что мочегонные препараты у детей за несколько приёмов провоцируют нарушение водно-электролитного баланса.
Если такие лекарства назначаются, то показано внутривенное капельное введение солевых растворов, что помогает удержать в пределах нормы уровень электролитов.
Противовоспалительные средства для детей назначают только в виде ректальных свечей. На неокрепшей слизистой оболочке желудка и двенадцатипёрстной кишки даже за короткий курс лечения формируется язва.
Среди антипиретиков предпочтение стоит отдать НПВС, а не производным аспирина. Это обусловлено тем, что производные ацетилсалициловой кислоты вызывают болезнь Рейно. В большинстве назначают «Парацетамол» или «Нурофен».
Лечением хронического пиелонефрита занимаются несколько врачей: уролог, педиатр и иммунолог.
Видео
Мамины заметки.
Пиелонефрит. Кто виноват, что делать и как жить дальше?Эти вопросы задают себе родители, которые слышат диагноз «у ребенка пиелонефрит». Пиелонефрит – это бактериальное воспалительное заболевание, при котором поражается чашечно-лоханочная система и паренхима (ткань) почек. Острый и хронический. Острый пиелонефрит – из самого названия все понятно, жили – не тужили и тут Ба-бац и все плохо. Хронический – как и любое хроническое заболевание, протекает по-тихому, не типично и всячески не обычно. Но есть еще первичный пиелонефрит: никаких аномалий развития почек и мочевых путей нет, но развилось заболевание. И есть вторичный пиелонефрит, который возникает на фоне наличия патологий строения почек и мочевых путей, которые, в свою очередь, выявляются часто в раннем возрасте. И данное заболевание идет сопутствующим.
У ребенка с проблемами почек данный диагноз звучит как «вторичный хронический пиелонефрит». И не из-за того, что мамапапа не углядели и запустили болезнь, а из-за того, что проявляет себя пиелонефрит не типично, периодически, и пока не будет устранена основная проблема – патология развития почек или мочевых путей – так и будет проявляться.
Все родственники сразу же скажут, что виновата мама, которая «не углядела», «застудила» и еще Комаровский – злодей со своими голыми ногами и прогулками без шапок! (4). Но виновник данного заболевания не человек, а бактерия, и чаще всего банальная кишечная палочка (ведущим возбудителем является E.coli и другие представители семейства Enterobacteriacеae (2). Из-за строения мочеполовых органов, пиелонефриты чаще встречаются у девочек. Палочка попадает в мочевую систему, а там и до почек не далеко, и делает свое нехорошее дело – начинается воспалительный процесс, который, в свою очередь, выражается: состоянием ребенка (интоксикация, боли, лихорадка), изменением мочи – очень высокие лейкоциты (не 10 и 15, а 50 – 100 и более), наличием белка и бактерий. Поэтому анализ мочи, особенно у детей первых лет жизни, необходимо сдавать каждый раз при наличии лихорадки иили интоксикации для исключения инфекции мочевых путей (ИМП) при отсутствии признаков другого заболевания. Ну и, конечно, анализ крови должен показать воспалительный процесс бактериального характера – лейкоцитоз, ускорение СОЭ, сдвиг лейкоцитарной формулы влево, при выраженном воспалении — анемия. Но, так как в медицине нет ничего однозначного, анализ крови необходимо рассматривать в целом с другими симптомами и анализами. Окончательный диагноз констатирует только врач.
Возбудитель – бактерия. Поэтому травки, капельки, «горошки» и прочее – это не лечение. Лечение только антибиотиком. Чтобы правильно подобрать антибиотик, необходимо сдать исследование мочи на стерильность (бак посев мочи). Но не все так просто: во многих странах считается, что данный анализ имеет диагностическую ценность, только когда моча собирается через катетер! (2) Катетерный способ у нас редкость, поэтому, как правило, при назначении антибиотиков при остром пиелонефрите врачи руководствуются не результатом посева мочи, а статистическими данными и исследованиями, которые проводятся в данной стране. Т.е. антибиотик обычно назначается эмпирически (эмпирический – основанный на опыте, наблюдениях, экспериментах, на изученных фактах – прим. автора).
Препаратами выбора для врача являются(1): – амоксициллин/клавуланат, – ампициллин/сульбактам, – цефалоспорины II-IV поколения (цефуроксим, цефотаксим, цефоперазон, цефтриаксон (данный препарат может вызвать желтуху), цефепим).
Альтернативные препараты(1): – ампициллин + аминогликозиды (гентамицин, нетилмицин, амикацин) – ко-тримоксазол (в регионах, где уровень устойчивости E.coli менее 10%.)
Курс составляет от 7 до 14 дней в зависимости от степени тяжести и сопутствующих данных. Определяется только врачом. Что касается дополнительных назначений. Чаще всего назначают еще: Канефрон иили Нитрофураны (фурагин, фурамаг) длительным курсом около месяца. Цель – профилактика рецидива. В рекомендациях Американской академии педиатрии (2011 г.) – нет ни слова о данном методе профилактики (3). В Рекомендациях Европейкой урологической ассоциации (2006-2007гг.) в разделе «Профилактика ИМП у детей» указывается, что в случаях повышенного риска развития пиелонефрита (например, при ПМР) и рецидивирующих ИМП рекомендуется проводить профилактику низкими дозами. Наиболее эффективными препаратами являются нитрофурантонин, триметоприм, цефалексин и цефаклор (2). Пиелонефрит при неправильном лечении может перейти в хроническую форму (запущенное, недолеченное заболевание). Поэтому к лечению надо отнестись серьезно! И строго следовать предписанию врача. При правильно подобранном лечении, состояние ребенка через 24 – 48 часов должно улучшиться, а на третьи сутки должно быть улучшение в анализе мочи и крови. Надеюсь, что все родители понимают, что самолечением в данном случае нельзя заниматься. В случае тяжелой формы (температура более 39, которая не сбивается парацетамолом или ибупрофеном, при условии: воздух 18-20 градусов, влажность 40-60%, обильное питье, обтирания теплой водой); рвота и понос (при невозможности напоить средствами для пероральной регидратации), конечно, рекомендуется стационар. Если есть возможность, то лучше избежать стационара: к сожалению, в наше время там далеко не комфортно и вероятность заболеть дополнительно очень высока, да и уколы в попу ребенку далеко не полезны. Неосложненный пиелонефрит прекрасно лечится в домашних условиях – при наличии здравомыслия родителей.
Профилактика болезни
Профилактика включает такие пункты:
- избегать переохлаждений;
- соблюдать правила и нормы интимной гигиены;
- укреплять иммунную систему;
- придерживаться принципам здорового питания.
Болезнь лучше предупредить, чем начинать лечение. Для профилактики предпринимают все возможные меры.
Пиелонефрит — опасная болезнь, которое приводит не только к серьёзным осложнениям, но и к летальному исходу.
Требуется неотложное лечение, которая подразумевает госпитализацию ребёнка в отделение интенсивной терапии.